Ринофарингит у детей что
Ринофарингит
Наши верхние дыхательные пути не имеют четких границ. Все границы между глоткой, гортанью, носом и другими отделами дыхательной системы весьма условные.
В связи с этим, воспаление глотки практически всегда, независимо от причины, распространяется на соседние области дыхательных путей.
Причины ринофарингита
Ринофарингит чаще всего (в 80-90% случаев) вызывается вирусами. Такие вирусы, как грипп, парагрипп, аденовирус, риновирус, энтеровирус являются наиболее частыми возбудителями ринофарингита.
Причины ринофарингита
Для ринофарингита характерны жалобы не только на боль в горле, но и на заложенность носа, выделения из носовых ходов, неприятные ощущения в носоглотке: жжение, покалывание, сухость, нередко скопление слизистого отделяемого, которое у детей, стекая по задней стенке глотки, может вызывать продуктивный кашель.
При ринофарингите также может повышаться температура, отмечаться недомогание различной степени выраженности, слабость, головные боли. Взрослые чаще всего переносят ринофарингит “на ногах”, лечатся самостоятельно без обращений к врачу и продолжают работать. 2
Ринофарингит у детей
У детей ринофарингит имеет ряд особенностей течения заболевания. Это связано с возрастными (анатомо-физиологическими) аспектами строения их верхних дыхательных путей.
Строение и расположение евстахиевой трубы
это канал, который соединяет носоглотку со средним ухом. Основной функцией этого канала является удаление различных выделений из среднего уха, воздухообмен, защита от бактерий.
У маленьких детей устье евстахиевой трубы достаточно короткое и широкое, евстахиева труба расположена более горизонтально. Все это создает условия для проникновения инфекции из глотки в среднее ухо, что может вызвать воспаление барабанной перепонки.
В результате малыши страдают отитом и тубоотитом гораздо чаще, чем взрослые. Детей могут беспокоить не только проявления ринофарингита, но и боль, заложенность, шум и пощелкивание в ушах.
При возникновении жалоб необходимо обратиться к детскому отоларингологу или педиатру, т.к. может потребоваться дополнительное лечение. 1
Узость носовых ходов у детей.
Эта особенность препятствует хорошему оттоку слизи из носовой полости. Слизь стекает по задней стенке глотки, вызывая воспаление, проявляющееся болью в горле, сухим непродуктивным кашлем, иногда головной болью. Дети грудного возраста часто отказываются от еды и плохо засыпают. 1
Лечение ринофарингита
Лечение ринофарингита является симптоматическим. Очень важно своевременно оказать влияние на воспалительный процесс, чтобы предотвратить его распространение на соседние ткани.
Для уменьшения воспаления в горле можно использовать нестероидные противовоспалительные препараты, например Тантум ® Верде. Бензидамин (действующее вещество Тантум ® Верде) помогает справиться с этой задачей.
Помимо противовоспалительного эффекта, Тантум ® Верде обладает антисептической активностью и обезболивающим действием.
Профилактика ринофарингита
Профилактикой ринофарингита является соблюдение правил гигиены (частое мытье рук, обработка их антисептическими средствами), проветривание помещений, уменьшение контактов с больными вирусными инфекциями.
Рязанцева Ольга Геннадьевна
Место работы: АО “Семейная клиника “Здоровье и материнство”, заведующая педиатрическим отделением, стаж работы с 2009 года
Ринофарингит у детей. Диагностика и лечение в Москве
В норме ворсинки слизистой оболочки носа очищают вдыхаемый воздух от пыли и вредных веществ. Железы, расположенные в слизистой оболочке, вырабатывают слизь, которая увлажняет воздух.
Задний ринит или ринофарингит – это воспалительное заболевание слизистой оболочки носа и глотки детей.
В норме ворсинки слизистой оболочки носа очищают вдыхаемый воздух от пыли и вредных веществ. Железы, расположенные в слизистой оболочке, вырабатывают слизь, которая увлажняет воздух.
При заднем рините отекает слизистая оболочка носовых ходов, и ворсинки не могут выполнять свою функцию очистки воздуха, вследствие чего ребенок дышит ртом и в его дыхательные пути поступает холодный, неочищенный и неувлажненный воздух.
Это может вызвать бронхит или пневмонию.
Для исключения риска развития серьезных осложнений при лечении заднего ринита необходимо обратиться к врачу.
Сам ринофарингит может быть признаком таких заболеваний, как:
Не откладывайте обращение к специалисту
Причины ринофарингита у детей
При развитии данной патологии воспалительный процесс локализуется в носоглотке, поражая третью миндалину лимфатического кольца Пирогова.
Ринофарингит – это нервнорефлекторная реакция слизистой оболочки глотки или носа на раздражитель. Раздражитель может быть бактериальный, механический, термический и химический.
Возникновение заднего ринита у детей грудного возраста связано с тем, что грудничок легко реагирует на изменения окружающей среды и нарушение питания.
Острый ринофарингит у детей от полугода до 2 лет может быть вызван аденовирусной инфекцией, которая передается воздушно-капельным путем.
Симптомы заднего ринита у детей
На фоне болезни может снизиться слух
Что делать, если ребенок заболел ринофарингитом?
Вы можете до прихода врача 1-кратно закапать носик ребенку сосудосуживающими каплями. Это может быть назол бэби или назол кидз, називин, отривин и другие. В инструкции по медицинскому применению указано, с какого возраста можно применять данный лекарственный препарат.
Ни в коем случае не применяйте капли, содержащие ментол, поскольку они могут вызвать спазм голосовой щели и судороги.
Температура воздуха в детской комнате не должна превышать 23°С, и влажность воздуха должна быть 50-70%.
Измерить влажность воздуха можно с помощью гигрометра, а увлажнить его, если он сухой, – с помощью увлажнителя, который продается во многих магазинах бытовой техники.
Врач после осмотра и постановки диагноза назначит препараты с учетом основной причины недомогания ребенка.
Не применяйте препараты с ментолом
В домашних условиях вы не можете установить причину ринофарингита у вашего ребенка, ваша цель – облегчить носовое дыхание у малыша до прихода врача.
Если ваш малыш заболел, вы всегда можете обратиться в клинику «Медионика». Использование безопасных, эффективных методик, индивидуальный подход к каждому ребенку — вот наши основные принципы работы при лечении маленьких пациентов.
У нас безопасно в период пандемии
Почему стоит обратиться в нашу клинику?
Запишитесь на приём прямо сейчас! Не откладывайте здоровье на потом!
Отзывы
Лицензии
Акции
Новости
Медицинская клиника «Ambulatory Medical Center», AMC © 2010-2019
Вы можете оставить заявку, чтобы мы вам перезвонили, заказать услугу или задать вопрос.
Мы заботимся о вашей безопасности и теперь предоставляем онлайн консультации по всем основным направлениям. Вы можете оставить заявку в этой форме, а стоимость уточнить здесь.
После проверки Ваш отзыв будет размещен на данной странице. уточнить здесь
Оператор, получающий согласие субъекта персональных данных:
Цели обработки персональных данных:
Перечень персональных данных, на обработку которых дается согласие субъекта персональных данных:
Принципы обработки персональных данных:
Меры по обеспечению безопасности персональных данных:
Права и обязанности оператора:
Права и обязанности субъекта персональных данных:
Субъект персональных данных имеет право:
Ринофарингит у детей
Ринофарингит у детей — это сочетанное воспаление слизистой носа и глотки, которое в основном развивается на фоне острой респираторной вирусной инфекции (ОРВИ). Заболевание проявляется заложенностью и слизистыми выделениями из носа, першением и болью в горле, повышением температуры и недомоганием. Для диагностики ринофарингита проводится физикальный осмотр, риноскопия и фарингоскопия, лабораторные методы (бакпосев мазка из глотки, серологические исследования). Лечение включает назальные средства (солевые растворы, масляные капли, деконгестанты), препараты для горла (жидкие составы для полосканий, антисептики, смягчающие леденцы).
МКБ-10
Общие сведения
Ринофарингит у детей не является самостоятельной нозологической единицей. Это топический диагноз, который обозначает локализацию воспаления в дыхательной системе и встречается при различных, чаще инфекционных, заболеваниях. В структуре детской заболеваемости острые респираторные инфекции занимают первое место. В среднем ребенок дошкольного и младшего школьного возраста болеет ОРИ 3-5 раз в год. Патология актуальна в педиатрической практике, поскольку лечение не всегда дает 100% результат, существует высокая вероятность рецидивов и хронизации процесса.
Причины
Подавляющее большинство случаев ринофарингита связано с респираторными вирусными инфекциями. В детском возрасте самыми частыми возбудителями ОРВИ являются аденовирусы, риновирусы, вирусы гриппа А и В. У детей до 2 лет тяжелые поражения дыхательной системы вызывают респираторно-синцитиальные вирусы и возбудитель парагриппа. Реже ринофарингит провоцируется бактериями, микоплазмами, хламидиями. В развитии болезни имеют значение следующие предрасполагающие факторы:
Патогенез
Входными воротами для инфекции являются слизистые оболочки верхних дыхательных путей. Инкубационный период составляет 1-4 дня. В течении ринофарингита выделяют 3 стадии, общие для всех воспалительных процессов в дыхательных органах. На первой стадии происходит внедрение возбудителей в слизистую оболочку и их размножение, в результате чего зараженные клетки погибают и отторгаются.
Второй этап характеризуется проникновением части патогенов в кровеносное русло, что сопровождается токсическими или токсико-аллергическими реакциями, поражением эндотелия микроциркуляторного русла, повышением проницаемости капилляров. На третьей стадии формируется типичный воспалительный процесс в носовой полости и глотке с топической клинической симптоматикой.
Симптомы ринофарингита у детей
В большинстве случаев первым признаком ринофарингита у ребенка служат першение и боль в горле. Глотка богата нервными рецепторами, поэтому внедрение и размножение патогенных возбудителей вызывает их раздражение, импульсы от которого направляются в головной мозг. Болезненность иррадиирует в ухо, нижнюю челюсть. Дискомфорт усиливается при глотании, поэтому ребенок отказывается от еды и питья. Характерен ночной кашель, обусловленный затеканием слизи из носоглотки.
Второй специфический симптом — заложенность носа. Нарушение свободного дыхания возникает раньше, чем насморк, поскольку носовые ходы у детей узкие и быстро отекают при воспалительном процессе. Спустя 1-2 дня начинается ринорея (слизистые выделения). Сначала они прозрачные и обильные, но при длительном течении заболевания становятся густыми, вязкими, мутными.
Ринофарингеальное воспаление сопровождается увеличением температуры тела от субфебрильных значений до 39-40°С. Ребенок может жаловаться на озноб или чувство жара, периоды бледности кожи сменяются патологической краснотой. Ухудшается общее состояние, наблюдается снижение аппетита, слабость и вялость. У младенцев ринофарингит протекает тяжелее, зачастую проявляется одышкой, цианозом кожи, беспокойством и нарушениями сна.
Осложнения
Если лечение ринофарингита не начато вовремя, существует высокий риск присоединения бактериальной инфекции. Болезнетворные микроорганизмы легко проникают через поврежденную слизистую, провоцируя у детей гнойное воспаление, фебрильную лихорадку и массивную интоксикацию организма. При сочетании высоко патогенных микробов и сниженного иммунитета возможна генерализация инфекции.
Распространение процесса на нижние дыхательные пути приводит к возникновению бронхита и пневмонии у детей. При недостаточной сопротивляемости организма и наличии сопутствующих болезней возможна хронизация с развитием вялотекущего воспаления и частыми обострениями. Это чревато сенсибилизацией организма, повышенной вероятностью атопических заболеваний и «аллергического марша».
Диагностика
Обычно диагноз ринофарингита устанавливается педиатром при опросе и физикальном обследовании ребенка. Врач обращает внимание на жалобы (насморк, боли в горле, покашливание), оценивает характер и количество отделяемого из полости носа, осматривает слизистую зева, миндалин и ротовой полости. Чтобы подтвердить диагноз и подобрать адекватное лечение, в расширенном диагностическом поиске используются:
Лечение ринофарингита у детей
При типичных неосложненных случаях ринофарингита лечение ограничивается местными средствами. В современной педиатрии врачи стараются назначать минимальное количество лекарств с невысокой частотой приема, что повышает приверженность ребенка и родителей к терапии. При ринофарингите применяют 2 группы средств: для введения в носовую полость и для воздействия на глотку.
Лечение острого ринита в сухой стадии включает масляные капли, которые устраняют раздражение слизистой и снимают заложенность. На начальном этапе целесообразны топические препараты с интерферонами и иммуномодуляторами, которые уничтожают вирусную инфекцию и предотвращают переход ринофарингита в осложненную форму. Обязательно закапываются солевые капли, а для старших детей — производится промывание носа растворами на основе морской воды.
В фазе жидких выделений из носа рекомендованы местные вяжущие средства, сосудосуживающие капли с минимальными концентрациями деконгестантов. В стадии разрешения, когда отделяемое становится вязким, показаны солевые растворы для разжижения слизи и размягчения корок, их беспрепятственного удаления. Для маленьких детей используют назальные аспираторы с одноразовыми насадками, обеспечивающие быстрое и безопасное очищение носа от выделений.
Лечение ринофарингита предполагает полоскание горла солевыми и антисептическими растворами, рассасывание леденцов для смягчения першения и боли, купирования кашлевых приступов. При осложнении болезни бактериальной инфекцией эффективны спреи и сосательные таблетки с противомикробными веществами. Если тяжелый гнойный ринофарингит сочетается со сниженным иммунитетом, целесообразны системные антибактериальные средства.
Прогноз и профилактика
У большинства детей кратковременное лечение заканчивается полным регрессом симптоматики и выздоровлением, поэтому прогноз благоприятный. Заболевание тяжелее протекает у грудничков и пациентов с ослабленным иммунитетом, длительный и вялотекущий ринофарингит считается прогностически неблагоприятным. Полное излечение в таком случае возможно при комплексной терапии и устранении факторов риска.
Специфическая профилактика болезни предполагает добровольную вакцинацию от гриппа, которую педиатры разрешают проводить с 6-месячного возраста. Прививка уменьшает риск гриппа у ребенка, снижает вероятность тяжелого течения и развития осложнений. От других респираторных вирусов вакцины не разработаны, поэтому полезны неспецифические меры: витаминизированная диета, рациональное закаливание, проветривание и увлажнение помещений.
Современные подходы к терапии острого ринофарингита у детей
*Пятилетний импакт фактор РИНЦ за 2020 г.
Читайте в новом номере
Острые респираторные вирусные инфекции (ОРВИ) по-прежнему остаются ощутимой медицинской и социально-экономической проблемой. ОРВИ составляют около 90% всей инфекционной патологии [1]. При ежегодных сезонных эпидемических подъемах заболеваемости ОРВИ страдают более 10% населения [2]. По данным ВОЗ, взрослый человек переносит ОРВИ дважды в год. Временная нетрудоспособность взрослого населения вследствие ОРВИ в России ежегодно составляет 25–30% от общей временной нетрудоспособности, что обусловливает существенный экономический ущерб. Кроме того, респираторные вирусы снижают функциональную активность иммунной системы, что приводит к тяжелому клиническому течению заболеваний и присоединению различных бактериальных осложнений.
Наибольшая заболеваемость острыми респираторными инфекциями встречается у детей раннего возраста, дошкольников и младших школьников. Максимум заболеваемости традиционно приходится на осенне-зимний период и начало весны.
К факторам, влияющим на повышенную частоту заболеваемости ОРВИ у детей, следует относить: анатомо-физиологические особенности респираторного тракта (узкие просветы дыхательных путей, недостаточное развитие эластической ткани и др.), запаздывание созревания иммунной системы, условия жизни (питание, бытовые условия) и др. Особо следует отметить пассивное курение, приводящее к снижению местного иммунитета слизистых респираторного тракта и повышению аллергизации организма. Одним из важных факторов, влияющих на частоту простудных заболеваний, является проживание в экологически неблагоприятных районах. Повышение содержания различных ксенобиотиков в воздухе, воде, продуктах питания сопровождается их накоплением в организме, что приводит к изменениям клеточного метаболизма, нарушениям гомеостаза и иммунной защиты [3].
Основные возбудители острых инфекций верхних отделов респираторного тракта – вирусы. Одним из самых актуальных является риновирус. Он – причина по крайней мере 25–40% всех ОРЗ. Наряду с риновирусами причинами острых респираторных заболеваний (ОРЗ) являются аденовирусы, вирусы парагриппа, респираторно-синцитиальный (РС) вирус, а в период эпидемических вспышек – вирусы гриппа. В последние годы значительное внимание уделяют метапневмовирусам – наиболее частой причине ОРЗ у детей первого года жизни; бокавирусам человека, которые чаще поражают детей на 2–3-м году жизни [4]. В таблице 1 [В.К. Таточенко, 1987] приведены основные синдромы поражения верхних дыхательных путей в зависимости от вирусов, вызывающих заболевания респираторного тракта.
Одно из проявлений ОРВИ – острый инфекционный ринофарингит (изолированный острый инфекционный ринит у детей встречается крайне редко).
Методы лабораторной диагностики играют решающую роль при наблюдении заболевшего ребенка только в случаях тяжелого или осложненного течения ринофарингита, когда ребенка помещают в стационар [5]. Среди них выделяют методы идентификации возбудителя (антигена) и выявления нарастания титра специфических антител в динамике заболевания. В последние годы наиболее достоверным методом идентификации возбудителя является метод полимеразной цепной реакции [6, 7]. Он позволяет идентифицировать большинство вирусов, а также микоплазмы, хламидии и ряд других бактерий. Метод иммунофлюоресценции – универсальный метод, сочетающий точный морфологический анализ с высокой специфичностью и разрешающей способностью [6, 7]. Он прост в выполнении, высокочувствителен и позволяет получить положительный результат через несколько часов от начала исследования в отношении любого антигенного вещества вирусной, бактериальной или другой природы.
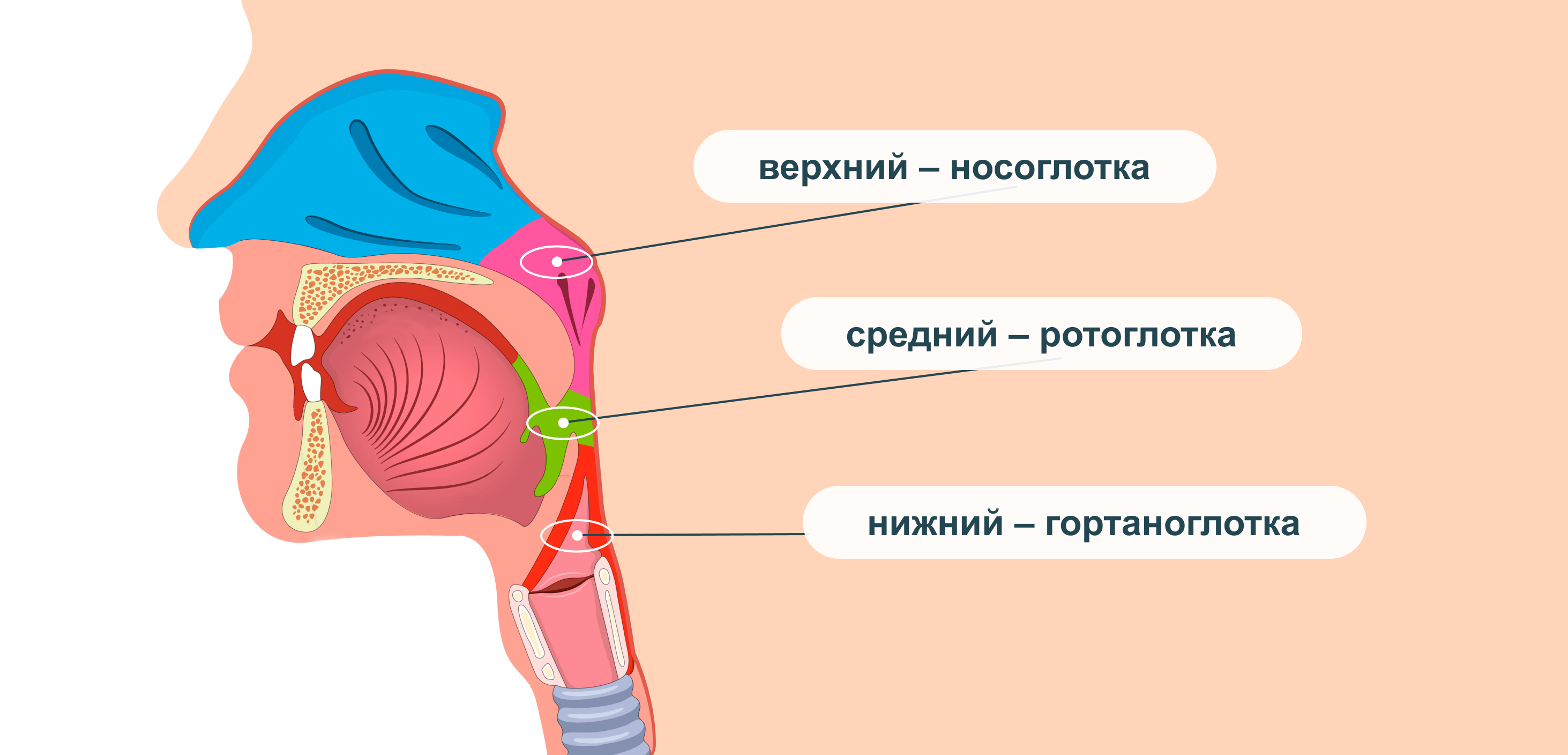
Инкубационный период при остром ринофарингите составляет обычно от 1 до 4 дней. Часто первыми симптомами ринофарингита являются першение и боли в горле. Глотка богата нервными рецепторами, т. к. получает чувствительную, двигательную и вегетативную иннервацию из глоточного сплетения. Это сплетение, расположенное на наружной поверхности среднего сфинктера под щечно-глоточной фасцией, формируется за счет ветвей языкоглоточного и блуждающего нервов, а также симпатических волокон верхнего шейного ганглия. Чувствительная иннервация глотки в основном осуществляется языкоглоточным нервом, однако в области глоточных устьев слуховых труб имеются нервные связи со второй ветвью тройничного нерва. В иннервации гортаноглотки также принимает участие верхний гортанный нерв – ветвь блуждающего нерва. Богатство нервных связей объясняет иррадиацию боли при заболеваниях глотки в ухо, нижнюю челюсть и т. д.
Для первых часов клинической картины характерны: заложенность носа, нарушения носового дыхания; затем появляются ринорея и чиханье. Может появиться ночной кашель (обычно в начале ночи), который возникает за счет стекания слизи по задней стенке глотки (так называемый drip-синдром). Другими частыми симптомами являются гиперемия и отечность слизистой зева в области задней стенки глотки, некоторая болезненность при глотании, что иногда вызывает отказ ребенка от еды и даже позывы на рвоту. Ринофарингит может сопровождаться лихорадочной реакцией. Отмечаются общее недомогание и кашель за счет раздражения и сухости слизистой оболочки глотки при дыхании через рот [7].
У детей первого года жизни острый ринофарингит может протекать достаточно тяжело вследствие узости носовых ходов и малого вертикального размера носовой полости. Это вызывает выраженное нарушение носового дыхания, одышку, беспокойство, отказ от сосания, срыгивания, что может привести к развитию аспирации [7]. Дети грудного возраста становятся беспокойными, капризными, у них нарушается сон, ухудшается аппетит.
Средняя продолжительность заболевания в неосложненных случаях – 5–10 сут. Обычно на 3–5-й день отделяемое из носа становится слизисто-гнойным, носовое дыхание улучшается, постепенно уменьшаются выделения из носа, и наступает выздоровление.
При микоплазменной и хламидийной этиологии заболевание имеет тенденцию к затяжному течению – свыше 2 нед., нередко сопровождается развитием трахеита и/или бронхита.
Осложнением ринофарингита является присоединение бактериальной инфекции, обычно вызванной микрофлорой, колонизирующей верхние дыхательные пути ребенка, с развитием синуситов, бронхита, острого среднего отита, пневмонии. Это отмечается у ослабленных и иммунокомпрометированных детей. Другое осложнение ринофарингита – обострение хронической легочной патологии: декомпенсация бронхолегочной дисплазии, обострение хронического бронхита, бронхиальной астмы и др. [7].
Обычно дифференциальная диагностика острого ринофарингита требуется только при его затяжном течении, когда необходимо исключить неинфекционную природу заболевания: аллергический и вазомоторный риниты, поллиноз, инородное тело в полости носа, а также (крайне редко) дифтерию носа. При этом основное значение имеют сбор анамнеза и осмотр ЛОР-врачаом, в т. ч. эндоскопия полости носа, рентгенограмма носа, а иногда и носоглотки (фиброскопия), ультразвуковое сканирование [7].
Ребенок до определенного возраста может не предъявлять конкретных жалоб, поэтому в первую очередь учитываются объективные проявления: изменение окраски слизистой оболочки ротоглотки, отказ от плотной пищи или появление капризности при ее приеме.
При фарингоскопии определяются гиперемия, отек и инфильтрация слизистой оболочки задней стенки глотки, небных дужек и мягкого неба. При боковом фарингите наблюдаются гиперемия и отек боковых валиков глотки. Степень гиперемии слизистой оболочки глотки может быть различной: от слабой до выраженного воспаления с налетами или гнойным экссудатом. Лихорадка, шейная лимфаденопатия и лейкоцитоз отмечаются как при вирусном, так и при бактериальном фарингите.
Основные принципы терапии заболеваний верхних отделов респираторного тракта и полости рта у детей: уменьшение выраженности симптомов болезни, предотвращение развития гнойных и негнойных осложнений при бактериальной инфекции, снижение частоты развития побочных эффектов лечения. Антибиотики при лечении ОРВИ показаны только при развитии бактериальных осложнений: синусита, отита, пневмонии, бронхита.
Вместе с тем данные многочисленных исследований как в нашей стране, так и за рубежом свидетельствуют о том, что в 50–70% случаев при острых ринофарингитах, трахеитах, бронхитах у детей, несмотря на преимущественно их вирусную этиологию, назначаются антибиотики. Хотя результаты клинических исследований MEDLINE и SCIELO (с января 2000 по октябрь 2006 г.), касающихся диагностики и лечения ринофарингитов и синуситов в педиатрической практике, показали, что положительная динамика большинства этих заболеваний без антибиотиков отмечается уже через 2–3 сут. Более того, антибактериальные препараты могут оказаться попросту неэффективными [8–10]. Также вышеназванные средства не обладают противовоспалительным и жаропонижающим действием. Еще более существенно то, что, уничтожая и патогенную, и непатогенную микрофлору ротоглотки, они снижают иммунологический статус ребенка, увеличивают число рецидивов воспалительных заболеваний глотки, способствуют развитию аллергических реакций, появлению резистентных штаммов микроорганизмов, дисбактериоза полости рта, ротоглотки и кишечника. Причем тяжесть побочных эффектов нерациональной антибиотикотерапии порой превосходит тяжесть заболевания глотки, для лечения которого антибиотики назначаются.
Поэтому специалисты сегодня обращают внимание на чрезмерное применение системных антибиотиков при лечении острых респираторных инфекций, рекомендуя симптоматическое лечение при низком риске развития осложнений. И только при явной клинической картине бактериального поражения носоглотки, неэффективности симптоматической терапии, ухудшении состояния ребенка необходимо немедленное назначение антибиотиков.
В настоящее время в лечении ринофарингитов у детей предлагается использование местных лекарственных препаратов, воздействующих на основные звенья патологического процесса: воспалительный, отечный, болевой.
Лечебные мероприятия при остром фарингите включают:
• щадящую диету: теплые бульоны, негустые каши. На время острого периода заболевания необходимо исключить горячую, холодную, кислую, острую пищу. Пить следует больше обычного;
• полоскание глотки антисептическими растворами с морской солью, травами, раствором эвкалипта и др. 3–4 р./сут, желательно после приема пищи;
• орошение глотки антисептическими или содержащими антибактериальные средства аэрозолями по 2–3 дозы 2–4 р./сут;
• рассасывание таблеток или леденцов с антисептическим, обезболивающим, смягчающим действием;
• при бактериальном фарингите необходимо назначение системных антибиотиков.
Противокашлевые отхаркивающие и обволакивающие лекарственные средства назначают только в случаях, когда заболевание сопровождается непродуктивным, мучительным, болезненным кашлем, приводящим к нарушению сна и аппетита ребенка. Отхаркивающие лекарственные средства показаны, если кашель не сопровождается наличием густой, вязкой мокроты, но отделение ее затруднено. Препараты назначают при выраженном кашле на 7–10 дней. Надо сказать, что отхаркивающие средства применяются очень широко, хотя строгих клинических исследований этих средств практически не проводилось.
Электропроцедуры (ультравысокочастотная, сверхвысокочастотная терапия, диатермия) показаны при осложненном ринофарингите, но эффективность «прогреваний» грудной клетки, электрофореза лекарств, все еще широко использующихся в нашей стране, не доказана, поэтому их применять не следует. Сомнителен и эффект ультрафиолетового облучения зева тубус-кварцем. Применение горчичников, банок, жгучих пластырей и растираний болезненно, чревато ожогами и аллергическими реакциями.
При лечении острого ринита следует учитывать стадии заболевания:
1) сухая (стадия раздражения);
2) серозного отделяемого;
3) слизисто-гнойного отделяемого (стадия разрешения).
В первую фазу используются различные масляные препараты, которые вводятся в полость носа. Возможно применение аэрозолей. Неплохой эффект достигается от местного введения иммунных и противовирусных препаратов, например интерферона [11]. Возможно использование горячих ванн, растираний, тепловых процедур.
Кроме того, необходимо промывание полости носа солевыми растворами, способствующими лучшему очищению слизистой оболочки носа и элиминации вируса. Считается, что содержание в растворе для промывания носа таких микроэлементов, как Са, Fе, К, Мg, Сu, способствует повышению двигательной активности ресничек, активизации репаративных процессов в клетках слизистой оболочки носа и нормализации функции ее желез [12]. Перечисленные микроэлементы содержатся в препаратах из воды минеральных источников, обладающей лечебными свойствами, и препаратах, которые готовят из морской воды, стерилизуя ее и доводя содержание солей до изотонической концентрации. Данные средства способствуют разжижению слизи и облегчают ее удаление из носа, усиливают резистентность слизистой оболочки носа к болезнетворным бактериям и вирусам.
В стадии серозной экссудации рекомендуется применять местные вяжущие препараты (Колларгол и Протаргол), изотонические растворы для промывания носа, деконгестанты в виде геля или капель в нос. При наличии выраженных общих симптомов назначаются жаропонижающие препараты, обильное питье.
В третьей стадии также используются изотонические растворы для промывания носа, сосудосуживающие препараты. Следует помнить, что из-за опасности формирования медикаментозного ринита (синдром «рикошета») сроки использования местных деконгестантов у детей примерно в 2 раза меньше, чем у взрослых, и составляют 3–5 дней. Детям младшего возраста желательно применять препараты короткого действия по причине опасности длительной ишемии не только слизистой оболочки полости носа, но и мозга, что может провоцировать общие судороги [13]. Применяются противовирусные препараты, иммуномодуляторы. Также возможна антигистаминная терапия.
При выборе лекарственных средств для детей особенно важно ориентироваться на препараты с наименьшим риском возникновения побочных эффектов.
На сегодняшний день существует многолетний опыт успешного применения Протаргола при остром насморке в любой его фазе, начиная от заложенности носа и жидких выделений и заканчивая густыми слизистыми выделениями.
Протаргол, или серебра протеинат – это серебросодержащее белковое соединение, обладающее вяжущим, антисептическим и противовоспалительным действием. Серебро издавна использовалось как мощный антисептик, способный уничтожить множество бактерий – возбудителей болезней. Протаргол представляет собой коричнево-желтый или коричневый порошок без запаха, хорошо растворяется в воде, имеет слабогорький вяжущий вкус. Содержание серебра в нем составляет 7,8–8,3%. Из порошка в аптеках готовят 1–5% растворы, которые используют для наружного применения.
В отличие от сосудосуживающих капель Протаргол борется с причиной инфекционно-воспалительного процесса ЛОР-органов, подавляет жизнедеятельность возбудителей инфекции и уменьшает воспалительный процесс. Сосудосуживающее действие у Протаргола мягкое, осложнений со стороны кровеносных сосудов не возникает, поэтому его можно применять в течение длительного времени.
В отличие от других эффективных антибактериальных химиотерапевтических препаратов Протаргол обладает не только противомикробным, но и противовирусным и иммуностимулирующим свойствами. В результате исследования раствора Протаргола в различных концентрациях на культуре клеток отмечено угнетение репродукции вирусов, вызывающих инфекционный ринотрахеит и вирусную диарею, при концентрации 0,25–0,5% [14].
При остром насморке детям младше 6 лет Протаргол закапывают по 1–2 капли 3 р./сут, взрослым и детям старше 6 лет – по 2–3 капли 3 р./сут. Взрослые и дети старше 6 лет также могут использовать спрей (по 1 впрыску 3 р./сут). Обычно бывает достаточно недельного курса лечения Протарголом, но при хроническом насморке препарат назначают курсами по 14 и более дней. В этом случае он мягко воздействует на кровеносные сосуды полости носа, суживает их, что уменьшает поступление к слизистой оболочке крови. Отсутствие дополнительного питания способствует тому, что разрастание слизистой оболочки уменьшается или останавливается.
Протаргол оказывает бактериостатический и бактерицидный эффекты на штаммы, вызывающие ОРЗ, такие как Staphylococcus spp., Streptococcus spp., Moraxella spp. и др.
Таким образом, использование Протаргола, обладающего активным антисептическим и противовоспалительным действием, способствует раннему выздоровлению и предупреждению осложнений острого ринита. Многолетний опыт клинического применения Протаргола свидетельствует о его хорошей эффективности и высоком профиле безопасности в лечении детей с острым ринитом в любой его фазе.