Тубулоинтерстициальный нефрит что это у женщин
Тубулоинтерстициальный нефрит
Потеря аппетита, слабость, повышение температуры, боли в пояснице нередко нами связываются с банальным переохлаждением и не вызывают особого беспокойства. А на самом деле такие симптомы могут быть признаком очень серьезного заболевания почек – тубулоинтерстициального нефрита, которое требует постоянного наблюдения и усиленного врачебного контроля.
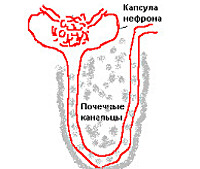
Тубулоинтерстициальный нефрит – неспецифическое поражение почечных канальцев и окружающей их (интерстициальной) ткани с постепенным распространением воспалительного процесса на остальные структуры почек. Выделяют острое и хроническое течение болезни. Диагностика тубулоинтерстициального нефрита часто затруднена, поскольку характер морфологических изменений при поражении канальцев очень схож с патологическими изменениями почечных структур при пиелонефрите.
Однако эти заболевания имеют совершенно разные причины возникновения и характер протекания и нуждаются в различном подходе к лечению.
Причины тубулоинтерстициального нефрита
Практически 95% всех случаев развития тубулоинтерстициального нефрита связаны с интоксикацией лекарственными средствами или перенесенными инфекционными заболеваниями. Также причиной возникновения такой патологии могут стать:
Злоупотребление противовоспалительными нестероидными препаратами и бесконтрольный прием отваров разных сборов лекарственных растений также нередко приводят к развитию тубулоинтерстициального нефрита.
Симптомы заболевания
Клиническая картина тубулоинтерстициального нефрита напрямую зависит от формы заболевания:
Неспецифическая и слабовыраженная симптоматика хронического тубулоинтерстициального нефрита, часто приводит к тому, что человек просто игнорирует заболевание, списывая такие признаки на простое переутомление или другую болезнь.
Опасность такого нефрита состоит в том, что на ранней стадии болезни симптоматика как таковая вообще отсутствует. Признаки заболевания появляются, когда воспалительный процесс уже распространился на все структуры почек и вызвал значительные нарушения функции почек и развитие хронической почечной недостаточности.
Диагностика
Правильно диагностировать заболевание может только грамотный нефролог или уролог. Диагноз устанавливается на основании анализа жалоб пациента, данных физикального осмотра и результатов лабораторно-инструментальных исследований. В Клинике Современной Медицины для диагностики тубулоинтерстициального нефрита применяют весь комплекс исследований:
Оборудование экспертного класса, которым оснащена наша клиника, позволяет провести все диагностические мероприятия максимально быстро, получить точные результаты и поставить окончательный диагноз. Не нужно заниматься самолечением, правильно диагностировать болезнь может лишь грамотный специалист.
Следует помнить, что одной из основных причин развития острой и хронической формы тубулоинтерстициального нефрита является интоксикация лекарственными препаратами. Поэтому, если у вас появилась лихорадка и болит поясница, не нужно горстями пить таблетки. Такой подход лишь усугубит проблему и в результате приведет к развитию почечной недостаточности и другим тяжелым осложнениям.
Лечение тубулоинтерстициального нефрита
Лечение тубулоинтерстициального нефрита комплексное и направлено на устранение причины, вызвавшей патологический процесс в тканях почек. То есть, если нефрит был спровоцирован аллергией на лекарственное средство, прием препарата немедленно прекращают и назначают кортикостероиды для ускорения процесса излечения почек.
Медикаментозное лечение острого и хронического тубулоинтерстициального нефрита основано на комплексном подходе. Специалисты Клиники Современной Медицины для каждого пациента разрабатывают индивидуальную программу лечения, с применением необходимого ряда медикаментов (в зависимости от причины болезни), физиопроцедур, диетотерапии и питьевого режима для коррекции нарушений водно-электролитного баланса.
При развитии острой почечной недостаточности на фоне нефрита может потребоваться проведение гемодиализа аппаратом «искусственная почка». Своевременное обращение к врачу и грамотно проведенная терапия позволят избежать развития тяжелых осложнений и сохранить здоровье мочевыводящей системы.
Если вы ищете грамотного уролога или нефролога, которому можно доверить самое ценное – собственное здоровье, обращайтесь в Клинику Современной Медицины. Наши доктора имеют огромный практический опыт успешного лечения острой и хронической формы тубулоинтерстициального нефрита, а мощная современная лечебно-диагностическая база позволяет быстро провести весь спектр необходимых обследований и назначить наиболее результативную терапевтическую программу.
Наш медицинский центр оказывает самый широкий спектр услуг. Вы всегда можете обратится к нам по вопросам лечения нефрологических заболеваний. Мы готовы оказать вам услуги лечения тубулопатии и лечения амилоидоза.
Интерстициальный нефрит ( Тубулоинтерстициальный нефрит )
Интерстициальный нефрит — это острое или хроническое негнойное воспаление стромы и канальцев почек, обусловленное гиперергической иммунной реакцией. Проявляется болями в пояснице, нарушением диуреза (олигоанурией, полиурией), интоксикационным синдромом. Диагностируется с помощью общего и биохимического анализов мочи, крови, УЗИ почек, определения β2-микроглобулина, гистологического исследования биоптата. Схема лечения сочетает детоксикацию при отравлениях, этиопатогенетическую терапию основного заболевания с назначением иммуносупрессоров, антигистаминных средств, антикоагулянтов, антиагрегантов. В тяжелых случаях требуется проведение ЗПТ, трансплантация почки.
МКБ-10
Общие сведения
Особенностью интерстициального нефрита является вовлечение в патологический процесс межуточной ткани, тубулярных структур, кровеносных и лимфатических сосудов без распространения на чашечно-лоханочную систему и грубой гнойной деструкции органа. Поскольку ведущую роль в патогенезе расстройства играет тубулярная дисфункция, в настоящее время заболевание принято называть тубулоинтерстициальным нефритом (ТИН).
По данным масштабных популяционных исследований, острые варианты интерстициального воспаления составляют до 15-25% всех случаев острого повреждения почек. Распространенность хронических форм заболевания по результатам пункционной нефробиопсии колеблется от 1,8 до 12%. Патология может развиться в любом возрасте, однако чаще наблюдется у 20-50-летних пациентов.
Причины
Поражение ренального канальцевого аппарата и межуточной ткани имеет полиэтиологическую основу, при этом роль отдельных повреждающих факторов отличается в зависимости от характера течения процесса. Основными причинами острого негнойного интерстициального воспаления почек, по наблюдениям специалистов в сфере урологии и нефрологии, являются:
Как и острые формы заболевания, хронический тубулоинтерстициальный нефрит может сформироваться на фоне длительного приема нефротоксичных лекарственных средств (в первую очередь НПВС, цитостатиков, солей лития), отравления ядами (солями кадмия, свинца). Патология часто возникает у пациентов с метаболическими расстройствами (подагрой, цистинозом, повышенными уровнями оксалатов, кальция в крови), аллергическими и аутоиммунными болезнями.
Хронический ТИН осложняет течение туберкулеза, заболеваний крови (серповидно-клеточной анемии, синдрома отложения легких цепей). У больных с аутосомно-доминантной тубулоинтерстициальной болезнью негнойный нефрит имеет наследственную основу. При длительной постренальной обструкции мочевыводящих путей (везикоуретеральном рефлюксе, аденоме предстательной железы, мочеточниково-влагалищных свищах и т. п.), атеросклерозе ренальной артерии, гломерулопатиях хроническое интерстициальное воспаление является вторичным.
Патогенез
Механизм развития интерстициального нефрита зависит от характера, интенсивности действия повреждающего фактора. Зачастую воспаление имеет аутоиммунную основу и провоцируется осаждением циркулирующих в крови иммунных комплексов (при лимфопролиферативных процессах, системной красной волчанке, приеме нестероидных противовоспалительных средств) или антител к базальной мембране канальцев (при интоксикации антибиотиками, отторжении трансплантата).
При хронизации процесса важную роль играет патологическая активация макрофагов и T-лимфоцитов, вызывающих протеолиз тубулярных базальных мембран и усиливающих перекисное окисление с образованием свободных радикалов. Иногда канальцевый эпителий повреждается в результате селективной кумуляции и прямого разрушающего действия нефротоксичного вещества, реабсорбируемого из первичной мочи.
Локальное выделение медиаторов воспаления в ответ на действие повреждающего фактора вызывает отек интерстиция и спазм сосудов, который усугубляется их механическим сдавлением. Возникающая ишемия почечной ткани потенцирует дистрофические изменения в клетках, снижает их функциональность, в части случаев провоцирует развитие папиллярного некроза и массивную гематурию.
Из-за повышения давления в канальцах и снижения эффективного плазмотока вторично нарушается фильтрующая способность гломерулярного аппарата, что приводит к почечной недостаточности и увеличению уровня сывороточного креатинина. На фоне отека межуточной ткани и повреждения канальцевого эпителия снижается реабсорбция воды, усиливается мочевыделение.
При остром течении нефрита постепенное уменьшение отека интерстициального вещества сопровождается восстановлением ренального плазмотока, нормализацией скорости клубочковой фильтрации и эффективности канальцевой реабсорбции. Длительное присутствие повреждающих агентов в сочетании со стойкой ишемией стромы на фоне нарушений кровотока влечет за собой необратимые изменения эпителия и замещение функциональной ткани соединительнотканными волокнами.
Склеротические процессы усиливаются за счет стимуляции пролиферации фибробластов и коллагеногенеза активированными лимфоцитами. Существенную роль в возникновении гиперергической воспалительной реакции играет наследственная предрасположенность.
Классификация
При систематизации клинических форм интерстициального нефрита принимают в расчет такие факторы, как наличие предшествующей патологии, остроту возникновения симптоматики, развернутость клинической картины. Если острое межуточное воспаление развивается у ранее здоровых пациентов с интактными почками, процесс считается первичным. При вторичном тубулоинтерстициальном нефрите почечная патология осложняет течение подагры, сахарного диабета, лейкемии и других хронических болезней. Для прогнозирования исхода заболевания и выбора оптимальной терапевтической тактики важно учитывать характер течения воспалительного процесса. Урологи и нефрологи различают две формы интерстициального воспаления:
При остром воспалении оправдано выделение нескольких вариантов заболевания с разной выраженностью симптомов. Для развернутой формы нефрита характерна классическая клиническая картина. Отличительной особенностью тяжелого воспаления является ОПН с анурией, требующая срочного проведения заместительной почечной терапии. При благоприятно протекающем абортивном воспалении отсутствует олигоанурия, преобладает полиурия, концентрационная функция восстанавливается за 1,5-2 месяца. При развитии интерстициального очагового нефрита симптоматика стертая, превалирует нарушение реабсорбции мочи.
Симптомы интерстициального нефрита
Признаки заболевания неспецифичны, сходны с проявлениями других видов нефрологической патологии. Клиника зависит от особенностей развития воспалительного процесса. При остром нефрите и обострении хронического воспаления наблюдаются нарушения общего состояния — головная боль, ознобы, лихорадка до 39-40° С, нарастающая слабость, утомляемость. Возможно повышение артериального давления. В моче появляется кровь.
Пациент жалуется на сильные боли в пояснице, количество мочи резко уменьшается вплоть до анурии, которая впоследствии сменяется полиурией. При прогредиентном заболевании больного беспокоят тупые боли в области поясницы, незначительное снижение объема суточной мочи, папулезная сыпь. Иногда наблюдается субфебрилитет. О возможном снижении фильтрационной способности органа при хроническом варианте нефрита свидетельствует появление симптомов уремической интоксикации — тошноты, рвоты, кожного зуда, сонливости.
Осложнения
При отсутствии адекватной терапии острый интерстициальный нефрит зачастую переходит в хроническую форму. Изменения в почечном интерстиции со временем приводят к снижению количества функционирующих нефронов. Следствием этого является развитие хронической почечной недостаточности, инвалидизирующей пациента и требующей проведения заместительной терапии. Воспалительный процесс может вызвать активацию ренин-ангиотензин-альдостероновой системы, стимулировать повышенный синтез вазоконстрикторных веществ, что проявляется стойкой артериальной гипертензией, рефрактерной к медикаментозной терапии. Нарушение синтеза эритропоэтинов при хронических нефритах интерстициального типа становится причиной тяжелых анемий.
Диагностика
В связи с неспецифичностью клинической симптоматики при постановке диагноза интерстициального нефрита важно исключить другие причины острой или хронической нефропатии. Как правило, окончательная диагностика заболевания проводится на основании результатов гистологического исследования с учетом вероятных повреждающих факторов. Рекомендованными методами лабораторно-инструментального обследования являются:
При хроническом интерстициальном воспалении наблюдается значительное снижение уровня эритроцитов и гемоглобина в общем анализе крови, при остром варианте нефрита возможна эозинофилия. Соответственно тяжести нарушений могут изменяться показатели электролитного баланса крови: увеличиваться или уменьшаться содержание калия, снижаться концентрации кальция, магния, натрия. При подозрении на возможную связь нефрита с системными заболеваниями дополнительно назначают анализы на выявление волчаночного антикоагулянта, антител к ds-ДНК, рибосомам, гистонам и другим нуклеарным компонентам. Часто определяется повышение уровней иммуноглобулинов — IgG, IgM, IgE.
Дифференциальная диагностика проводится между различными патологическими состояниями, которые осложняются интерстициальным воспалением. Заболевание также дифференцируют с острым, хроническим и быстропрогрессирующим гломерулонефритом, пиелонефритом, мочекаменной болезнью, опухолями почек. Кроме уролога и нефролога больным с подозрением на интерстициальный иммуновоспалительный процесс могут быть показаны консультации ревматолога, аллерголога-иммунолога, токсиколога, инфекциониста, фтизиатра, онколога, онкогематолога.
Лечение интерстициального нефрита
План ведения пациента определяется клинической формой и этиологическим фактором нефрологической патологии. Больных с симптоматикой острого межуточного нефрита экстренно госпитализируют в палату интенсивной терапии урологического или реанимационного отделения. При хроническом течении воспаления рекомендована плановая госпитализация в нефрологический стационар.
Основными терапевтическими задачами являются прекращение поступления и вывод из организма химического вещества, спровоцировавшего токсическое повреждение или гиперергическую иммуновоспалительную реакцию, десенсибилизация, детоксикация, стабилизация основного заболевания при вторичных формах нефрита, коррекция метаболических расстройств. С учетом стадии и течения болезни назначаются:
При нарастании почечной недостаточности для предотвращения тяжелых уремических расстройств проводится заместительная терапия (перитонеальный диализ, гемодиализ, гемофильтрация, гемодиафильтрация). Больным с исходом хронического воспаления в выраженные склеротические изменения интерстициального вещества, атрофию канальцев и гломерул требуется трансплантация почки.
Прогноз и профилактика
При ранней диагностике и назначении адекватной этиотропной терапии полное выздоровление наступает более чем у 50% больных. Прогноз при интерстициальном нефрите благоприятный, если у пациента сохраняются нормальные показатели скорости гломерулярной фильтрации. Для предупреждения развития заболевания необходимо своевременное лечение инфекционных болезней почек, системных поражений соединительной ткани, ограничение приема нефротоксических препаратов (НПВС, антибиотиков из группы тетрациклина, петлевых диуретиков).
Меры индивидуальной профилактики нефрита включают употребление достаточного количества жидкости, отказ от самостоятельного приема лекарственных препаратов, прохождение регулярных медицинских осмотров, особенно при работе с производственными ядами.
Острый тубулоинтерстициальный нефрит
Общая информация
Краткое описание
Острый тубулоинтерстициальный нефрит – острое заболевание почек, развивающееся в ответ на воздействие экзо-и эндогенных факторов и проявляющееся воспалительными изменениями тубулоинтерстициальной ткани почек с частым развитием острого почечного повреждения [1].
Соотношение кодов МКБ-10 и МКБ-9
| МКБ-10 | МКБ-9 | ||
| Код | Название | Код | Название |
| N14.0 | Нефропатия, вызванная анальгетическими средствами | 03.660 03.663 03.661 03.662 | Гемодиализ Гемо(диа)фильтрация Гемосорбция Плазмаферез |
| N14.1 | Нефропатия, вызванная другими лекарственными средствами, медикаментами или биологически активными веществами | ||
| M32.1 | Системная красная волчанка с поражением других органов или систем | ||
Дата разработки/пересмотра протокола: 2016 год.
Пользователи протокола: врачи общей практики, терапевты, инфекционисты, токсикологи, нефрологи, анестезиологи-реаниматологи.
Категория пациентов: взрослые.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты, которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
По происхождению:
· лекарственный ОТИН: антибактериальные препараты, НПВС, диуретики и др.;
· инфекционный ОТИН: бактериальный, вирусный, паразитарный;
· ОТИН при системных заболевания: саркоидоз, СКВ, болезнь и синдром Шегрена;
· идиопатический ОТИН, ассоциированный с одно и двусторонним увеитом.
По периодам развития:
· острый;
· обратного развития.
Этиология ОТИН:
| Группа этиологических факторов | Наиболее распространенные причины |
| Лекарственные препараты | · антибактериальные препараты · ненаркотические аналгетики · нестероидные противовоспалительные препараты (НПВП) · диуретики · противосудорожные · блокаторы протонной помпы · цитостатики · аллопуринол · ацикловир · варфарин · моноклональные антитела · наркотики · средства традиционной медицины |
| Инфекционные, грибковые и паразитарные агенты | · стрептококки · бруцеллез · лептоспира · сифилис · туберкулез · иерсинии · рикеттсии · ЦМВ · ВИЧ · ВЭБ · аденовирус · папилломавирус · вирусы гепатита В и С (HBV и HCV) · токсоплазмоз · лейшманиоз · Strongyloides stercoralis |
| Системные заболевания | · системная красная волчанка · саркоидоз · болезнь Шегрена |
| Злокачественные опухоли | · солидные опухоли · лейкозы · неходжкинские лимфомы |
| Группа лекарственных препаратов | Препарат, провоцирующий развитие ОТИН |
| Антибиотики | · чувствительные к β-лактамазе производные пенициллина (амоксициллин, ампициллин, оксациллин, пенициллин G) · цефалоспорины (цефаклор, цефотаксим, цефалексин), · фторхинолоны (ципрофлоксацин, норфлоксацин), · макролиды (эритромицин) · другие антибактериальные и противотуберкулезные препараты (гентамицин, линкомицин, ванкомицин, изониазид) |
| Противовирусные препараты | · ацикловир · компоненты HAART (highly active antiretroviral therapy – высоко активная антиретровирусная терапия) · атаназавир · тенофовир · валганцикловир |
| Ненаркотические анальгетики и НПВП | · аминопирин · ацетилсалициловая кислота · ацетаминофен · сульфинпиразон · метамизол · диклофенкак · ибупрофе · индометацин · фенилбутазон · пироксикам · миелоксикам |
| Производные 5-аминосалициловой кислоты | · сульфасалазин · месалазин |
| Диуретики | · хлорталидон · гидрохлортиазид · триамтерен · фуросемид |
| Психотропные препараты | · карбамазепин · диазепам · фенобарбитал · фенитоин · соли вальпроевой кислоты · кокаин |
| Другие | · ингибиторы протонной помпы (омепразол, рабепразол) · антикоагулянты (варфарин) · противоаритмические препараты (аймалин) · цитостатики (азатиоприн, циклоспорин А, таколимус) · биологические препараты (интрелейкин-2, интерфероны, этанерсепт, сунитиниб) · средства традиционной медицины (китайские травы, содержащие аристохолиевую кислоту) |
Диагностика (стационар)
ДИАГНОСТИКА НА СТАЦИОНАРНОМ УРОВНЕ
Диагностические критерии на стационарном уровне:
Жалобы:
· тошнота;
· рвота;
· обезвоживание;
· диспепсия;
· диарея;
· олигоурия/анурия/полиурия;
· периферические отеки;
· сухость во рту;
· слабость;
· гипотензия/гипертензия;
· аллергические реакции (крапивница, отек Квинке, синдром Лайела, синдрома Стивенса-Джонса и т.д.);
· боли в поясничной области, почечная колика;
· острый мочекислый криз;
· гематурия.
Жалобы специфические – в зависимости от этиологии ОТИН.
Анамнез:
· причины гиповолемии (диарея, рвота, обезвоживание, выраженная диспепсия);
· прием лекарственных средств (иАПФ, БРА-II, НПВП, аминогликозиды, цефалоспорины, противотуберкулезные препараты, рентгенконтрастные вещества, блокаторы протоновой помпы, циклоспорин, такролимус, противовирусные препараты и др.), сборы китайских трав, БАД;
· контакт с токсическими, отравляющими веществами; прием БАДов, пищевых добавок, экзотических фруктов, консервированных продуктов, алкогольных и энергетических напитков, наркотических препаратов, употребление в пищу грибов, ядовитых «лечебных» настоев;
· профессиональный анамнез – работа на вредных предприятиях, в лабораториях – контакт с токсическими реагентами;
· сведения о заболеваниях почек и артериальной гипертонии и случаях повышения креатинина и мочевины, мочевого синдрома в прошлом;
· заболевание почек и печени в анамнезе, точный диагноз.
NB! Анализ жалоб в диагностике ОТИН оказывается, как правило, мало информативным. При ОТИН всегда следует стремиться к выявлению возможных этиологических факторов. Установить провоцирующие факторы нередко становится возможным уже на этапе детального изучения анамнеза (исключением является синдром ТИНУ – тубулоинтерстициальный нефрит с увеитом).
Физикальное обследование:
· оценка степени гидратации – жажда, сухость кожи, слизистых/наличие отеков; потеря/прибавка в весе; уровень ЦВД; одышка;
· цвет кожи, наличие высыпаний. Термометрия;
· оценка состояния ЦНС;
· оценка состояния легких (отек, хрипы, кровотечение и другие);
· оценка сердечнососудистой системы (гемодинамика, АД, пульс, пульсация на крупных сосудах);
· осмотр глазного дна;
· увеличенные почки при отеке паренхимы, симметричность;
· оценка диуреза (олигурия, анурия).
NB! При развитии клиники острого почечного повреждения – смотрите клинический протокол «Острая почечная недостаточность».
Лабораторные исследования:
· ОАК: эозинофилия, лейкоцитоз/лейкопения, тромбоцитопения, повышение СОЭ, анемия.
· ОАМ: протеинурия от умеренной 0,5г/сут до тяжелой – более 3,0г/сутки, макро/микрогематурия, цилиндрурия, снижение относительной плотности мочи.
· биохимический анализ крови: гиперкреатининемия, снижение СКФ, электролитные нарушения (гиперкалиемия, гипер/гипонатриемия, гипокальциемия).
· КЩС крови: ацидоз, снижение уровня бикарбонатов.
Инструментальные исследования:
· ЭКГ – нарушения ритма и сердечной проводимости;
· рентгенография органов грудной клетки – скопление жидкости в плевральных полостях, отек легких;
· УЗИ почек, брюшной полости – увеличение объема почек, наличие конкрементов в почечных лоханках или мочевыводящих путях, диагностика различных опухолей.
Диагностический алгоритм:
Перечень основных диагностических мероприятий:
· ОАК;
· биохимический анализ крови (креатинин сыворотки крови, мочевина сыворотки крови, калий, натрий, общий белок сыворотки крови и белковые фракции, АЛТ, АСТ, общий и прямой билирубин, СРБ количественный);
· КЩС крови;
· общий анализ мочи с микроскопией осадка (при наличии диуреза!);
· УЗИ почек;
· ЭКГ.
Перечень дополнительных диагностических мероприятий:
· коагулограмма (ПВ-МНО, АЧТВ, фибриноген);
· суточная альбуминурия/протеинурия или отношение альбумин/креатинин;
· экскреция калия, натрия, кальция с мочой;
· суточная экскреция мочевой кислоты;
· бактериологическое исследование мочи с определением чувствительности возбудителя к антибиотикам;
· биохимический анализ крови (кальций общий и ионизированный, фосфор, лактатдегидрогеназа, креатинфосфокиназа, липидные спектр);
· ревматоидный фактор;
· иммунологические анализы: ANA, ENA, a-DNA,ANCA, антифосфолипидные антитела.
· свободный гемоглобин в крови и в моче;
· шизоциты;
· прокальцитонин, пресептин крови;
· УЗИ мочевого пузыря – для исключения обструкции.
· допплерография сосудов почек;
· ЭхоКГ – исключить наличие выпота в перикард
· Рентгенография органов грудной клетки;
· ТРУЗИ простаты;
· УЗИ плевральных полостей;
· УЗИ органов малого таза;
· КТ грудного сегмента, брюшного сегмента, органов малого таза (при подозрении на системное заболевание с полиорганным поражением, при подозрении на паранеопластическую нефропатию для исключения новообразований, метастатичеких поражений; при сепсисе – с целью поиска первичного источника инфекции);
· осмолярность мочи, осмоляльность мочи;
· пункционная биопсия почки в сложных диагностических случаях, при ренальной ОПП неясной этиологии, ОПП с затянувшимся более 4 недель периодом анурии, ОПП, ассоциированной с нефротическим синдромом, острым нефритическим синдромом, диффузным поражением легких по типу некротизирующего васкулита;
· биопсия кожи, мыщц, слизистой прямой кишки, десны – для диагностики амилоидоза, а также с целью верификации системного заболевания;
· электроэнцефалография – при наличии неврологической симптоматики;
· ИФА на маркеры вирусных гепатитов;
· ПЦР на вирусы гепатитов – для исключения вирус-ассоциированной нефропатии;
· коагулограмма 2 (РФМК, этаноловый тест, антитромбин III, функции тромбоцитов);
· КТ/МРТ головного мозга;
· МРТ грудного сегмента, брюшного сегмента, органов малого таза (при подозрении на системное заболевание с полиорганным поражением, при подозрении на паранеопластическую нефропатию для исключения новообразований, метастатичеких поражений; при сепсисе – с целью поиска первичного источника инфекции);
· посев крови трехкратно на стерильность с обеих рук;
· посев крови на гемокультуру;
· посевы с ран, катетеров, трахеостомы, зева;
· фиброэхофагогастродуоденоскопия – исключить наличие эрозивно-язвенного поражения, ввиду высокого риска желудочно-кишечного кровотечения при использовании антикоагулянтов во время ЗПТ; исключить новообразование при подозрении на паранеопластический процесс;
· колоноскопия – исключить наличие эрозивно-язвенного поражения, ввиду высокого риска кишечного кровотечения при использовании антикоагулянтов во время ЗПТ; исключить новообразование при подозрении на паранеопластический процесс.
NB! Все ургентные поступления пациентов, планируемые рентген-контрастные исследования, а также назначение нефротоксичных/даже любых препаратов, должны оцениваться на предмет риска развития ОПП, с предварительным расчетом клиренса креатинина, а также индивидуальным подбором дозы (возраст, рост, масса тела, клиренс креатинина, скорость клубочковой фильтрации (СКФ), совместимость с другими препаратами);
NB! Все ургентные поступления, должны сопровождаться анализом мочевины, креатинина и уровня электролитов;
при ожидаемом развитии ОТИН пациент должен быть осмотрен нефрологом в течение первых 12 часов, определены показания к ЗПТ, прогноз, а пациент должен быть направлен в многопрофильный стационар с наличием отдела экстракорпоральной гемокоррекции – диализа.
Дифференциальный диагноз
| Исследования | Характеристика | Причины ОПП |
| Мочи | · эритроцитарные цилиндры, дисморфные эритроциты · протеинурия ≥ 1г/л | Гломерулярные болезни Васкулиты ТМА |
| · лейкоциты, лейкоцитарные цилиндры | ОТИН | |
| · протеинурия ≤ 1г/л · низкомолекулярные белки · эозинофилурия | ОТИН Атероэмболическая болезнь | |
| · видимая гематурия | Постренальные причины Острый ГН Травма | |
| · гемоглобинурия · миоглобинурия | Заболевания с пигментуриями, краш-синдром | |
| · гранулярные или эпителиальные цилиндры | ОТИН Острый ГН, васкулит | |
| Кровь | · анемия | Кровотечение, гемолиз ХБП |
| · шизоциты, тромбоцитопения | ГУС | |
| · лейкоцитоз | Сепсис | |
| Биохимическое исследование крови | · ↑мочевины · ↑креатинина · изменения К+, Na+, Ca2+, PO43-, Cl-, HCO3- | ОПП, ХБП |
| · гипопротеинемия, гипоальбуминемия | Нефротический синдром, цирроз печени | |
| · гиперпротеинемия · | Миеломная болезнь и другие парапротеинемии | |
| · ↑мочевая кислота | Синдром лизиса опухоли | |
| · ↑ЛДГ | ГУС | |
| · ↑креатинкиназы | Травмы и метаболические болезни | |
| Биохимическое исследование мочи | · Na+, креатинин для расчета экскретируемой фракции Na (FENa) | Преренальное и ренальное ОПП |
| · белки Бенс-Джонса | Множественная миелома | |
| Специфические иммунологические исследования | · АНА, антитела к двуспиральной ДНК | СКВ |
| · р- и с-АНЦА | Васкулит мелких сосудов | |
| · анти-ГБМ-антитела | Анти-ГБМ-нефрит (синдром Гудпасчера) | |
| · ↑титр АСЛ-О | Постстрептококковый ГН | |
| · криоглобулинемия, иногда + ревматоидный фактор | Криоглобулинемия (эссенциальная или при разных заболеваниях) | |
| · антифосфолипидные антитела (антикардиолипиновые антитела, волчаночный антикоагулянт) | АФС-синдром | |
| · ↓С3, ↓С4, ↓СН50 | СКВ, инфекционный эндокардит, шунт-нефрит | |
| · ↓С3, ↓СН50 | Постстрептококковый ГН | |
| · ↓С4, ↓СН50 | Эссенциальная смешанная криоглобулинемия | |
| · ↓С3, ↓СН50 | МПГН II типа | |
| · Прокальцитониновый тест | Сепсис | |
| Исследование мочи | · NGAL мочи | Ранняя диагностика ОПП |
Дифференциальный диагноз:
| Диагноз | Обоснование для дифференциальной диагностики | Обследования | Критерии исключения диагноза |
| Лекарственный ОТИН | · лихорадка + · кожная сыпь, в том числе и крапивница+ · гиперэозинофилия – типичная триада симптомов в большей части случаев, · может ассоциироваться с признаками лекарственного гепатита (умеренное увеличение активности печеночных трансаминаз и ферментов холестаза, тромбоцитопения) · увеличение СОЭ · гематурия, лейкоцитурия, протеинурия (обычно умеренной) · азотемия (как правило) · возможно появление признаков синдрома Фанкони. | Общий анализ крови крови и мочи. Контроль почасового и суточного диуреза Креатинин, мочевина, калий. При возможности – определение концентрации токсического вещества/препарата в крови. УЗИ почек |
· типичный признак, отличающий от других вариантов лекарственного ОТИН – значительная протеинурия, нередко приводящая к формированию нефротического синдрома,
· макрогематурия указывает на развитие острого некроза почечных пирамид
Контроль почасового и суточного диуреза
Креатинин, мочевина, калий.
При возможности – определение концентрации токсического вещества/препарата в крови.
УЗИ почек
· артериальная гипертензия
· морфологически проявляется экстенсивным интерстициальным фиброзом без гломерулярных повреждений
Креатинин, мочевина, калий
УЗИ почек
· интенсивные боли в пояснице и мышцах живота с олигурией и видимыми на глаз изменениями мочи,
· мочевой синдром чаще появляется на 5-7 сутки болезни и характеризуется микрогематурией и протеинурией (может быть высокой, но нефротический синдром не развивается)
· при тяжелом течении нарастают тромбоцитопеническая пурпура, протеинурия и олигурия, развивается выраженная ОПН, для которой не характерны гиперкалиемия и гиперволемия.
Креатинин, мочевина, калий
УЗИ почек
· снижение массы тела,
· боли в пояснице, животе, суставах, миалгии (редко),
· кожные высыпания, лихорадка (не всегда),
· через несколько недель появляются признаки ОТИН, для которого характерна дисфункция проксимальных и/или дистальных канальцев с развитием неолигурической ОПН.
Креатинин, мочевина, калий
Общий анализ мочи
УЗИ почек
Биопсия почки
Офтальмологическое исследование
Лечение
Препараты (действующие вещества), применяющиеся при лечении
| Декстроза (Dextrose) |
| Инсулин человеческий короткого действия (Short-acting human insulin) |
| Кальция глюконат (Calcium gluconate) |
| Кальция хлорид (Calcium chloride) |
| Натрия гидрокарбонат (Sodium hydrocarbonate) |
| Натрия хлорид (Sodium chloride) |
| Преднизолон (Prednisolone) |
| Фуросемид (Furosemide) |
Лечение (скорая помощь)
ДИАГНОСТИКА И ЛЕЧЕНИЕ НА ЭТАПЕ СКОРОЙ НЕОТЛОЖНОЙ ПОМОЩИ
Диагностические мероприятия:
· сбор жалоб и анамнеза, данных в отношении контакта с токсическим веществом;
· данные о гидробалансе, диурезе;
· физикальный осмотр;
· измерение АД.
Медикаментозное лечение:
· коррекция АД;
· купирование ОССН – отека легких.
Лечение (стационар)
Тактика лечения:
Необходимо немедленное прекращение воздействия причинного фактора, если это возможно (отмена лекарственного препарата, биодобавки, фитопрепарата, вызвавшего ОТИН, прекращение действия токсических факторов)/ослабление его влияния на организм. В процессе лечения обратить особое внимание на поддержание водно-электролитного гомеостаза, кислотно-щелочного равновесия крови, артериального давления. В связи с этим возможно применение кристаллоидных изоосмолярных растворов, содержащих хлорид натрия/глюкозу, раствора гидрокарбоната натрия, петлевых диуретиков, антигипертензивных препаратов. Ограничить применение блокаторов РААС на время развития ОПП.
Консервативное лечение ориентировано на этиологические, патогенетические, симптоматические аспекты.
NB! Заместительная почечная терапия смотрите протокол «Хроническая болезнь почек».
Немедикаментозное лечение
· режим: постельный первые сутки, затем по состоянию – палатный, общий;
· диета: ограничение поваренной соли (главным образом, натрия) и жидкости. При наличии отеков содержание поваренной соли в пище ограничивается до 0,2-0,3 г в сутки, содержание белка в суточном рационе ограничивается до 0,5-0,6 г/кг массы тела в основном за счет белков животного, происхождения.
Хирургическое вмешательство:
· обеспечение временного сосудистого доступа;
· имплантация перитонеального катетера для острого диализа;
· устранение обструкции мочевыводящих путей.
Показания для перевода в отделение интенсивной терапии и решения вопроса о продленной заместительной почечной терапии: тяжесть состояния (олигурия, азотемия, отеки); осложненная экстраренальная патология (гипертонический криз, острое нарушение мозгового кровообращения, острая сердечная и/или печеночная недостаточность, сепсис и т.д.) (3).
Индикаторы эффективности лечения:
· выведение из острого состояния;
· снижение азотемии;
· восстановление диуреза;
· редукция протеинурии;
· нормализация электролитного дисбаланса;
· нормализация артериального давления;
· нормализация АД;
· коррекция ацидоза;
· нормализация уровня гемоглобина;
· выздоровление.
Дальнейшее ведение
Госпитализация
Показания для плановой госпитализации: нет.
Показания для экстренной госпитализации: азотемия и/или олигоурия, согласно критериям острого почечного повреждения (смотрите КП «Острая почечная недостаточность»).
NB! все больные с впервые выявленным ОТИН, согласно диагностическим критериям, подлежат экстренной госпитализации в стационар, располагающий возможностью эфферентной и диализной терапии.
Показания для перевода в отделение интенсивной терапии и решения вопроса о продленной заместительной почечной терапии: клинические проявления: олигоурия, азотемия, гипергидратация; экстраренальные осложнения – гипертонический криз, острое нарушение мозгового кровообращения, острая сердечная и/или печеночная недостаточность, сепсис.
Информация
Источники и литература
Информация
Список разработчиков протокола с указанием квалификационных данных:
1) Туганбекова Салтанат Кенесовна – доктор медицинских наук, профессор, главный терапевт АО «Национальный научный медицинский центр», главный внештатный нефролог МЗСР РК.
2) Султанова Багдат Газизовна – доктор медицинских наук, профессор, заведующая кафедрой нефрологии и диализа АО «Казахский медицинский университет непрерывного образования».
3) Ногайбаева Асем Толегеновна – врач нефролог отделения лаборатории экстракорпоральной гемокоррекции АО «Национальный научный кардиохирургический центр».
4) Худайбергенова Махира Седуалықызы – АО «Национальный научный центр онкологии и трансплантологии» клинический фармаколог.
Указание на отсутствие конфликта интересов: нет.
Список рецензентов: Карабаева Айгуль Жомартовна – доктор медицинских наук, руководитель нефрологического центра РГП на ПХВ «Научно-исследовательский институт кардиологии и внутренних болезней».
Указание условий пересмотра протокола: пересмотр протокола через 3 года после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.