Триплоидия плода что это
Триплоидия
Синдром триплоидии – крайне редкое хромосомное расстройство. Лица с этим синдромом имеют в своих клетках по три (вместо двух) каждой хромосомы и в общей сложности их получается шестьдесят девять, а не нормальных сорок шесть. Почти всегда, для беременных плодом с этим синдромом, беременность заканчивается ранним выкидышем. Тем не менее, некоторые дети рождались и доживали до пяти месяцев.
Признаки Триплоидии
Эти дети, как правило, малы и имеют многочисленные врожденные дефекты. Те, которые выживают, как правило, имеют мозаичную форму этого синдрома, это означает, что одни клетки имеют нормальный набор (46) хромосом, а другие имеют дополнительный набор хромосом.Триплоидия развивается немного чаще у мальчиков чем у девочек
Пренатальная диагностика
1) Инвазивные исследования (амниоцентез, биопсия хориона) в основном назначают тем женщинам, у которых наблюдается повышенный риск того, что родится малыша с синдромом Эдвардса, например, пациенткам, чей возраст превышает 35 лет или с плохими результатами неинвазивных тестов: УЗИ и анализов. Инвазивные методы диагностики являются высокоточными, однако, учитывая риск осложнений, не подходят для массового проведения всем беременным, а проводятся только по особым показаниям.
2) Неинвазивные технологии, так называемые скрининги. Скрининг – комплексное исследование беременных женщин на наличие у плода хромосомных аномалий. Выделено несколько признаков, указывающих на высокий риск наличия заболевания, которые может выявить УЗИ плода (отсутствие носовой кости, увеличенная толщина воротникового пространства, недостаточная длина бедренных и плечевых костей и другие особенности). В комплексе с УЗИ идёт биохимический анализ крови матери на такие гормоны как свободный бета-ХГЧ и PAPP-A. Полученные данные по биохимическим маркерам анализируют в совокупности с результатами ультразвукового исследования, а результат всего скрининга представляет собой расчет риска наличия хромосомной аномалии у плода.
Однако при использовании стандартных тестов на синдром Эдвардса, лишь у 3% женщин, направленных на инвазивную диагностику действительно подтверждается наличие заболевания. В то же время не исключены и ложно-отрицательные результаты, когда скрининг показывает низкий риск, а ребенок рождается с хромосомной патологией.
Триплоидия
Синдром триплоидии – крайне редкое хромосомное расстройство. Лица с этим синдромом имеют в своих клетках по три (вместо двух) каждой хромосомы и в общей сложности их получается шестьдесят девять, а не нормальных сорок шесть. Почти всегда, для беременных плодом с этим синдромом, беременность заканчивается ранним выкидышем. Тем не менее, некоторые дети рождались и доживали до пяти месяцев.
Признаки Триплоидии
Эти дети, как правило, малы и имеют многочисленные врожденные дефекты. Те, которые выживают, как правило, имеют мозаичную форму этого синдрома, это означает, что одни клетки имеют нормальный набор (46) хромосом, а другие имеют дополнительный набор хромосом.Триплоидия развивается немного чаще у мальчиков чем у девочек.
Пренатальная диагностика
1) Инвазивные исследования (амниоцентез, биопсия хориона) в основном назначают тем женщинам, у которых наблюдается повышенный риск того, что родится малыша с синдромом Триплоидии, например, пациенткам, чей возраст превышает 35 лет или с плохими результатами неинвазивных тестов: УЗИ и анализов. Инвазивные методы диагностики являются высокоточными, однако, учитывая риск осложнений, не подходят для массового проведения всем беременным, а проводятся только по особым показаниям.
2) Неинвазивные технологии, так называемые скрининги. Скрининг – комплексное исследование беременных женщин на наличие у плода хромосомных аномалий. Выделено несколько признаков, указывающих на высокий риск наличия заболевания, которые может выявить УЗИ плода (отсутствие носовой кости, увеличенная толщина воротникового пространства, недостаточная длина бедренных и плечевых костей и другие особенности). В комплексе с УЗИ идёт биохимический анализ крови матери на такие гормоны как свободный бета-ХГЧ и PAPP-A. Полученные данные по биохимическим маркерам анализируют в совокупности с результатами ультразвукового исследования, а результат всего скрининга представляет собой расчет риска наличия хромосомной аномалии у плода.
Однако при использовании стандартных тестов на синдром Триплоидии, лишь у 3% женщин, направленных на инвазивную диагностику действительно подтверждается наличие заболевания. В то же время не исключены и ложно-отрицательные результаты, когда скрининг показывает низкий риск, а ребенок рождается с хромосомной патологией.
Триплоидия плода что это
Моносомия 4р, частичная делеция хромосомы 4, синдром Вольфа (Wolf).
Определение. Отсутствие части короткого плеча хромосомы 4. В 87% случаев аномалия возникает вследствие вновь возникших делеций (преимущест-вено за счет наследования от отца) и в 13% бывает унаследована от родителей со сбалансированными транслокациями (преимущественно за счет наследования от матери).
Распространенность. Имеется описание более 100 наблюдений.
Этиология. Патологические разрывы хромосомы в процессе конъюгации и кроссинговера.
Дифференциальный диагноз. Другие хромосомные аномалии, особенно трисомия 13.
Сочетанные аномалии синдрома 4p
Центральная нервная система:
• Агенезия полости прозрачной перегородки.
• Внутрижелудочковые кисты.
• Неспецифические аномалии.
Сердечно-сосудистая система (80%):
• Дефект межпредсердной перегородки.
• Неспецифические аномалии.
Желудочно-кишечный тракт (50-80%):
• Незавершенный поворот кишечника.
• Неспецифические аномалии.
Мочевыделительная система:
• Гипоплазия почек.
• Рефлюкс.
• Различные аномалии.
Половые органы:
• Гипоспадия.
Скелет:
• Поперечная («обезьянья») складка ладони.
• Сколиоз.
• Аномалии оссификации грудины.
• Неспецифические аномалии.
Другие признаки и аномалии:
• ЗВРП.
• Снижение двигательной активности плода.
• Слабый крик после рождения.
Прогноз. Летальный; большинство новорожденных умирают, лишь некоторые достигают возраста одного года.
Триплоидия у плода
Частичный пузырный занос, частичный триплоидный занос.
Определение. Наличие трех наборов хромосом приводит к локальному отечному набуханию ворсин хориона с гиперплазией трофобласта, кроме того, в плодном яйце определяются ткани эмбриона/плода.
Распространенность. Частота встречаемости составляет 1% от зачатий и 0,1-1 случай на 10 000 беременностей.
Этиология. Нарушение процесса оплодотворения.
Патогенез. Оплодотворение нормальной (гаплоидной) яйцеклетки двумя нормальными (гаплоидными) сперматозоидами или оплодотворение нормальной яйцеклетки патологическим (диплоидным) сперматозоидом. Могут встречаться все варианты кариотипа (XXX; XXY; XYY).
Дифференциальный диагноз. Дифференцируют с беременностью двойней, когда одно из плодных яиц подвергается молярной дегенерации и гидропической трансформации при неразвивающейся беременности.
Сочетанные аномалии при триплоидии у плода
Центральная нервная система:
• Относительная макроцефалия.
• Агенезия мозолистого тела.
• Аномалия Денди-Уокера (Dandy-Walker).
• Голопрозэнцефалия.
• Синдрм Арнольда-Киари (Arnold-Chiari).
• Расщелина позвоночника (spina bifida).
• Менингомиелоцеле.
• Гидроцефалия.
• Гипоплазия больших полушарий мозга и мозжечка.
Лицо, шея и череп:
• Расщелина губы.
• Низкое расположение ушных раковин.
• Микрогнатия.
• Гипертелоризм.
• Кистозная гигрома шеи.
Сердечно-сосудистая система (40-60%):
• Дефект межжелудочковой перегородки.
• Дефект межпредсердной перегородки.
• Многие другие аномалии.
Желудочно-кишечный тракт:
• Омфалоцеле.
• Неспецифические аномалии.
Мочевыделительная система:
• Гидронефроз.
• Дисгенезия почек.
• Мультикистоз почек.
Половые органы:
• Гипоспадия.
• Недифференцированные наружные половые органы.
• Крипторхизм.
Скелет:
• Скелетные дисплазии.
• Синдактилия III и IV пальцев стоп и кистей.
• Короткий I палец стопы.
• Косолапость.
• «Стопа-качалка».
• Неспецифические аномалии.
Другие признаки и аномалии^
• ЗВРП.
• Снижение двигательной активности плода.
• Гипоплазия легких.
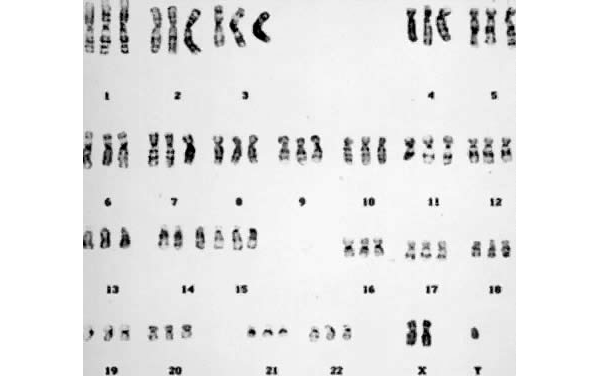
| Триплоидный синдром | |
|---|---|
| Другие имена | 69, XXX 2n / 3n миксоплоидия, 3n синдром, синдром триплоидии хромосом, диплоидная / триплоидная миксоплоидия, триплоидия, синдром триплоидии |
 | |
| Кариотип человека с триплоидией | |
| Специальность | Медицинская генетика |
Большинство эмбрионов с триплоидией выкидывают на ранних стадиях развития.
СОДЕРЖАНИЕ
Признаки и симптомы
Триплоидия поражает многие системы органов, но наиболее сильно страдают центральная нервная система и скелет:
Причины
Триплоидия вызвана дополнительным набором хромосом.
Триплоидия может быть результатом оплодотворения яйцеклетки двумя сперматозоидами ( полиспермия ) (60%) или оплодотворения яйцеклетки одним сперматозоидом двумя копиями каждой хромосомы (40%). Они также известны как диандрическое оплодотворение и дигиническое оплодотворение. Беременность, вызванная дигиническим оплодотворением, с большей вероятностью закончится прямо перед тем, как ребенок родится доношенным. Беременность, вызванная диандрическим оплодотворением, приводит к выкидышу в первом триместре.
Другой фактор, известный как частичная родинка, может вызвать триплоидию. Известно, что он вызывает преждевременное прерывание беременности, рак и даже вторичную молярную беременность.
Диагностика
Образец амниотической жидкости также может быть проверен для диагностики триплоидии.
Прогноз
Эпидемиология
Триплоидия поражает примерно 1-2% беременностей, но в большинстве случаев выкидыши происходят на ранних стадиях развития. При рождении самцы с триплоидией встречаются в 1,5 раза чаще, чем самки.
Невынашивание беременности
Если вы посетили эту нашу страницу, значит вы в поиске ответов на болезненный сегодня для вас вопрос — почему внутриутробно погиб ваш не родившийся малыш, почему это происходит не впервые, кто виноват и, главное, что делать?
Возможно, вы уже прошли дорогостоящие длительные дополнительные медицинские обследования, но так и не получили ответ на ваш вопрос. Возможно, вы в настоящий момент готовитесь к выскабливанию. В любом случае, мы готовы помочь вам и вашему врачу в решении проблемы.
Мы поможем вам не только установить причины случившегося, но и ответить совместно с вашим персональным врачом на следующие вопросы:
— может ли это повториться в будущем?
— а что же действительно делать, чтобы этого избежать?
— каков путь лечения и будет ли результат?
— каков путь в планировании и ведении следующей беременности?
К сожалению, 90% наступающих беременностей — это спонтанные беременности, и, несмотря на убеждение пары, что беременность якобы спланирована, необходимый объем предшествующего планового обследования пары зачастую не проходят. А ведь многих проблем можно было избежать. Среди многообразия причин «первую скрипку» в неудачах зачатия и вынашивания беременности играют именно генетические, а зачастую – наследственные факторы.
Несмотря на стремительное развитие клинической генетики, расширения информационного поля этой сферы, все ещё ни пациенты, ни врачи не готовы воспользоваться, да и попросту не знают о современных и уже абсолютно доступных молекулярных лабораторных методах постановки диагноза.
Не всегда абортивный материал подвергается хотя бы классическому цитогенетическому анализу, а если это и происходит, то сам метод несет в себе множество безрезультативных неудач.
Что необходимо знать парам, столкнувшимся с невынашиванием беременности?
Что же в сущности стоит за такой статистикой? Принято считать, что даже при очень хороших условиях для зачатия максимальная вероятность наступления беременности в менструальном цикле не превышает 40%. 60 же процентов приходятся на доклинические потери (то есть, еще до наступления беременности). После того, как произошел это первичный фильтр, шансы на удачную беременность резко возрастают и 80% наступивших беременностей прогрессируют, а 20% — завершаются самопроизвольным прерыванием развития беременности. Беременность либо замирает, либо происходит самопроизвольный выкидыш. Большая часть прервавшихся беременностей — до 80% — приходится на I триместр гестации. И самая частая причина для этого — патологический генетический статус эмбриона, присутствие того или иного не совместимого с развитием и жизнью дефекта в его генетическом материале.
Невынашиванием беременности принято считать самопроизвольное её прерывание на любых сроках от момента зачатия до полных 37 недель беременности. Невынашивание беременности может идти по двум сценариям: самопроизвольный выкидыш и неразвивающаяся (замершая) беременность. Отличает неразвивающуюся беременность от самопроизвольного выкидыша лишь факт отсутствия самостоятельного опорожнения полости матки в первом случае, и тогда пациентка направляется на медицинский аборт.
Риск невынашивания беременности увеличивается с возрастом женщины: от около 5% в возрасте 20 лет и до практически 50% для возрастных групп женщин за пределами 35-40 лет.
Наиболее достоверно доказана связь ранней потери беременности с двумя факторами — старший и поздний репродуктивный возраст матери; большое число предыдущих выкидышей. И чем больше эпизодов невынашивания беременности, тем хуже прогноз для последующего зачатия: риск очередной потери после двух предшествующих потерь достигает 29%, после трёх — 33%.
Какие генетические причины приводят к замершим беременностям и самопроизвольным выкидышам?
Одна из основных причин невынашивания беременности — это хромосомный дисбаланс у плода. В большинстве случаев такой хромосомный дисбаланс — событие случайное и от него никто не застрахован. Однако частота возникновения хромосомных нарушений прямо пропорциональна возрасту беременной, воздействию вредных внешних факторов, зависит от присутствия какой либо генетической патологии у близкого окружения родства и ряда других факторов.
Не стоит забывать и о том, что следствием некоторых форм такого хромосомного дисбаланса в дальнейшем могут стать также тяжелые заболевания у самой женщины, потерявшей беременность, в том числе онкологические.
Количественные аномалии:
Трисомия аутосомных хромосом — наличие в хромосомном наборе трех гомологичных хромосом вместо двух. Большинство трисомий аутосомных хромосом летальны для плода. А примерами жизнеспособных трисомий являются синдромы Дауна, Эдвардса, Патау.
Моносомия аутосомных или половых хромосом — отсутствие в хромосомном наборе одной из парных хромосом. При моносомии по любой из аутосом нормальное развитие эмбриона невозможно. Единственная совместимая с жизнью моносомия у человека — это моносомия по половой хромосоме X — приводит к развитию синдрома Шерешевского—Тернера (45,Х0).
Триплоидия — наличие в хромосомном наборе дополнительного гаплоидного набора хромосом. Триплоидии — летальны для плода.
Полисомия половых хромосом — наличие в хромосомном наборе дополнительных половых хромосом вместо двух. Пример — синдром Клайнфельтера — наличие одной или нескольких дополнительных Х- или У-хромосом у мужчин.
Делеция — утрата фрагмента ДНК в пределах определенного локуса, гена хромосомы.
Дупликация — напротив, увеличение хромосомного материала, удвоение участка хромосом.
Размеры делеций и дупликаций могут быть разными — от крупных, доступных современным микроскопам, до микроделеций и микродупликаций, которые можно обнаружить только современными молекулярными методами с высоким разрешением.
Транслокации — обмен участками между двумя парами гомологичных или не гомологичных хромосом.
Инсерции — вставки генетического материала в хромосому.
Инверсии — поворот участка хромосом на 180 градусов в пределах одной хромосмы.
Наиболее частыми причинами потери беременности из числа количественных нарушений в наборе хромосом являются:
— полные аутосомные трисомии (как по одной паре хромосом, так и двойные, тройные трисомии). На их долю приходится около 60% всех известных генетических причин гибели плода
— полиплоидия (до 15-20%%), чаще всего — триплоидия
— моносомия Х хромосомы ( до15%).
Реже причиной замершей беременности могут стать нарушения в структуре хромосом, сочетание различных таких аберраций:
— Транслокации. Несбалансированная хромосомная перестройка (непропорциональный обмен участками между хромосомами с нарушение количественного и качественного баланса хромосомного материала) у плода может закончиться самопроизвольным абортом или привести к появлению ребенка с врожденными дефектами и/или умственной отсталостью. Этот вид перестройки возникает тогда, когда родители являются носителем сбалансированной хромосомной перестройки (без изменения количества хромосомного материала). И тогда вслед за исследованием ДНК плода потребуется дополнительное обследование хромосомного материала родителей, для того, чтобы избежать потери беременности в следующий раз.
Как диагностировать генетический дефект в случае регресса беременности?
Для этого, прежде всего, необходимо исследовать абортивный материал в условиях генетической лаборатории.
К сожалению, не всегда супружеская пара, столкнувшаяся с необъяснимой причиной прервавшейся беременности, оказывается в кабинете генетика, чтобы получить профессиональную «направляющую» в последующем обследовании и попытаться установить эти причины и получить рекомендации в отношении следующей беременности.
Тем не менее, если вы столкнулись с проблемой невынашивания, обсудите с вашим врачом возможность генетического обследования. И сделать это вы можете в нашем центре, где мы не только быстро и точно проведем сам лабораторный анализ, но сопроводим вас и вашего врача консультированием до его проведения и после полученных результатов.
Показания для исследования абортивного материала
— в анамнезе уже имеются два и более эпизода самопроизвольного аборта или замершей беременности
— если при предыдущем выкидыше или медицинском аборте уже выявлялась хромосомная патология у плода
— у одного из супругов ранее было выявлено носительство хромосомного дисбаланса или наследственных заболеваний
— если в семье уже имеется ребенок с хромосомной патологией или врожденными пороками развития
И даже в случае первой неудачной беременности вы можете узнать больше о причинах гибели плода.
Какой бы из известных методов лабораторного анализа абортивного материала вам не будет назначен, суть его заключается в оценке кариотипа погибшего плода на предмет отклонений в его хромосомном материале. В ходе последующей оценки карты кариотипа устанавливается тип хромосомного дефекта, место его локализации и ассоциация этого дефекта с патологическим эффектом потери беременности.
Какой лабораторный метод выбрать?
Мы оптимально подберем вам метод исследования, исходя из вашего конкретного клинического случая. Нам неважно, на каком отдалении от нашей лаборатории вы находитесь, в каком регионе России вы проживаете. Наши логистические возможности позволят доставить ваш биологический материал из любого города и в том преаналитическом состоянии, которое нам необходимо для осуществления исследования.
В настоящее время существуют различные методы анализа кариотипа: от появившихся в лабораторной практике давно и ставших стандартным рутинным анализом, до инновационных молекулярных современных генетических тестов, обладающих невероятно высокой точностью и скоростью производства.
Возможности нашей лаборатории — методы последних поколений, которые исключают недостатки и неточности стандартизованных рутинных методов. В одном клиническом случае можно ограничиться таргетным (целевым) исследованием отдельных хромосом, дефекты в которых встречаются с наибольшей частотой. В другом случае мы порекомендуем вам полногеномный метод молекулярного кариотипирования (то есть, исследующий полностью все хромосомы и на все известные своей клинической значимостью дефекты, даже самые мельчайшие, недоступные современным микроскопам).
Почему мы не исследуем абортивный материал стандартным цитогенетическим методом?
Стандартный цитогенетический анализ кариотипа — метод, давно использующийся в отечественных цитогенетических лабораториях. Однако с появлением и бурным развитием более современных методов генетической диагностики — молекулярно-цитогенетических, молекулярно-генетических, которые превосходят по своей точности и диагностической значимости в 100-1000 раз, стандартное кариотипирование можно считать устаревшим по отношению к более современным и востребованным технологиям. Тем более, что стоимость молекулярных методов не намного превышает классический цитогенетический.
Цитогенетический анализ кариотипа осуществляется методом микроскопии, то есть с использованием различных модификаций микроскопов, различных алгоритмов обработки и подготовки препаратов абортивного материала для обеспечения визуализации хромосомного материала, различной степени подготовки и профессионализма цитогенетиков, оценивающих полученный результат. То есть так или иначе присутствует определенный эффект субъективизма в оценке и трактовке, а значит и не исключен процент ложных результатов.
Недостатки
Данный метод кариотипирования возможен только при условии доставки в лабораторию «живых» клеток материала, способных к делению. Отсюда — сложности в транспортировке с соблюдением особых условий, затруднения при доставке из отделенных регионов, удорожание транспортной услуги из-за особых преаналитических требований, длительное время для деления клеток (период исследования составит от 15 до 26 дней).
Другой вопрос — возможные и отнюдь не редкие случаи ложных результатов из-за невозможности данным методом исключить контаминацию материнским генетическим материалом исследуемый образец. Зачастую кариотип матери выдается за кариотип плода. А поскольку кариотип матери не отклонен от нормы, причина не будет установлена.
Образец может быть загрязнен и другим биологическим материалом, всё зависит от условий, в которых отбирался образец абортивного материала.
При неблагоприятном стечении перечисленного выше — шанс установить причину упущен, абортивный материал просто утилизирован.
И наконец, ограничения диагностической ценности метода из-за его низкой разрешающей способности (что может, а что не может выявить метод). Метод в 100% выявит анеуплоидии (численные отклонения в наборе хромосом), установит пол плода ( при наличии в кариотипе Y хромосомы — мужской пол), и может увидеть, что потерян крупный фрагмент/участок хромосомы, либо появился такой же большой дополнительный фрагмент. Огромное количество микроперестроек, которые также могут привести к серьезным последствиям — потеря беременности, рождение ребенка с тяжелым хромосомным заболеванием, остаются за пределами возможности данного метода.
Наша альтернатива — молекулярное кариотипирование на микроматрицах — шанс за одно исследование быстро, достоверно, без «осечек» либо найти причину, либо исключить.
КРЕДО — тест первой линии в диагностике причин невынашивания беременности — ускорен, автоматизирован, точен, достоверен, удобен, доступен по цене.
Тест, который устранил недостатки иных методов.
Тест, который объединил в себе требуемые диагностические цели.
Тест, который прошел многолетнюю практику после первой клинической апробации и набрал достоверную статистику.
Тест, который исключит лишние затраты на диагностику и подчас безрезультативное лечение, а стало быть оптимален с точки зрения экономии средств.
Тест, который не заставит вас волноваться по поводу возможной «лабораторной неудачи» или «лабораторной ошибки»
Тест, который доступен из любого региона.
Тест, который устроит вашего врача своими диагностическими и полезными возможностями, реально поможет вам в борьбе с невынашиванием.
КРЕДО — тест первой линии в диагностике причин невынашивания беременности.
Неоспоримые преимущества
О технологии молекулярного кариотипирования
Мы осуществляем молекулярный анализ хромосомного материала на основе технологии aCGH- сравнительной геномной гибридизации на микроматрицах. Использование нескольких форматов таких однонуклеотидных микроматриц позволяет нам обеспечить полногеномное покрытие (одновременно исследуются все хромосомы) и добиться определенных поставленных целей исследования с фокусированием на наиболее значимых синдромных областях и около 1000 функционально значимых генах.
В основе метода — автоматизированный анализ CNVs / SNPs после гибридизации проб ДНК пациента и референсной ДНК на микрочипе. Микрочип — это изготовленная промышленным способом микроматрица с иммобилизованной ДНК, содержащая геномные фрагменты, с известными нуклеотидными последовательностями. Каждый фрагмент — это зонд/маркер/различны по длине и специфичности. Определенный тип микрочипа используют под определенные задачи в зависимости от присутствующих на платформе маркеров.
Что можно выявить с помощью тестов КРЕДО:
В 100% все анеуплоидии по всем хромосомам
Все клинически значимые известные делеции/ дупликации в пределах разрешающих характеристик микроматрицы, включая субмикроскопические дефекты.
Контаминацию материнскими клетками
Тесты имеют ограничения
— Нельзя выявить сбалансированные структурные перестройки
— Точечные мутации генов
— Мозаицизм низкого уровня Перейти к выбору исследований