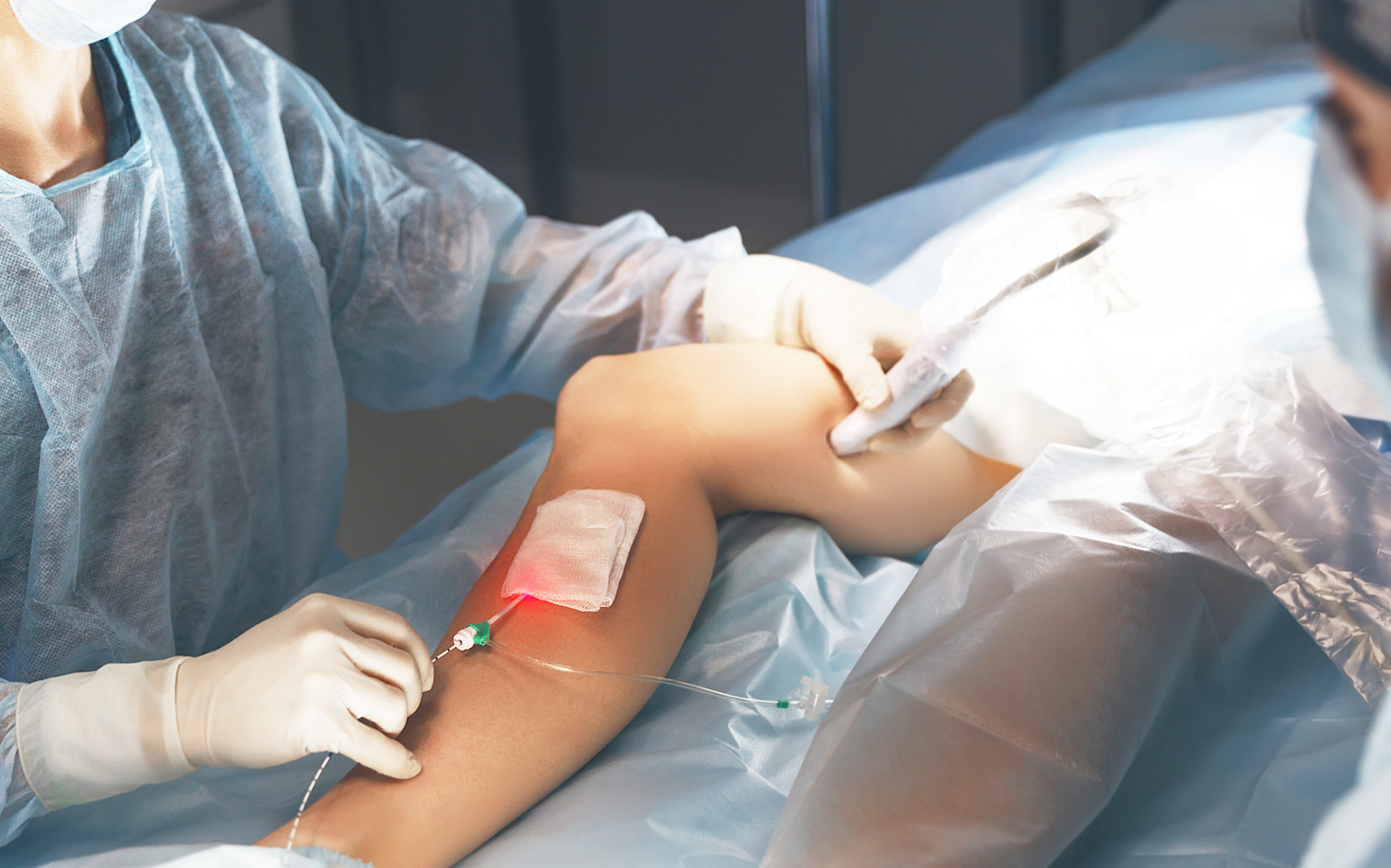
Трет ляшки что делать
Защемление седалищного нерва
Защемление седалищного нерва – дискомфорт в нижней части тела, связанный со сдавливанием или раздражением самого нерва. Чаще всего недугу подвержены люди старше 30 лет.
Седалищный нерв – самый большой в нашем организме. Он охватывает большую часть тела – от пояснично-крестцового отдела позвоночника, далее проходит в ягодицу, по задней поверхности бедра и к нижней части ноги. Потому важно следить за его состоянием. Малейшее раздражение в одной части нерва приведет к боли по всему его участку. При отсутствии своевременного лечения постепенно теряется чувствительность и подвижность нижних конечностей.
Защемление может появиться из-за:
Поэтому специалисты разделяют недуг на два вида – первичный и вторичный. Первичный связан с пережатием нервного ствола поврежденной мышцей, а вторичный вызван патологией позвоночного столба, тазобедренных суставов, а возникает на фоне беременности или заболеваний органов малого таза.
Защемление нерва может развиваться быстрее при наличии лишнего веса. Также важно следить за поступлением необходимых витаминов и минералов в организм, так как их отсутствие или недостаток приводит к риску ускоренного развития заболевания.
Симптомы и лечение при защемлении седалищного нерва
Этот недуг довольно болезненный и бесследно не пройдет. Потому при появлении первых симптомов стоит показаться специалисту – неврологу, невропатологу или терапевту. Он назначит необходимое лечение и медицинские препараты.
Симптомы защемления седалищного нерва
Именно при наличии данных симптомов невропатологи, неврологи и терапевты диагностируют защемление седалищного нерва. Если у специалиста есть сомнения, то для полного прояснения ситуации пациента направляют на КТ или МРТ. По результатам процедур будут определены диагноз и лечение.
Симптомы у женщин при защемлении седалищного нерва
Недуг может возникнуть во время беременности. На втором или третьем триместре увеличенная матка давит на тазовые мышцы, тем самым вызывает спазм. У будущей мамы происходит перераспределение центра тяжести и смещаются поясничные позвонки. Также в области малого таза растущая голова плода сдавливает седалищный нерв.
На боли в пояснице жалуются от 40 до 80% беременных женщин. Однако не всегда причиной тому защемление седалищного нерва, оно наблюдается лишь в 5% случаев.
Врачи говорят, что недуг может пройти после родов. Однако терпеть боль до этого момента не стоит, лучше показаться специалисту, чтобы избежать серьезных последствий и усиления боли.
Лечение защемления седалищного нерва
Чаще всего боль настигает внезапно. Потому перед обращением к специалисту нужно проделать несколько простых шагов:
Неотложную медицинскую помощь необходимо вызывать при нестерпимой боли, которая не притупляется и не подавляется анальгетиками. В случаях более благоприятных тоже необходима медицинская помощь. Лучше всего обратиться к неврологу, невропатологу или терапевту. Как только боль будет купирована, обратитесь к врачу в местной клинике.
Как лечат защемление седалищного нерва?
После опроса о симптомах и осмотра врач направляет пациента на рентген, УЗИ, КТ, МРТ или общий и биохимический анализ крови. Процедуры необходимы для того, чтобы определить масштаб проблемы. Также на основе их результатов врач устанавливает причину защемления седалищного нерва и обнаруживает воспаления.
После чего специалисты прописывают противовоспалительные препараты, комплекс витаминов группы «В» и миорелаксанты. Также пациент может получить направление на физиотерапию и ЛФК. Обычно процедуры назначаются при нестерпимой боли, которая не уходит даже после комплексного лечения. В особых случаях доктор может прописать и дополнительные витаминные комплексы, антиоксиданты и обезболивающие средства. Таким образом будут сниматься не только симптомы недуга, но и начнется борьба с болезнью-возбудителем.
Дополнительно специалисты назначают и санаторно-курортное лечение, которое подразумевает бальнеологические процедуры, например, грязелечение.
При защемлении седалищного нерва к хирургическому вмешательству врачи обращаются редко. В таком случае показаниями будут запущенные формы остеохондроза, которые не поддаются терапии, или же объемные процессы в пораженной области – опухоли или абсцессы.
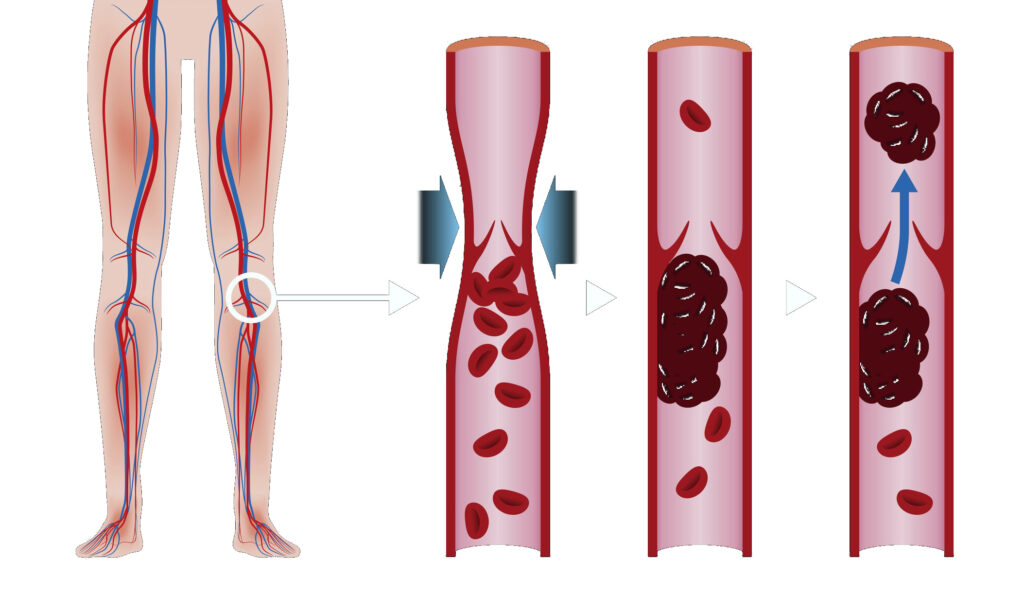
Признаки и симптомы тромбоза глубоких вен
Тромбоз глубоких вен (ТГВ) возникает, когда сгусток крови (тромб) образуется в одной или нескольких глубоких венах вашего тела, обычно в ногах. Тромбоз глубоких вен может вызвать боль в ногах или их отек, но может протекать бессимптомно.
ТГВ может быть связан с заболеваниями, которые влияют на процесс свертывания крови. Тромб в ногах также может образоваться, если вы не двигаетесь долгое время, например, после операции или несчастного случая. Но и ходьба на экстремально большие расстояния может приводить к образованию тромбов.
Тромбоз глубоких вен – серьезное заболевание, потому что сгустки крови в ваших венах могут перемещаться по кровотоку и застревать в легких, блокируя кровоток (тромбоэмболия легочной артерии). Однако тромбоэмболия легочной артерии может возникать без признаков ТГВ.
Когда ТГВ и тромбоэмболия легочной артерии возникают одновременно, это называется венозной тромбоэмболией (ВТЭ).
Симптомы
Признаки и симптомы ТГВ:
Тромбоз глубоких вен может протекать без заметных симптомов.
Когда обратиться к врачу
Если у вас признаки или симптомы ТГВ, обратитесь к врачу.
При появлении признаков или симптомов тромбоэмболии легочной артерии (ТЭЛА) – опасного для жизни осложнения тромбоза глубоких вен – обратитесь за неотложной медицинской помощью.
Предупреждающие признаки и симптомы тромбоэмболии легочной артерии включают:
Подозреваете тромбоз глубоких вен? Обратитесь к профессионалам.
Причины
Все, что препятствует нормальному течению или свертыванию крови, может вызвать образование тромбов.
Основными причинами ТГВ являются: повреждение вены в результате хирургического вмешательства или травмы, а также в связи воспалением от инфекции или травмы.
Факторы риска
Многие факторы могут увеличить риск развития ТГВ, которые включают:
Осложнения
Осложнения ТГВ могут включать:
Профилактика
Меры по предотвращению тромбоза глубоких вен включают следующее:
Как избавиться от синяка за три дня
Кровеносные сосуды в коже и подкожной клетчатке тонкие и легко повреждаются при ушибе, сильном давлении или по другой причине. Вытекшая кровь пропитывает окружающие ткани и образуется гематома, или в по-простому синяк. Он будет постепенно изменять оттенок, цвести, и исчезнет самостоятельно через неделю или немного больше. Но, если действовать оперативно, можно избавиться от травмы за три дня.
Способы избавления от синяков
Чтобы в месте ушиба быстро уменьшить отек, необходимо использовать средства, вызывающие спазм сосудов. С этим хорошо справляется охлаждение при помощи льда, но подойдет и замороженный кусок мяса, обернутый в пленку и тонкое полотенце. Его нужно приложить к месту травмы на 20 минут. После охлаждения лед убирают, но процедуру можно повторить через 15-20 минут. Постоянно держать холод возле места ушиба опасно, можно вызвать еще большее повреждение.
Убрать отек помогают домашние средства. Для этого можно применять:
Народные средства против синяков можно применять на раннем этапе, сразу после ушиба. Считаются эффективными смесь кашицы из чеснока и уксуса, эфирное масло лаванды, которым нужно мазать место травмы. Но нужно соблюдать осторожность, дома без помощи врача лечат небольшие синяки.
Чем мазать синяк
Чтобы лечение при ушибе было эффективным, необходимо учитывать время, которое прошло после травмы. Формирование гематомы проходит несколько стадий. Сразу после повреждения используют средства, которые снимают отек. В домашних условиях на раннем этапе можно применять народные средства, но после этого приобрести аптечные препараты.
В первые сутки можно мазать ушиб мазью или гелем, содержащими гепарин. Он помогает уменьшить опухоль, увеличив скорость кровотока. Гепарин хорошо всасывается через кожу, разжижает кровь и не дает сформироваться гематоме. Поэтому лечение ушиба пойдет быстро.
Но при использовании гепарина нужно помнить, что в первый час-два после ушиба его использовать не рекомендуется. Он может усилить кровотечение в месте повреждения и вызвать увеличение гематомы.
Если ушиб мягких тканей сопровождается болью, ее можно уменьшить при помощи нестероидных противовоспалительных средств. Быстро снимают неприятные ощущения гель или мазь, которые содержат диклофенак, ибупрофен или пироксикам. Ими можно мазать место удара через несколько часов.
Через сутки эти средства для лечения синяков уже неэффективны. Кровь пропитывает ткани, сворачивается, ее клетки разрушаются. Поэтому ушиб становится синего цвета за счет белка гемоглобина. С этого момента начинается его распад и цветение гематомы. Она сама не сможет пройти за короткое время, пока весь гемоглобин не разрушится до билирубина.
Необходимы средства, которые рассасывают синяки за счет разогрева тканей и увеличения в них кровотока. В домашних условиях без рецепта врача можно применять крема или мази с диметилсульфоксидом. Это вещество получают из жгучего перца, поэтому оно обладает разогревающим действием. Небольшие ушибы после его использования проходят за 2-3 дня.
Как быстро убрать синяк на лице
Синяк под глазом появляется значительно быстрее, чем в других частях тела. Если быстро не принять меры, рассасывание ушиба растянется надолго. Причина в расположении сосудов и рыхлой подкожной клетчатке, которая окружает глаза. Она легко пропитывается кровью и отекает.
Первая помощь после повреждения – приложить холод на лицо. Из народных способов борьбы необходимо использовать безопасные, которые не будут раздражать слизистую глаз. Поэтому кашица из лука, уксуса или чеснока не подойдет. Но можно применять:
Также проводят лечение аптечными средствами с гепарином, диклофенаком и ибупрофеном. На лице синяки можно мазать гелем с троксевазином. Он уменьшает отек, боль, снимает воспаление, повышает тонус капилляров и снижает их ломкость. Троксевазин помогает быстро убрать образовавшиеся синяки, укрепить мелкие сосуды. Его рекомендуется использовать 2-3 раза в день.
Если синяк большой и не хочет рассасываться, можно попробовать спрятать его при помощи косметических средств. Женщины наносят на дефект на лице специальный цветной корректор, который перекрывает синий оттенок, после этого кожу выравнивают тональным кремом и припудривают.
Как быстро убрать синяки на ногах
Скорая помощь от ушиба на ноге – холодный компресс. Его можно сделать, намочив ткань в воде, смешанной с уксусом или спиртом. За счет быстрого испарения с поверхности кожи, они снимают опухоль или не дают ей образоваться.
Чтобы не пришлось ждать заживления гематомы, нужно лечь и приподнять ногу выше уровня сердца. Это ускорит отток крови от конечности и не даст ей опухнуть. Мазь с гепарином, обезболивающими средствами и троксевазином так же эффективно рассасывают ушиб.
Существуют аппаратные способы, которые помогают заживить синяки. В косметологических клиниках их вылечивают при помощи лазера. Облучение опухоли вызывает разогрев тканей и ускоряет распад гемоглобина. За один раз можно удалить небольшую гематому, но крупная только поменяет цвет. Недостаток такого лечения – высокая стоимость.
Лекарственные средства от синяков
Большие травмы сопровождаются сильной болью, которую тяжело снимают местные средства. Поэтому скоро после повреждения можно принимать внутрь обезболивающие средства на основе:
Они помогают пройти боли, уменьшают отек и воспаление.
Иногда гематомы появляются из-за повышенной ломкости сосудов, поэтому против них необходимо применять средства для укрепления капилляров. Помогают в этом рибоксин и комплексы, содержащие витамин С и аскорутин.
Тяжело проходит удаление синюшности под глазами, не связанной с травмой. Она появляется при патологиях почек или из-за близкого расположения сосудов под кожей. В этом случае необходимо устранять причину, делать перед сном охлаждающие компрессы или применять специальные патчи.
В каких случаях нужен врач
Гематомы на теле не всегда безобидны, в некоторых случаях самолечение опасно и нужна помощь врача. Лечиться самостоятельно не рекомендуется при:
Повышение температуры тела, гнойные или сукровичные выделения из места ушиба – показатели присоединения инфекции. Заживить такую гематому самостоятельно нельзя. В тяжелых случаях может потребоваться очищение раны хирургическим путем.
Синяки на ногах часто появляются при патологиях вен. Поможет в этом случае лечение у флеболога. Но если синие отметины появляются после незначительного воздействия на кожу, от небольшого касания, можно заподозрить тяжелые заболевания крови, при которых требуется наблюдение у гематолога или терапевта.
Ковалева Надежда Владимировна, врач-терапевт медицинских кабинетов 36,6.
ИМЕЮТСЯ ПРОТИВОПОКАЗАНИЯ, ПЕРЕД ПРИМЕНЕНИЕМ НЕОБХОДИМО ПРОКОНСУЛЬТИРОВАТЬСЯ СО СПЕЦИАЛИСТОМ
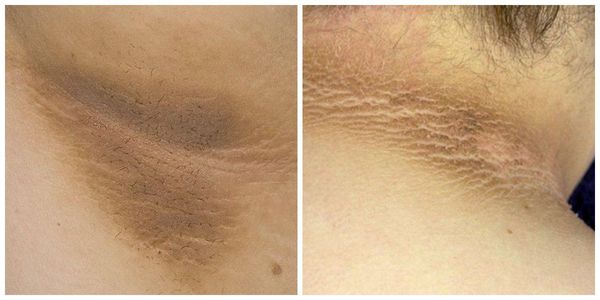
Что такое паховая эпидермофития? Причины возникновения, диагностику и методы лечения разберем в статье доктора Агапова Сергея Анатольевича, венеролога со стажем в 38 лет.
Определение болезни. Причины заболевания
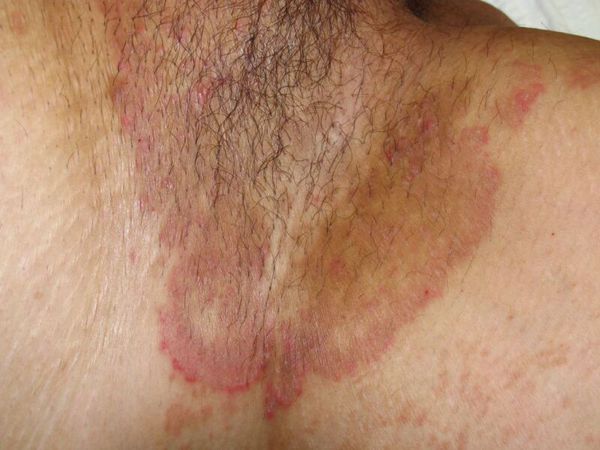
Паховая эпидермофития — грибковое заболевание кожи, характеризующееся зудом и сыпью в области крупных складок кожи, преимущественно паховых.
Пути инфицирования:
Факторы риска:
Симптомы паховой эпидермофитии
Для паховой эпидермофитии характерно:
Патогенез паховой эпидермофитии
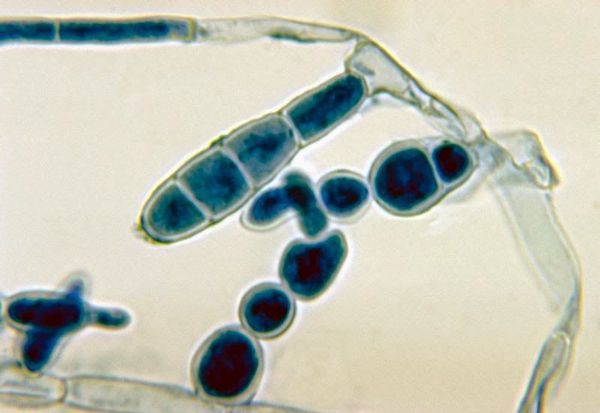
При наличии благоприятных условий патогенный гриб внедряется в кожу и начинает размножаться. Важное значение придаётся продуцируемому грибами ферменту кератиназе, который позволяет им проникать в клетки эпидермиса.
Определённую роль имеют ненасыщенный трансферрин плазмы (подавляет дерматофиты, связывая их ветвящиеся тонкие трубочки ), комплемент, опсонизирующие антитела (распознают чужие молекулы) и фагоцитоз нейтрофилами. Все эти механизмы препятствуют вовлечению в процесс глубоких тканей, поэтому дерматофиты никогда не проникают дальше базальной мембраны эпидермиса. В типичных случаях скорость разрастания мицелия значительно превышает как десквамацию эпителия, так и время на формирование иммунного ответа. В результате образуются кольцевидные очаги с периферической зоной активного размножения грибов и с центральной зоной, где кожа выглядит здоровой, так как здесь процесс частично или полностью подавлен средствами местного иммунитета.
Классификация и стадии развития паховой эпидермофитии
Общепринятой классификации заболевания не существует. Международная классификация болезней 10-го пересмотра (МКБ-10) в российской редакции определяет заболевание как «эпидермофития паховая», код — В35.6. В оригинальной редакции болезнь называется Tinea inguinalis (Tinea cruris) — микоз складок.
В развитии заболевания можно выделить несколько стадий:
В дальнейшем патологический процесс может развиваться по различным сценариям:
Без лечения заболевание может продолжаться годами, обостряясь летом или во время пребывания в областях с тёплым и влажным климатом.
Осложнения паховой эпидермофитии
Другим осложнением является присоединение вторичной бактериальной инфекции, что ведёт к эрозированию очагов поражения, появлению пустул (гнойничков), мокнутию, резкой болезненности. В запущенных случаях возможно появление обширных язв.
В некоторых случаях происходит вторичное инфицирование дрожжеподобными грибами Candida, что утяжеляет течение заболевания и его лечение.
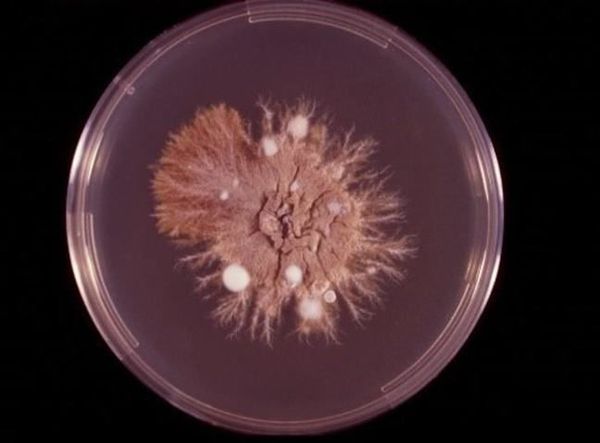
Диагностика паховой эпидермофитии
Во всех случаях диагноз заболевания должен быть подтверждён лабораторными методами исследования.
Паховую эпидермофитию следует отличать от следующих заболеваний:
Лечение паховой эпидермофитии
Лечение паховой эпидермофитии должно включать в себя:
Для лечения применяются препараты группы имидазолов, триазолов и аллиламинов. Перспективным и эффективным является новый азоловый антимикотик люликоназол, обладающий более сильным фунгицидным действием против различных видов дерматофитов, чем тербинафин. Применяется в форме 1 % крема один раз в день в течение 1-2 недель. Одобрен US Food and Drug Administration ( Управлением по санитарному надзору за качеством пищевых продуктов и медикаментов) для лечения микозов паховой области.
При наличии острых воспалительных явлений применяют примочки [14] :
В последующем назначают пасты и мази, содержащие противогрибковые и глюкокортикостероидные лекарственные средства:
При выраженном мокнутии (в острой фазе) и присоединении вторичной инфекции назначают противовоспалительные растворы в качестве «примочки» и комбинированные антибактериальные препараты [14] :
В большинстве случаев для лечения достаточно местного применения лекарственных средств. В отдельных случаях при распространённом процессе и наличии осложнений возможно назначение системной терапии:
При выраженном зуде рекомендуется назначение антигистаминных и седативных препаратов.
Прогноз. Профилактика
Прогноз при паховой эпидермофитии благоприятный. При вовремя и правильно назначенном лечении быстро наступает выздоровление. Однако, если факторы риска не устранены, возможно повторное инфицирование, так как иммунитет после перенесённого заболевания не формируется. Поэтому во избежание нового заражения необходимо исключить все факторы риска и соблюдать профилактические меры:
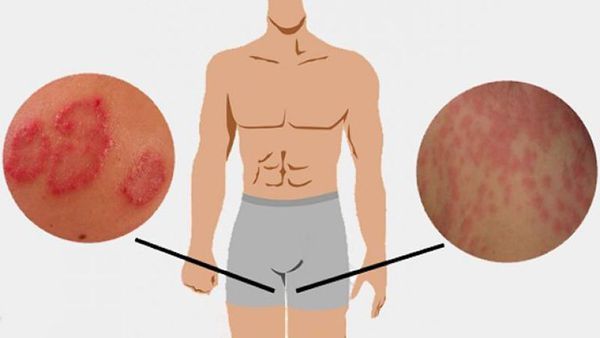
Зуд в паху у мужчин: причины, проявления на коже, лечение
Проанализируем причины, которые могут вызывать зуд, красноту и шелушение в области паха, особенно у мужчин. Необходимо отделить заразные заболевания от аллергии и других состояний, которые сопровождаются раздражением кожи.
Заразные болезни, вызывающие зуд в паху
В первую очередь это могут быть.
Чесотка
При ней характерны двухточечные высыпания по всему телу. В кожных складках, в том числе паховых, их больше всего. Особый признак — кожа сильнее чешется в ночные часы.
Лобковые вши
От них не защищает даже презерватив, поскольку эти насекомые живут в окружающих половые органы волосах. При внимательном осмотре через лупу врач уролог-венеролог может их увидеть.
Грибки
Чаще это грибки рода Кандида, передающиеся при половом акте. Одновременно с покраснением и зудом в паху, у мужчины будет воспаление и налёт на головке полового члена, белые выделения из уретры.
Иногда раздражение в паховых складках вызывают обычные кожные грибки-сапрофиты. Пятна в паху у мужчины будут в форме кольца, с припуханием кожи по краю.
Другие болезни, передающиеся половым путём
Хламидиоз, уреаплазмоз, генитальный герпес возникают после полового общения с больным партнёром. Неприятные ощущения в паху сопровождаются болезненностью при мочеиспускании, выделениями из мочевыводящего канала. Уплотняются паховые лимфоузлы.
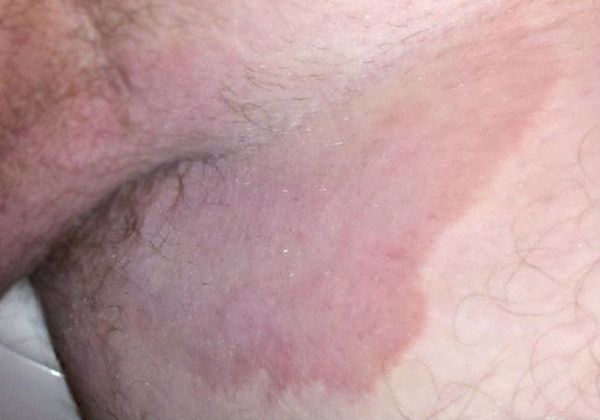
На фото: грибковые высыпания
Незаразные причины
Вызывать зуд и красноту в паху у мужчин также могут и другие причины.
Аллергии
Тонкая кожа паховых складок и мошонки восприимчива ко многим аллергенам. Это могут быть:
При устранении фактора, вызвавшего аллергию, наступает улучшение. Помогают выявить аллергию анализы на иммуноглобулины, иммунный статус крови.
Чаще аллергия протекает в форме атопического дерматита — сухое покраснение и шелушение в паху у мужчин; если появились маленькие пузырёчки на фоне красноты, говорят об экземе.
Потница
Сыпь в паху у мужчин и зуд может вызвать ношение тесного или синтетического белья. Усугубляют состояние пребывание в жаркой атмосфере, длительные поездки, когда нет возможности вымыться с мылом и дать телу подышать.
Суть потницы в том, что пот активно выделяется, а потовые железы закупориваются сальными выделениями, чешуйками кожи. В паховых складках появляются белые узелки, красные пятна.
Системные болезни
Провоцировать зуд могут сахарный диабет, болезни печени и жёлчного пузыря, почечная недостаточность, псориаз. Во всех таких случаях имеются другие важные симптомы этих недугов, и чешется по всему телу, а не только в паху. При железодефицитной анемии зуд усиливается во время контакта с водой.
Психологические причины
В некоторых случаях причиной сильного зуда в паху у мужчины может стать общая нервозность, обсессивно-компульсивные расстройства. Расчёсывания травмируют кожу, в царапины попадает стрептококковая инфекция, начинается воспаление.
Лечение зуда в паху у мужчин
Назначается в зависимости от причины, вызвавшей эти симптомы. При потнице помогают мытьё с мылом, высушивание кожи после мытья. На ночь паховые складки присыпают тальком. В других случаях могут потребоваться антибиотики или противогрибковые препараты, противоаллергические или успокаивающие средства.
При зуде, покраснении, шелушении, сыпи в паху обращайтесь к урологу-венерологу Клиники Dr. AkNer. Наши медики проведут обследование, выявят причину и помогут избавиться от недуга.