Ротационные сдвиги экг что такое
ЭКГ: как определяется болезнь на ЭКГ, расшифровка результатов
Оглавление
Сегодня сердечно-сосудистые заболевания являются самой распространенной причиной смерти людей. Сократить смертность позволяют современные методы диагностики различных патологий. Одним из таких методов является ЭКГ (электрокардиограмма) – определение показателей сердечного ритма. Данное обследование является очень простым, неинвазивным (не травмирующим ткани) и информативным. В рамках диагностики регистрируется активность сердечной мышцы. Результаты исследования фиксируются на бумажной ленте и могут тут же оцениваться врачом.
Когда назначается диагностика?
Также исследование проводится при высоких показателях артериального давления (постоянных или периодически возникающих), нарушениях сердечного ритма, ревматизме, сахарном диабете. ЭКГ проводят при передозировке некоторыми медицинскими препаратами.
Частью обязательного обследования электрокардиограмма является при:
Существуют и другие показания к проведению ЭКГ. Вы можете получить направление на электрокардиограмму у своего врача или самостоятельно записаться на диагностику.
Как расшифровать диаграмму работы сердца?
Работа сердечной мышцы на кардиограмме представлена в виде непрерывной линии с цифро-буквенными обозначениями и различными отметками. План расшифровки ЭКГ включает анализ всего полученного графика, который может быть выполнен только специалистом. Правильно «прочесть» результаты способны не только кардиологи, но и терапевты и фельдшеры. Зачастую от своевременной расшифровки всех данных зависит не только здоровье, но и жизнь пациента.
При анализе данных специалисты обращают внимание на такие важные показатели, как:
Важно! Существуют достаточно строгие показатели нормы ЭКГ, в некоторых случаях даже малейшие отклонения могут свидетельствовать о нарушениях работы сердечной мышцы. Но исключить или подтвердить патологию может только врач.
Это связано с рядом факторов:
Определить, что значат конкретные результаты ЭКГ, может лишь специалист! Не пытайтесь сравнивать разные исследования между собой и не делайте выводы на основе отдельных данных. Поручите эту работу профессионалам! Так вы гарантированно получите правильный диагноз и не будете бояться патологий, которых у вас на самом деле нет.
Нормы ЭКГ
Нормальная электрокардиограмма здорового человека выглядит следующим образом:
Обратите внимание! Нормы указаны для взрослого человека! У детей они являются другими.
Патологии
Во время снятия электрокардиограммы можно выявить следующие нарушения:
Выделяют и другие патологические состояния. Все они требуют наблюдения у кардиолога и регулярного полного обследования, которое включает не только ЭКГ, но и проведение иных исследований. Нередко точный диагноз пациенту можно поставить только после оценки целого ряда показателей, полученных после лабораторной и инструментальной диагностики.
Как записаться к кардиологу?
Если вы планируете сделать ЭКГ и получить консультацию специалиста, вам нужно записаться на прием в нашу клинику. Для этого достаточно позвонить по Наш специалист ответит на все ваши вопросы, озвучит стоимость диагностики и особенности подготовки к ней.
Преимущества проведения ЭКГ в МЕДСИ
Не откладывайте обследование на потом даже при небольших признаках заболеваний сердечно-сосудистой системы!
Ротационные сдвиги экг что такое
В данном выпуске коротоко коснусь данных вопросов.
Также предыдущие выпуски и материалы для более глубокого изучения ЭКГ можно найти в разделе «Статей и видео уроков по расшифровке ЭКГ«.
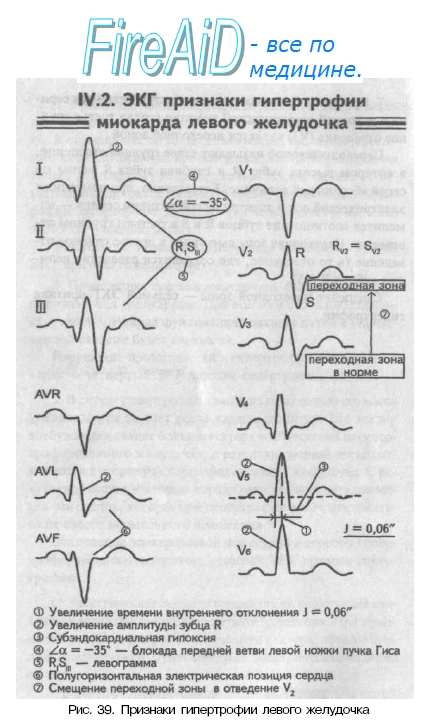
В многочисленных руководствах по ЭКГ описывается достаточно большое количество электрокардиографических признаков гипертрофии миокарда.
Так, М. С. Кушаковский (1986 ) указывает на 136 признаков гипертрофии миокарда, которые можно определить на ЭКГ.
1. Какие признаки гипертрофии миокарда имеются?
1. В гипертрофированном миокарде возбуждение затратит гораздо больше времени для прохождения от эндокарда к эпикарду, чем в нормальном миокарде.
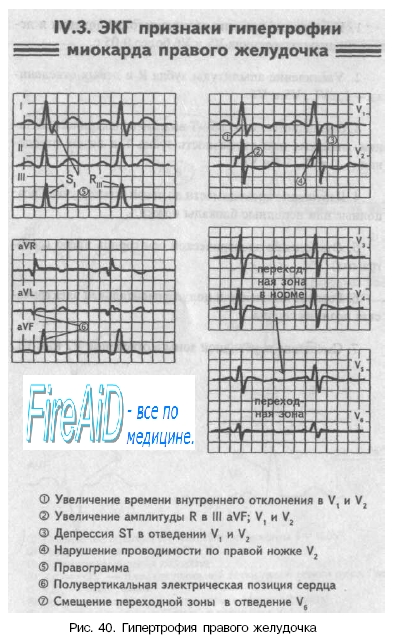
Увеличение времени внутреннего отклонения — первый ЭКГ признак гипертрофии
2. В гипертрофированном миокарде вектор возбуждения, идущий от эндокарда к эпикарду, больший по своей величине в сравнении с нормой.
Следовательно, регистрирующий электрод, расположенный над гипертрофированным миокардом, графически отобразит этот вектор на ЭКГ зубцом К гораздо большим по амплитуде, чем зубец R в норме.
Увеличение амплитуды зубца R — второй ЭКГ признак гипертрофии.
3. Кровоснабжение миокарда осуществляется по коронарным артериям, которые располагаются субэпикардиаль-но. В нормальном по толщине миокарде, субэндокардиаль-ные слои снабжаются кровью адекватно. При увеличении толщи миокарда субэндокардиальные слои начинают испытывать недостаток (дефицит) крови, притекающей по коронарным артериям. Дефицит или недостаток крови — это ишемия — ishemic (лат.).
Ишемия субэндокардиальных слоев миокарда — третий ЭКГ признак гипертрофии.
4. Проводящая система желудочков анатомически расположена под эндокардом. При ишемии субэндокардиаль-ных слоев миокарда функция проводящих путей в определенной степени будет нарушена.
Нарушение проводимости в гипертрофированном миокарде — четвертый ЭКГ признак гипертрофии.
5. В случае гипертрофии одного из желудочков его масса увеличивается за счет роста кардиомиоцитов. Его вектор возбуждения станет больше вектора возбуждения негипертрофированного желудочка, и результирующий вектор отклонится в сторону гипертрофированного желудочка. С результирующим вектором неразрывно связана электрическая ось сердца, которая при гипертрофии будет отклоняться от своего нормального положения.
Отклонение электрической оси сердца в сторону гипертрофированного желудочка — пятый ЭКГ признак гипертрофии.
7. При нормальном положении электрической оси сердца и основной электрической позиции сердца третье грудное отведение (V3) является переходной зоной.
Переходной зоной называют такое грудное отведение, в котором высота зубца R. и глубина зубца S равны по своей абсолютной величине. Естественно, при изменении электрической оси и электрической позиции сердца — изменится соотношение зубцов R и S в третьем грудном отведении. Переходная зона сместится в другое грудное отведение (в то отведение, где сохранится равенство величин зубцов R и S).
Смещение переходной зоны — седьмой ЭКГ признак гипертрофии.
2. Какие признаки гипертрофии миокарда левого желудочка?
3. Какие признаки гипертрофии миокарда правого желудочка?
4. Какие признаки гипертрофии предсердий?
Выводы из данного выпуска рассылки:
1. Существует ряд дополнительных методов, позволяющих точно установить гипертрофию миокарда. К ним относятся ультразвуковое исследование сердца, ядерно-магнитный резонанс, компьютерная рентгенотомография, рентгенодиагностика. Электрокардиография не позволяет точно выявить анатомическую гипертрофию миокарда. Однако полезно знать ЭКГ признаки гипертрофии как для дальнейшего усвоения материала, так и для понимания ряда клинических ситуаций.
2. Электрокардиографических признаков гипертрофии много.
3. Из множества этих признаков нами обозначено 7 наиболее важных в диагностике гипертрофии желудочков.
4. Вовсе не обязательно наличие сразу всех признаков гипертрофии на ЭКГ. В ряде случаев удается установить только несколько из них.
5. Первый и второй признаки связаны с прохождением единичного вектора по миокарду от эндокарда к эпикарду.
6. Третий и четвертый признаки характеризуют гипертрофию миокарда с перегрузкой.
7. Пятый, шестой и седьмой признаки обусловлены изменением результирующего вектора возбуждения желудочков.
Заключение.
Некоторые моменты такие как «нарушение проводимости при гипертрофии» и т.д. я упустил, так как эти вопросы мы рассмотрим при следующем выпуске рассылки, но кто хочет получить более полную информация предлагаю посмотреть полный вариант рассылки на Моей персональной страничке, на которую вы можете перейти по следующей ссылке Электрокардиографические признаки гипертрофии миокарда.
Еще больше информации для изучения ЭКГ в виде статей и видео уроков в разделе «Расшифровка ЭКГ в норме и при патологии».
С уважением, ваш MedUniver.com.
Дополнение к выпуску рассылки «Электрокардиографические признаки гипертрофии миокарда»:
Зубец Р в форме Р-mitrale действительно наблюдается при гипертрофии левого предсердия. Однако точно такой же по ширине (более 0,12 с) и по форме (двугорбость) зубец Р регистрируется на электрокардиограмме при нарушении внутрипредсердной проводимости иначе называемой внутрипредсердной блокадой. Вы, конечно, обратили внимание, что одним из ЭКГ признаков гипертрофии миокарда является нарушение проводимости. Наконец, электрическая ось сердца, существенно отклоняясь при гипертрофии влево (угол альфа меньше — 30°) или вправо (угол альфа больше +90°), свидетельствует о блокаде ветвей левой ножки пучка Гиса.
Иными словами, электрокардиографические признаки гипертрофии тесно связаны с электрокардиографическими признаками нарушения проводимости, к рассмотрению которых мы и переходим.
Стандартная электрокардиография в педиатрической практике
Электрокардиография (ЭКГ) остается одним из самых распространенных методов обследования сердечно-сосудистой системы и продолжает развиваться и совершенствоваться. На основе стандартной электрокардиограммы предложены и широко используются различные модифи
Электрокардиография (ЭКГ) остается одним из самых распространенных методов обследования сердечно-сосудистой системы и продолжает развиваться и совершенствоваться. На основе стандартной электрокардиограммы предложены и широко используются различные модификации ЭКГ: холтеровское мониторирование, ЭКГ высокого разрешения, пробы с дозированной физической нагрузкой, лекарственные пробы [2, 5].
Отведения в электрокардиографии
Однополюсные грудные отведения обозначают латинской буквой V (потенциал, напряжение) с добавлением номера позиции активного положительного электрода, обозначенного арабскими цифрами:
С помощью грудных отведений можно судить о состоянии (величине) камер сердца. Если обычная программа регистрации 12 общепринятых отведений не позволяет достаточно надежно диагностировать ту или иную электрокардиографическую патологию либо требуется уточнение некоторых количественных параметров, используют дополнительные отведения. Это могут быть отведения
Техника регистрации электрокардиограммы
ЭКГ регистрируют в специальном помещении, удаленном от возможных источников электрических помех. Исследование проводится после 15-минутного отдыха натощак или не ранее чем через 2 ч после приема пищи. Пациент должен быть раздет до пояса, голени следует освободить от одежды. Необходимо использовать электродную пасту для обеспечения хорошего контакта кожи с электродами. Плохой контакт или появление мышечной дрожи в прохладном помещении может исказить электрокардиограмму. Исследование, как правило, проводится в горизонтальном положении, хотя в настоящее время стали также осуществлять обследование в вертикальном положении, так как при этом изменение вегетативного обеспечения приводит к изменению некоторых электрокардиографических параметров [7].
Нормальная электрокардиограмма
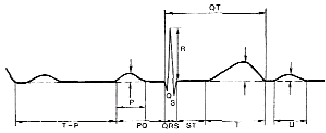 |
| Рисунок 1. Нормальная электрокардиограмма |
Анализ электрокардиограммы
Общая схема анализа ЭКГ включает несколько составляющих.
Анализ сердечного ритма и проводимости
Определение источника возбуждения производится по определению полярности зубца Р и по его положению относительно комплекса QRS. Синусовый ритм характеризуется наличием во II стандартном отведении положительных зубцов Р, предшествующих каждому комплексу QRS. При отсутствии этих признаков диагностируется несинусовый ритм: предсердный, ритм из АВ-соединения, желудочковые ритмы (идиовентрикулярные), мерцательная аритмия.
ЧСС = 60 R-R,
При неправильном ритме можно ограничиться определением минимальной и максимальной ЧСС, указав этот разброс в «Заключении».
Регулярность сердечных сокращений оценивается при сравнении продолжительности интервалов R-R между последовательно зарегистрированными сердечными циклами. Интервал R-R обычно измеряется между вершинами зубцов R (или S). Разброс полученных величин не должен превышать 10% от средней продолжительности интервала R-R. Показано, что синусовая аритмия той или иной степени выраженности наблюдается у 94% детей. Условно выделены V степеней выраженности синусовой аритмии:
Кроме физиологически наблюдаемой синусовой аритмии, неправильный (нерегулярный) ритм сердца может наблюдаться при различных вариантах аритмий: экстрасистолии, мерцательной аритмии и других.
Оценка функции проводимости требует измерения продолжительности зубца Р, которая характеризует скорость проведения электрического импульса по предсердиям, продолжительности интервала P-Q (P-R) (скорость проведения по предсердиям, АВ-узлу и системе Гиса) и общую длительность желудочкового комплекса QRS (проведение возбуждения по желудочкам). Увеличение длительности интервалов и зубцов указывает на замедление проведения в соответствующем отделе проводящей системы сердца.
Интервал P-R может быть укороченным (менее 0,10 с) в результате ускоренного проведения импульса, нарушений иннервации, из-за наличия дополнительного пути быстрого проведения между предсердиями и желудочками. На рисунке 3 представлен один из вариантов укорочения интервала P-R.
На данной электрокардиограмме (см. рис. 2) определяются признаки феномена Вольффа-Паркинсона-Уайта, включающего: укорочение интервала P-R менее 0,10 с, появление дельта-волны на восходящем колене комплекса QRS, отклонение электрической оси сердца влево. Кроме того, могут наблюдаться вторичные ST-T-изменения. Клиническое значение представленного феномена заключается в возможности формирования наджелудочковой пароксизмальной тахикардии по механизму re-entry (повторного входа импульса), так как дополнительные проводящие пути обладают укороченным рефрактерным периодом и восстанавливаются для проведения импульса быстрее, чем основной путь [8].
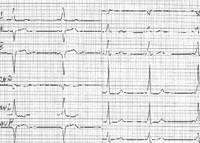 |
| Рисунок 2. ЭКГ ребенка В. Г., 14 лет. Диагноз: феномен Вольффа-Паркинсона-Уайта |
Определение положения электрической оси сердца
Повороты сердца вокруг переднезадней оси. Принято различать три условные оси сердца, как органа, находящегося в трехмерном пространстве (в грудной клетке).
Поперечная ось проходит через середину основания желудочков перпендикулярно продольной оси. При повороте вокруг этой оси наблюдается смещение сердца верхушкой вперед или верхушкой назад.
Основное направление электродвижущей силы сердца представляет собой электрическую ось сердца (ЭОС). Повороты сердца вокруг условной переднезадней (сагиттальной) оси сопровождаются отклонением ЭОС и существенным изменением конфигурации комплекса QRS в стандартных и усиленных однополюсных отведениях от конечностей.
Повороты сердца вокруг поперечной или продольной осей относятся к так называемым позиционным изменениям.
Определение ЭОС проводится по таблицам. Для этого сопоставляют алгебраическую сумму зубцов R и S в I и III стандартных отведениях.
Различают следующие варианты положения электрической оси сердца:
Анализ предсердного зубца Р
Анализ зубца Р включает: изменение амплитуды зубца Р; измерение длительности зубца Р; определение полярности зубца Р; определение формы зубца Р.
При более горизонтальном положении сердца в грудной клетке, например у гиперстеников, зубец Р увеличивается в отведениях I и aVL и уменьшается в отведениях III и aVF, а в III стандартном отведении зубец Р может стать отрицательным.
Анализ желудочкового комплекса QRST
Комплекс QRST соответствует электрической систоле желудочков и рассчитывается от начала зубца Q до конца зубца Т.
Составляющие электрической систолы желудочков: собственно комплекс QRS, сегмент ST, зубец Т.
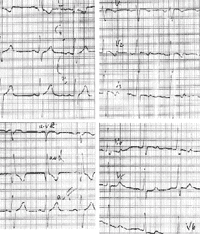 |
| Рисунок 3. ЭКГ ребенка Р. Б., 4 года. Диагноз: аномальное отхождение левой коронарной артерии от легочной артерии |
В то же время у детей грудного возраста глубокий зубец Q может быть в отведении III, aVF, а в отведении aVR весь желудочковый комплекс может иметь вид QS.
За зубцом Т следует горизонтальный интервал Т-Р, соответствующий периоду, когда сердце находится в состоянии покоя (период диастолы).
Зубец U появляется через 0,01-0,04 с после зубца Т, имеет ту же полярность и составляет от 5 до 50% высоты зубца Т. До настоящего времени четко не определено клиническое значение зубца U.
Интервал Q-T. Продолжительность электрической систолы желудочков имеет важное клиническое значение, поскольку патологическое увеличение электрической систолы желудочков может быть одним из маркеров появления угрожающих жизни аритмий.
Электро кардиограф ические признаки гипертрофии и перегрузок полостей сердца
Электрокардиографические изменения при этом обусловлены: увеличением электрической активности гипертрофированного отдела сердца; замедлением проведения по нему электрического импульса; ишемическими, дистрофическими и склеротическими изменениями в измененной мышце сердца.
Однако следует отметить, что широко используемый в литературе термин «гипертрофия» не всегда строго отражает морфологическую сущность изменений. Нередко дилатация камер сердца имеет те же электрокардиографические признаки, что и гипертрофия, при морфологической верификации изменений.
При анализе ЭКГ следует учитывать переходную зону (рис. 4) в грудных отведениях.
 |
| Рисунок 4. Состояние основных зубцов лектрокардиограммы в грудных отведениях. Переходная зона |
Признаки перегрузок предсердий
Электрокардиографические признаки перегрузки левого предсердия формируют электрокардиографический комплекс признаков, называемый в литературе Р-mitrale. Увеличение левого предсердия является следствием митральной регургитации при врожденной, приобретенной (вследствие ревмокардита или инфекционного эндокардита), относительной митральной недостаточности или митрального стеноза. Признаки перегрузки левого предсердия представлены на рисунке 5.
Увеличение левого предсердия (см. рис. 5) характеризуется:
Поскольку удлинение зубца Р может быть обусловлено не только увеличением левого предсердия, но и внутрипредсердной блокадой, то наличие выраженной отрицательной фазы зубца Р в отведении V1 более важно при оценке перегрузки (гипертрофии) левого предсердия. В то же время выраженность отрицательной фазы зубца Р в отведении V1 зависит от частоты сердечных сокращений и от общих характеристик вольтажа зубцов.
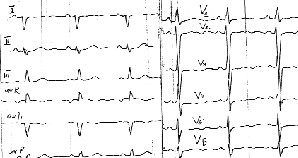 |
| Рисунок 6. ЭКГ ребенка В. С., 13 лет. Первичная легочная гипертензия |
Признаки увеличения правого предсердия представлены на рисунке 6.
Увеличение правого предсердия (см. рис. 6) характеризуется:
На рисунке 6 кроме признаков перегрузки правого предсердия отмечаются также признаки перегрузки правого желудочка.
Признаки перегрузок(гипертрофии) желудочков
Поскольку в норме ЭКГ отражает активность только левого желудочка, электрокардиографические признаки перегрузки левого желудочка подчеркивают (утрируют) норму. Там, где в норме высокий зубец R (в отведении V4, положение которого совпадает с левой границей сердца), он становится еще выше; где в норме глубокий зубец S (в отведении V2), он становится еще глубже.
Преобладающая дилатация левого желудочка имеет следующие признаки: R в V6 больше, чем R в V5, больше, чем R в V4 и больше 25 мм; внезапный переход от глубоких зубцов S к высоким зубцам R в грудных отведениях; смещение переходной зоны влево (к V4) (рис. 7).
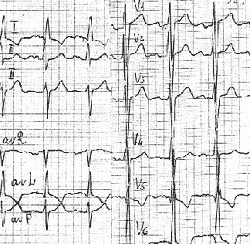 |
| Рисунок 7. ЭКГ ребенка Г. Ш., 3 года. Диагноз: врожденная недостаточность митрального клапана |
Признаками преоблающей гипертрофии миокарда левого желудочка является депрессия (смещение ниже изолинии) сегмента S-T в отведении V6, возможно, и в V5 (рис. 8) [4, 7].
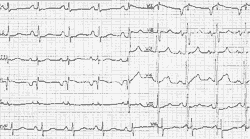 |
| Рисунок 8. ЭКГ ребенка Г. Ш., 3 года. Диагноз: врожденная недостаточность митрального клапана |
Дополнительными признаками являются вторичные изменения в виде смещения сегмента S-T и изменения зубца Т. При некоторых патологических состояниях, в частности при дефекте межпредсердной перегородки, гипертрофия правого желудочка демонстрируется также неполной блокадой правой ножки пучка Гиса в виде rsR в отведении V1 (рис. 9) [7].
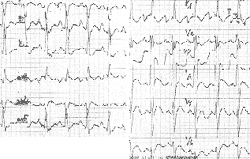 |
| Рисунок 9. ЭКГ ребенка М. К., 8 лет. Диагноз: дефект межпредсердной перегородки |
По вопросам литературы обращайтесь в редакцию.
Редакция приносит свои извинения за опечатки
В выходных данных статьи «Ящур», № 8 2004, следует читать:
А. Е. Кудрявцев, кандидат медицинских наук, доцент,
Т. Е. Лисукова, кандидат медицинских наук, доцент,
Г. К. Аликеева, кандидат медицинских наук
ЦНИИ эпидемиологии МЗ РФ, Москва
В статье И. Ю. Фофановой «Некоторые вопросы патогенеза внутриутробных инфекций», № 10.2004. На странице 33 во 2-й колонке слева направо следует читать: «Во II триместре (после уточнения диагноза) показано применение антибактериальной терапии с учетом чувствительности антибиотиков (пенициллинового ряда или макролидов). Назначение амоксиклава, аугментина, ранклава, азитрокса, сумамеда при беременности возможно, только когда предполагаемая польза для матери превышает потенциальный риск для плода или ребенка. Несмотря на то, что в экспериментальных исследованиях тератогенного действия этих препаратов выявлено не было, применения их во время беременности следует избегать».
Е. В. Мурашко, кандидат медицинских наук, доцент РГМУ, Москва
Нейроциркуляторная дистония
На основании литературных данных и личного опыта авторов представлены основные клинические проявления весьма распространенной функциональной патологии сердца — нейроциркуляторной дистонии; отмечены разнообразные варианты ЭКГ-изменений, указаны критерии ди
Data of major clinical manifestations of a quite common functional cardiac pathology –neurocirculatory dystonia are presented based on literature and individual authors` clinical practice. The study covers different cases of ECG changes as well as the criteria for diagnosis are indicated, and algorithm for differential diagnosis with angina is described.
Практикующему врачу ежедневно приходится иметь дело с пациентами, предъявляющими жалобы на боли в области сердца. Среди неангинозных болей в грудной клетке основная их причина обусловлена функциональной патологией сердца. Несмотря на то, что с подобной патологией сердца врачи встречаются очень давно, впервые симптомы так называемого «раздраженного сердца» описал в 1867 г. Meleen. В 1871 г. Da Costa подробно представил клиническую картину этого состояния и ввел термин «возбудимое сердце». В начале прошлого века было предложено название «нейроциркуляторная астения». В нашей стране широкое распространение получил термин «нейроциркуляторная дистония» (НЦД), предложенный Н. Н. Савицким в 1948 г. (цит. по В. И. Маколкину с соавт.). В основе НЦД, по мнению ряда авторов, лежит нарушение нейрогормонально-метаболической регуляции различных систем организма, что проявляется нарушением адаптации к меняющимся условиям внешней и внутренней среды. С этих позиций можно говорить о данной патологии как о частном проявлении так называемой болезни адаптации (Г. Селье).
Исходя из современных представлений о природе НЦД мы полагаем, что следует согласиться с мнением В. И. Маколкина и С. А. Аббакумова (1997) [1], считающих целесообразным многочисленные заболевания с одинаковыми клиническими проявлениями (вегетососудистая дистония, тонзиллокардиальный синдром, холецистокардиальный синдром, климактерическая кардиомиопатия, диэнцефальный синдром, кардионевроз, кардиалгия у пациентов с пролапсом митрального клапана, дисгормональная пубертатная, дизовариальная кардиомиопатия и др.) объединить термином НЦД.
По данным различных авторов в общей структуре сердечно-сосудистых заболеваний НЦД выявляется в 32–50% случаев. По нашим данным из 325 амбулаторных больных, обратившихся к кардиологу по поводу болей в области сердца, НЦД выявлена у 40,3%. Возраст пациентов от 16 до 53 лет. Из них мужчин — 60,4%, женщин 39,6%.
Весьма впечатляющие на наш взгляд данные представлены НИИ НЦЗД РАМН: среди детей и подростков до 17 лет в 1985–1990 гг. функциональные нарушения кардиоваскулярной системы выявлялись в 10%, в 2001 г. — в 26,3%. Признаки НЦД обнаруживались у подростков в возрасте 15–18 лет значительно чаще: у юношей в 49,4%, у девушек — в 39,1% [2]. Эти весьма неутешительные факты имеют большое значение, поскольку именно в детском и юношеском возрасте закладываются основы психовегетативной симптоматики, наиболее ярко проявляющиеся в зрелом возрасте.
Как следует из приведенных данных, НЦД имеет большую распространенность и встречается во всех возрастных группах. Большая встречаемость среди мужчин, вероятно, обусловлена рядом негативных обстоятельств: неумеренное употребление алкоголя, психотравмирующие факторы на фоне экономического неблагополучия, курение и др.
Анализ клинической картины НЦД позволяет выделить боль в левой половине грудной клетки — кардиалгию как самый частый симптом, встречающийся у 98% больных (от 80% до 100% по данным различных авторов). Болевой синдром при этом имеет весьма характерные особенности [3].
Боли, как правило, возникают в левой половине грудной клетки. Преобладает прекардиальная и верхушечная локализация, в области левого соска. Иногда пациенты указывают на левую подключичную или парастернальную области. Многие пациенты ощущают боли преимущественно под левой лопаткой или в межлопаточной области. По-видимому, чаще, чем принято думать, боль может локализоваться в области грудины (до 20% случаев по некоторым данным), имитируя стенокардию, особенно у лиц старше 40 лет. В ряде случаев боль имеет «мигрирующий» характер, перемещаясь от верхушки сердца вправо и вверх. Распространенность болевых ощущений также отличается большим разнообразием — от локальных, на которые пациент указывает пальцем, до обширных, охватывающих значительную часть грудной клетки.
Характер и выраженность болевых ощущений также весьма разнообразны. Больные описывают болевые ощущения как ноющие, колющие, покалывающие, саднящие, давящие, жгучие, сжимающие, грызущие, разрывающие, режущие и т. д. Возможно одновременное сосуществование нескольких видов подобных ощущений. Зачастую термин «боль» довольно условен по отношению к тем ощущениям, которые испытывает пациент. Речь скорее идет о сенестопатических проявлениях в рамках ипохондрической фиксации на область сердца. Иногда ощущения в грудной клетке имеют весьма вычурную эмоциональную окраску: «что-то капает в сердце», «таракан по сердцу ходит», «поднесли спичку к сердцу». Подобные описания ощущений пациентом дают весомые основания отнести данную патологию сердечно-сосудистой системы к разряду функциональных. Выраженность болевых ощущений может колебаться от незначительного дискомфорта до «невыносимых» страданий, которые нередко сопровождаются страхом смерти. При этом весьма характерна необычайная изменчивость остроты, интенсивности жалоб, неоднократно меняющихся на протяжении одного часа. Не менее показательна связь этих болезненных ощущений с аффективными нарушениями. Волнение, тревога, страх, панический ужас, часто сопутствующий боли в грудной клетке, особенно при вегетативных кризах, приводят к неадекватной реакции пациента. Появление при этом чувства нехватки воздуха (неполноты вдоха), сердцебиения и похолодания конечностей еще больше убеждает его в неблагополучии сердечной деятельности, надвигающейся катастрофе. Подобная «пугающая» ситуация не свойственна истинному ангинозному приступу.
Иррадиацию боли при НЦД можно выявить более чем у половины больных. Чаще всего боль иррадиирует в левую руку или лопатку; значительно реже в шею. Иррадиация в зубы и челюсть не установлена. Боли в области сердца сопровождаются нередко неприятными ощущениями и парестезиями в руках (чаще слева) и других частях тела.
Условия возникновения кардиалгии многообразны. Наиболее частыми причинами могут быть психоэмоциональное напряжение, волнение, изменение погоды, умственное или физическое перенапряжение. Как правило, эти многочисленные факторы имеют фоновое значение. На вопрос, что является непосредственной причиной возникновения болевого приступа, больные, как правило, затрудняются дать однозначный ответ.
Особого внимания требует установление связи болевых ощущений с физической нагрузкой. Очень часто больной утверждает, что ходьба облегчает состояние — уменьшает или прекращает боль в грудной клетке. В тех случаях, когда появление боли связывается с физической нагрузкой, можно установить, что она лишь усиливается во время нагрузки и при этом не требует остановки и не прекращается после нее. Нередко пациенты указывают на то, что боль возникает не во время, а после физического напряжения.
Продолжительность болей также колеблется в широком диапазоне: от нескольких секунд («покалывающие» или «прокалывающие») до нескольких часов («ноющие», «давящие», «тянущие»). Боли могут начинаться постепенно, незаметно, исподволь, достигая максимума через несколько десятков минут, отличаются волнообразным течением или носят четкий приступообразный характер.
Давность кардиалгии, несомненно, имеет важное значение в диагностике их генеза. Наличие болей в течение многих лет, чаще всего с юношеского возраста, повышает вероятность того, что боли в области сердца не связаны с органическими заболеваниями сердца.
Прекращение болей, как правило, наступает спонтанно или после приема седативных препаратов. Иногда этому способствует переключение внимания больного с ощущений в грудной клетке на какой-либо род деятельности, в том числе связанный с физическими нагрузками.
Нитроглицерин для купирования кардиалгий у больных НЦД не эффективен. Иногда больные указывают, что боль прекратилась (как правило, речь идет лишь о постепенном ослаблении ее интенсивности) спустя 20–30 мин после приема препарата, что исключает его участие в купирующем эффекте. У большинства этих пациентов нитроглицерин вызывает тягостные ощущения: головные боли, гипотонию, сердцебиение. Поэтому больные отдают предпочтение Валидолу, Корвалолу, Валериане.
Таким образом, характерной чертой клинической картины болевого синдрома у больных с НЦД является многообразие ее проявлений. Для этих больных типична необычайная изменчивость остроты, интенсивности, локализации, распространенности, продолжительности болей, выраженная текучесть жалоб, постоянно меняющихся на протяжении дня.
С позиции вегетологического анализа кардиалгии при НЦД во всем их многообразии следует рассматривать в структуре синдрома вегетативной дисфункции, клинически проявляющегося психовегетативными нарушениями [4]. Поэтому важным и принципиальным вопросом является оценка психовегетативного фона, на котором формируется кардиалгический синдром.
У человека с симпатикотонической напряженностью обнаруживают бледность и сухость кожи, холодные конечности, блеск глаз и легкий экзофтальм, неустойчивую температуру, склонность к тахикардии, тахипноэ, запорам, тенденцию к повышению артериального давления. Характерны большая работоспособность, инициативность, физическая выносливость и хорошая деятельность к вечеру при пониженных способностях к запоминанию и сосредоточенности, тревожность. Снижена переносимость солнца, тепла, шума, яркого света, кофе. Сон неспокойный. Наблюдается мышечная дрожь, парестезии, зябкость.
Для ваготонии характерны холодная, влажная, бледная кожа, гипергидроз и гиперсаливация, яркий красный дермографизм, брадикардия, тенденция к артериальной гипертензии, дыхательная аритмия, склонность к обморокам и увеличению массы тела. Наблюдается апатичность, астения, малая выносливость, низкая инициатива, нерешительность, боязливость, повышенная чувствительность, склонность к депрессии, лучшая производственная деятельность в утренние часы.
На практике чаще приходится иметь дело со смешанными симпатическими и парасимпатическими проявлениями вегетативной дисфункции. Наиболее важными и часто встречающимися признаками вегетативной дисфункции являются:
В этом многоголосом оркестре психовегетативных нарушений кардиалгия, как правило, играет первую скрипку. Именно кардиалгия является основным поводом обращения к врачу. И чаще всего это кардиолог.
Выявление описанных выше симптомов (или части их) дает представление о выраженности вегетативной дисфункции и способствует установлению правильного диагноза. Поэтому они должны быть включены в план сбора анамнеза. Насколько не свойственно это психовегетативное обрамление болевого синдрома больному стенокардией, настолько оно характерно для кардиалгии при НЦД. Из этого следует принципиальная необходимость выяснения психовегетативной симптоматики и установление ее выраженности в процессе дифференциальной диагностики болей в грудной клетке.
Известно, что подавляющая доля вегетативных расстройств является вторичной [4]. В этих ситуациях анализ нозологичной сущности патологии, вызывающей синдром вегетативной дисфункции, имеет большое значение для правильной диагностики. С позиций современной вегетологии можно выделить несколько основных факторов, вызывающих синдром вегетативной дисфункции [4].
Можно выделить группу пациентов, у которых кардиалгический синдром сопровождается невыраженными вегетативными расстройствами. В этом случае боль в области сердца является своеобразной соматической маской депрессивных состояний. Особое значение в этих случаях приобретает детальное исследование эмоционально-личностной сферы больного и оценка его психического статуса. Психические (эмоциональные, аффективные) нарушения у больных проявляются по-разному, и наиболее часто это — проявления тревожно-ипохондрического и фобического плана. Нарушения ипохондрического характера порой усиливаются до состояния выраженной тревоги, паники с возникновением страха смерти, т. е. развития вегетативных кризов (панических атак). В диагностике психогенных кардиалгий, помимо критериев психического статуса, необходимо использовать следующие особенности:
Диагностика кардиалгии при НЦД в типичных случаях не представляет трудностей и складывается из анализа нескольких синдромов:
Однако следует признать, что ошибки в распознавании функциональной патологии сердца встречаются не так уж и редко. Нам представляется несколько возможных причин данного факта. Прежде всего следует отметить относительно слабое знакомство врачей с функциональной патологией сердца, клиническая картина при которой иногда приобретает пугающие формы, имитирующие сердечно-сосудистую катастрофу. Немаловажное значение имеет переоценка некоторых проявлений болевого синдрома в грудной клетке, придающих некоторое сходство кардиалгии со стенокардией. Например, локализация боли в области грудины, которая, как указывалось выше, встречается при НЦД не так уж и редко. Определенные трудности представляет собой интерпретация ЭКГ, довольно часто имеющая отклонения в конечной части желудочкового комплекса. Наиболее часто изменения сегмента ST-T наблюдаются у больных НЦД на фоне климактерических расстройств. Сочетания этих изменений с возрастом больных (50–55 лет) создают еще большие затруднения для трактовки болей в грудной клетке, которые нередко расцениваются как ангинозные. Аналогичные затруднения могут возникнуть при анализе атипичных болей в грудной клетке у мужчин среднего возраста (старше 50 лет), когда на фоне более или менее выраженных проявлений вегетативной дисфункции, вызванных употреблением алкоголя, посттравматической или дисциркуляторной энцефалопатией, психоэмоциональными стрессорными факторами, обнаруживаются изменения ЭКГ.
Таким образом, изменения ЭКГ, нередко сопутствующие НЦД, могут увести врача в сторону гипердиагностики стенокардии. Это обстоятельство диктует необходимость более подробно рассмотреть возможные сдвиги ЭКГ-картины у больных с данной патологией.
С начала внедрения ЭКГ в клиническую практику появились сообщения об изменении электрокардиографической картины у больных с функциональной патологией сердечно-сосудистой системы. По-видимому, этот факт впервые был продемонстрирован в работе D. Scherf в 1938 г. [5] при исследовании женщин с синдромом климактерического сердца. Первоначально, в период широкого внедрения метода ЭКГ в практическую врачебную деятельность (30–40 годы), данному исследованию приписывались многие не свойственные ему возможности. При этом изменения на электрокардиографической кривой часто ассоциировались с органической патологией миокарда. Переоценка метода, неоправданное расширение границ его диагностических возможностей привело к тому, что на протяжении нескольких десятилетий в ЭКГ-заключениях можно было встретить такие фразы: «признаки хронической коронарной недостаточности», «миокардит», «миокардиодистрофия» и совсем абсурдные — «нарушение питания миокарда». На практике это обычно предопределяло у больных с симптоматикой НЦД гипердиагностику органической патологии сердца, такой как различные формы ишемической болезни сердца (ИБС), миокардит и др.
Впечатляющие результаты в этом отношении были получены В. И. Маколкиным с соавт. [1]. Среди наблюдаемых ими больных НЦД с изменениями на ЭКГ конечного сегмента желудочкового комплекса (ST-T) предшествующая трактовка этих изменений была следующей: «коронарные изменения» — в 1/3 случаев, причем диагноз мелкоочагового инфаркта миокарда, нередко повторного, фигурировал у 15% больных, проявление миокардита или какой-либо другой органической патологии — в остальных случаях. Детальное исследование сердечно-сосудистой системы у данного контингента лиц не обнаружило структурно-функциональных сдвигов, свидетельствующих о грубой патологии и подтверждающих первоначальный диагноз.
Надо помнить, что электрокардиография отражает лишь электрофизиологические процессы, происходящие в сердце в результате трансмембранных электролитных превращений в кардиомиоцитах, а отнюдь не анатомические и функциональные сдвиги. Одним из факторов регуляции ионного транспорта в клетках является деятельность вегетативной нервной системы, сбалансированность функции ее симпатического и парасимпатического отделов.
Завораживающая, «атавистическая» вера в диагностическое всемогущество электрокардиографии, сформировавшаяся в 30?е годы прошлого века, в период внедрения в клиническую практику этого доступного и практически единственного метода объективного исследования сердца в то время, к сожалению, иногда проявляется и в наши дни.
Не следует забывать, что изменения конечной части желудочкового комплекса относятся к неспецифическим изменениям ЭКГ и могут наблюдаться при самых различных функциональных и органических заболеваниях сердца. К ним относятся гормональные нарушения (гиперфункция симпатико-адреналовой системы, феохромацитома, прием эстрогенов), сидром WPW, электролитные нарушения (прием диуретиков), гипервентиляция, гипертрофия левого желудочка, синдром ранней реполяризации желудочков, прием некоторых лекарственных препаратов (дигоксин, хинидин, психотропные и др.), тахиаритмии, курение, алкоголь, анемия, тиреотоксикоз, острый мозговой инсульт, опухоли, травмы головного мозга и др.
Истинная частота изменения ЭКГ при НЦД неясна. По данным литературы она колеблется от 10% до 50%. Описаны разнообразные аномалии электрокардиографической картины: «гигантские» зубцы Т в правых грудных отведениях, расстройство ритма или автоматизма, неспецифические изменения сегмента ST и зубца T. У части больных НЦД обнаруживаются довольно серьезные нарушения ритма в виде политопной экстрасистолии или аллоритмии, суправентрикулярной пароксизмальной тахикардии или пароксизмов фибрилляции и трепетания предсердий, а также узловых или нижнепредсердных ритмов, синдрома дисфункции синусового узла. Анализ литературных источников дает приблизительную картину частоты встречаемости тех или иных изменений ЭКГ при НЦД: синусовая тахикардия 30–34%, брадикардия 12,5%, экстрасистолия 7,7–16,6%, ускорение предсердно-желудочкового проведения 5,5–11%, замедление атриовентрикулярного проведения 7–8,4%, миграция водителя ритма 8,3%, синдром ранней реполяризации желудочков 8–11%, пароксизмальная наджелудочковая тахикардия и фибрилляция предсердий 3–11%, удлинение сегмента Q-T 8,3% [1, 4, 6, 7].
Таким образом, расстройства ритма и автоматизма наблюдаются у больных НЦД довольно часто и отличаются большим разнообразием. Следует отметить, что желудочковая и суправентрикулярная экстрасистолия встречаются приблизительно с одинаковой частотой. Экстрасистолия, как правило, возникает в состоянии покоя или в связи с эмоциональным напряжением. Нередко перебои в работе сердца сопровождаются страхом остановки сердца. Именно данный факт заставляет больных настаивать на лечении аритмии, несмотря на вполне доброкачественный ее характер. При этом некоторые авторы отмечают малую эффективность антиаритмических препаратов.
Как указывалось выше, наибольший клинический интерес представляют собой изменения конечной части желудочкового комплекса, которые в совокупности с болью в грудной клетке могут имитировать органическую патологию сердца, прежде всего ИБС. Истинная частота изменений ST-T при НЦД неизвестна. Можно лишь с уверенностью утверждать, что это явление не редкое. По данным различных авторов изменения конечной части желудочкового комплекса обнаруживается в 29–50% случаев. При НЦД могут выявляться высокие (или «гигантские») зубцы Т в правых грудных отведениях, амплитуда которых превышает 12 мм (иногда 20 мм), с одновременной элевацией ST на 2–3 мм (рис. 1). Чаще всего это мужчины с преобладанием вагусных реакций и тенденцией к брадикардии.
По-видимому, с несовершенством нейровегетативного контроля электрофизиологических процессов в кардиомиоцитах с преобладанием вагусных влияний связано возникновение синдрома ранней реполяризации желудочков (рис. 2). Основными характеристиками синдрома ранней реполяризации, впервые представленными в работах R. H. Wasserburger (1961), являются:
1) подъем j-точки на 1–4 мм от изолинии, особенно выраженный в грудных отведениях;
2) зазубренность или волна соединения (j-wave) на нисходящем колене зубца R, в месте отхождения сегмента ST;
3) вогнутый тип элевации сегмента ST;
4) высокие зубцы Т.
Нередко у больных НЦД можно одновременно наблюдать несколько электрокардиографических синдромов, как это представлено на рис. 3. Особенностью данной кривой является сочетание синдрома ранней реполяризации с синусовой аритмией и преходящей блокадой правой ножки пучка Гиса. Весьма часто при НЦД обнаруживаются «неспецифические» отрицательные зубцы Т. По различным данным отрицательный зубец Т в двух и более отведениях ЭКГ регистрируется в 20,6–39,4% случаев. При этом амплитуда отрицательных зубцов Т может колебаться в пределах от 0,5 до 5,4 мм, форма зубца Т чаще всего неправильная, асимметричная (рис. 4). Инверсия зубца Т наблюдается преимущественно в правых грудных отведениях (до 60%), в 25% исключительно во II, III, AVF и в 10% — в отведениях V4–6 [1]. Появление отрицательных зубцов Т на ЭКГ нередко сочетается с депрессией сегмента ST, имеющей косонисходящую форму, плавно, без четких границ переходящую в зубец Т. Изменение конечной части желудочкового комплекса может носить диффузный характер (рис. 5).
Как указывалось выше, деформацию сегмента ST-T на ЭКГ у больных с НЦД можно объяснить лабильностью вегетативной нервной системы, избыточной продукцией катехоламинов и повышенной чувствительностью к ним миокарда. Поскольку синдром вегетативной дисфункции у данной категории больных носит хронический характер, указанные изменения ЭКГ можно наблюдать в течение продолжительного времени — месяцы, годы. Стойкие изменения ЭКГ без четкой тенденции к улучшению или ухудшению при многолетнем наблюдении следует рассматривать как важный отличительный от ИБС признак. Острый коронарный синдром, как известно, сопровождается закономерной динамикой электрокардиографической картины за сравнительно небольшой промежуток времени. В некоторых случаях, однако, отмечается довольно быстрая смена полярности зубцов Т. Такие колебания амплитуды Т можно наблюдать у женщин с явлениями вегетативной дисфункции на фоне климактерического синдрома с сохраненным менструальным циклом. У этих больных ЭКГ-картина и боли в области сердца меняются соответственно фазам менструального цикла — в фолликулиновой фазе цикла (первые 10 дней после менструации) боли исчезают и ЭКГ нормализуется, в лютеиновой (прогестероновой) фазе цикла боли в грудной клетке возобновляются и на ЭКГ обнаруживаются изменения конечной части желудочкового комплекса со сглаженными или отрицательными зубцами Т (рис. 6). Факт обнаружения у ряда женщин (в течение многих месяцев наблюдения) четкой зависимости динамики зубца Т и кардиалгии от гормональных изменений в организме на протяжении менструального цикла указывает на роль гормональных влияний в генезе болевого синдрома и электрокардиографических изменений [6].
Таким образом, кардиалгия при НЦД может вызвать определенные затруднения в оценке болевого синдрома в грудной клетке, как правило в сторону гипердиагностики ИБС, что требует детального анализа ощущений в грудной клетке, правильной интерпретации ЭКГ-картины и нагрузочных проб, выявления признаков вегетативной дисфункции, наличия факторов риска.
Литература
Тюменский кардиологический научный центр, Тюмень

_575.gif)
_575.gif)
_575.gif)
.gif)