Ротационные пробы положительные что это значит
Синдром позвоночной артерии
Основные сосудистые магистрали, несущие кровь к головному мозгу, проходят в шее – это две сонные и две позвоночные артерии. Снижение кровотока по позвоночным артериям будет приводить к развитию острой или хронической ишемии клеток головного мозга, особенно задних отделов головного мозга – затылочных долей, мозжечка и ствола головного мозга, что и будет определять клиническую картину. В результате развивается симптомокомплекс под общим название синдром позвоночной артерии.
Снизиться кровоток в позвоночной артерии может по нескольким причинам. Во- первых в результате сужения самого сосуда, во-вторых в результате сдавления сосуда из вне, в- третьих из-за изменения скорости кровотока по сосуду, например, вследствие извитости или падения артериального давления.
Сужение сосуда может быть связано с атеросклеротическим стенозом или спазмом сосудистой стенки, в ответ на болевые раздражения, вторичного воздействия на цепочку симпатических ганглиев, вследствие мышечного спазма и застоя крови в шейном отделе. Развитие атеросклероза в сосудах может привести к полной закупорке сосуда и развитию ишемического инсульта. Нередко предвестниками инсульта являются транзиторные ишемические атаки.
Так называемая эндовазальная компрессия может быть в результате патологических изменений в шейном отделе позвоночника: сдавления грыжей диска, травматического повреждения позвонков, разрастания остеофитов тел позвонков, спазмом глубоких мышц шеи.
Извитость сосуда может сформироваться из-за длительно текущей гипертонической болезни с частыми колебаниями артериального давления, кроме того с возрастом, развитием атеросклероза сосудистая стенка теряет свою эластичность. В результате при наличии извитости повороты головы могут ее усилить, в результате изгиб формирует острый угол, сосуд в прямом смысле пережимается и кровь перестает поступать в головной мозг.
Клиника синдрома позвоночной артерии заключается в головокружении, шуме, звоне в ушах, головной боли, чаще в затылочной области, могут быть зрительные нарушения в виде мерцаний, вспышек (фотопсии) или появлением темного пятна (скотомы), снижение зрения, снижение слуха, неустойчивостью при ходьбе.
Кроме того, описанные состояния могут сопровождаться вегетативными нарушениями – колебанием артериального давления, частоты пульса, повышением потоотделения, похолоданием конечностей, онемением губ, языка, кистей, нарушением сна.
При остро возникающем снижении кровотока по позвоночным артериям развивается ишемия ствола головного мозга, в результате возникают дроп-атаки – внезапные падения без потери сознания или синкопэ – падения с потерей сознания. Если кровоток не восстанавливается, ишемия тканей мозга нарастает и может наступить такое грозное осложнение как ишемический инсульт.
Подозрение на синдром позвоночной артерии требует обязательного обследования у врача-невролога.
Диагностика и лечение синдрома позвоночной артерии в Самаре проводится в клинике Первая неврология.
Дообследование может включать в себя МРТ артерий головы и шеи, МРТ шейного одела позвоночника, рентгенографию шейного отдела позвоночника через рот или с функциональными пробами.
Обязательным исследованием будет ЦДК БЦС (цветное допплеровское картирование брахиоцефальных сосудов). Это ультразвуковая методика является золотым стандартом исследования сосудов шеи и позволяет выявить стенозы в сосудах, не прямолинейность хода, сдавления сосудов из вне, а при проведении функциональных проб (повороты головы, сгибание-разгибание) определить, есть ли ротационная компрессия позвоночной артерии.
При снижении слуха потребуется консультация врача сурдолога, а при нарушениях зрения – нейроофтальмолога.
Определив причину развития синдрома позвоночной артерии специалисты клиники Первая неврология назначат эффективное комплексное лечение.
Помимо стандартной медикаментозной терапии в клинике Первая неврология для лечение данного недуга используются следующие методики:
Внутривенная озонотерапия – это внутривенное капельное введение физиологического раствора с предварительно растворенным в нем озоном – активным кислородом. Озонотерапия улучшает текучесть крови, насыщает мозговую ткань кислородом, активизирует антиоксидантную защиту организма.
Местная озонотерапия шейно-воротниковой области – подкожное введение озоно-кислородной смеси, в результате чего уменьшается боль, снимается мышечный спазм, активируется кровоток, улучшается венозный отток, снимается воспаление.
Мезоижекторная терапия сосудистым препаратом – методика внутрикожного введения сосудистого препарата по биологически активным точкам. В зонах введения создается депо сосудистого препарата, который медленно высвобождаясь, оказывает стойкое терапевтическое воздействие на весь организм: нормализуется тонус сосудов, восстанавливается периферическое кровообращение, улучшается венозный отток, снимается спазм с мышц. Стимуляция биологически активных точек стабилизирует работу центральной нервной системы.
Карбокситерапия – методика, основанная на подкожном введение небольших объемов медицинского углекислого газа. Углекислый газ обладает обездоливающим действием, спазмолитическим действием, улучшает венозный отток, «заставляет» клетки активнее забирать кислород из крови.
Ударно-волновая терапия – инновационная физиотерапевтическая методика, основанная на воздействии акустических волн. Звуковая волна, проходя через кожу, подкожную клетчатку, фасции, мышцы, связки, сухожилия, отдает свою энергию в тканях с патологически измененной плотностью (воспаление, спазм, фиброз), в результате включаются биомеханические процессы – улучшение кровотока, снятие мышечного спазма, вырабатываются противовоспалительные вещества, обезболивающие вещества, активируются репаративные процессы.
Наши специалисты
Дьяченко Ксения Васильевна
Ротационные пробы положительные что это значит
Экспериментальные пробы для оценки функции вестибулярного аппарата и интерпретацию их результатов проводит специалист.
а) Ротационная проба. Ротационная проба основана на использовании для стимуляции горизонтальных полукружных каналов углового ускорения. Поворот головы вокруг продольной оси стимулирует один или более полукружных каналов на каждой стороне в зависимости от положения головы.
Правый и левый вестибулярный аппарат стимулируют в противоположном направлении. Поворот головы в одном направлении, например вправо, вызывает нистагм, направленный в эту же сторону (ротационный нистагм). После прекращения ротации нистагм меняет направление на противоположное (постротационный нистагм). Пробу проводят в затемненном помещении, усадив пациента во вращающееся кресло.
С помощью ротационной пробы можно определить, нормально ли функционирует вестибулярный аппарат, и выявить нарушение регуляции органа равновесия (качание, заваливание на одну сторону).
б) Калорическая проба. Принцип, который лежит в основе калорической пробы, показан на рисунке ниже. Лежащего на спине пациента укладывают так, чтобы горизонтальный полукружный канал находился в вертикальном положении. Охлаждение или согревание капсулы лабиринта путем орошения водой при температуре 30 или 44°С в течение 30-40 с вызывает конвекционные токи и незначительное изменение объема эндолимфы.
Эндолимфа приходит в движение и отклоняет желатиновый купол. Электрофизиологический эффект такого отклонения аналогичен эффекту при отклонении купола в результате углового ускорения, т.е. оно вызывает нистагм в результате вестибулоокулярного рефлекса.
в) Фистульная проба. При образовании у пациента свища в горизонтальном полукружном канале или в другом участке капсулы лабиринта вследствие воспалительного остеолитического процесса, например при холестеатоме, внезапное повышение давления в наружном слуховом проходе вызывает у больного головокружение, появление нистагма и латеропульсии. Аналогичные симптомы появляются в случае образования спаек между перепончатым лабиринтом и основанием стремени (симптомы свища лабиринта при отсутствии самого свища).
Симптом псевдофистулы. Нагнетание воздуха и его аспирация у больного с крупным дефектом барабанной перепонки вызывает охлаждение горизонтального полукружного канала, вызывая калорическую лабиринтную реакцию и обусловленный ею нистагм. Однако нистагм как при компрессии, так и при аспирации всегда направлен в сторону здорового уха.
P.S. При хроническом среднем отите с краевой перфорацией барабанной перепонки, особенно когда возникает подозрение на холестеатому среднего уха, всегда следует проверить симптом фистулы.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Ротационные пробы положительные что это значит
По данным современных крупных международных исследований (STONE, Syst-Eur, NICS), в структуре сердечно-сосудистой патологии инсульты стали преобладать над инфарктами миокарда по частоте примерно на 30 %. Из всей цереброваскулярной патологии ишемия головного мозга составляет 80 %. Согласно реестру инсульта ежегодно острые нарушения мозгового кровообращения (ОНМК) переносят 450 тыс. жителей России. Позвоночные артерии (правая и левая), относящиеся к вертебро-базиллярному бассейну, кровоснабжают задние отделы мозга и обеспечивают, по разным данным, около 15-30 % притока крови [1]. Дисциркуляция в системе позвоночных артерий (ПА) приводит к возникновению преходящих нарушений мозгового кровообращения (НМК), которые являются предвестником развития инсульта и способствуют формированию мелкоочаговых повреждений головного мозга. В течение года, при отсутствии адекватной терапии, в 75 % случаев преходящие НМК приводят к стойкому очагу ишемии в головном мозге и развитию клиники ОНМК.
Исследования последних 20 лет показали, что шейный спондилёз зачастую является причиной неврологических симптомов, в основе которых лежат сосудистые нарушения. Доказательством этому служит преходящий характер неврологической симптоматики, а также то, что они сопряжены с нарушениями нервной системы, анатомически расположенной, как правило, выше уровня шеи [2]. Отмечена прямая связь с движениями в шейном отделе (вращение, запрокидывание головы, резкие повороты шеи). В этих случаях встречаются головокружения и атаксия (приблизительно в 50 % наблюдений), зрительные расстройства (20 %), неожиданные падения (16 %), снижение слуха (1 %) [2]. Судя по клинической картине, эти симптомы при наличии шейного спондилёза могут быть результатом эпизодической ишемии ствола мозга, внутреннего уха и спинного мозга в верхнем грудном отделе, возникающей при сдавлении позвоночной артерии, так называемая «сосудистая гипотеза». Вестибулярные расстройства (головокружение и нистагм), по-видимому, провоцируются не одним изолированным фактором, например, вертебро-базилярной недостаточностью, или расстройствами шейного симпатического сплетения, или активностью проприорецепторов, а различной комбинацией этих событий [2]. Дисциркуляторные нарушения в вертебро-базиллярной системе, развивающиеся вследствие дегенеративно-дистрофических изменений в шейном отделе позвоночника, обозначают как синдром позвоночной артерии (СПА) [4]. Чаще всего вертебро-базилярная недостаточность обусловлена повреждением V2 сегмента ПА, проходящей в канале поперечных отростков шейных позвонков. Для возникновения нарушений в субокципитальном отделе ПА наибольшее значение имеют экстравазальные воздействия [5]. Механическое раздражение периартериального симпатического сплетения также приводит к спазму ПА [3]. Для определения уровня поражения вертебро-базиллярной системы существенное значение имеет оценка зависимости клинических проявлений от статокинетических нагрузок и поворотов головы [5]. На уровень поражения шейного отдела позвоночника указывает локальная болезненность при пальпации остистых отростков шейных позвонков [5]. При компрессии позвоночной артерии на уровне унковертебральных суставов и в отверстиях поперечных отростков С1-С2 позвонков выраженность симптоматики усиливается при поворотах головы в сторону. В то же время при нестабильности позвоночника выраженность симптоматики усиливает сгибание и разгибание за счет подвывихов верхних суставных отростков. Для всех больных было характерно преобладание субъективных жалоб над признаками очагового поражения, причем болевой компонент является преобладающим (боли носят при этом неприятную эмоциональную окраску) [5].
Таким образом, ведущей причиной возникновения вертебро-базиллярной недостаточности является стенозирующее поражение магистральных сосудов, среди других причин следует отметить врожденные аномалии позвоночных артерий (гипоплазия, патологическая извитость, недостаточное развитие анастомозов в области основания мозга), поражение мелких мозговых артерий (микроангиопатия на фоне артериальной гипертензии, сахарного диабета), сдавление позвоночных артерий патологически измененными шейными позвонками (при спондилезе, спондилолистезе, незначительных размеров остеофиты). Диагностически значимыми критериями при этом становятся данные ультразвукового исследования с дуплексным сканированием сосудов, транскраниальной допплерографии, магнитно-резонансной томографии (МРТ) [1], мультиспиральной компьютерной ангиографии (МСКТА), рентгенографического исследования. Существующие на сегодня способы диагностики экстравазальной компрессии ПА имеют ряд серьёзных ограничений, связанных с доступностью ряда методик, а также особенностями укладки пациентов и требованиями к положению больного при регистрации кровотока в интракраниальных отделах позвоночных артерий при проведении допплеровского исследования.
Материал и методы исследования
Распределение наблюдавшихся пациентов по возрастным группам
Ротационные пробы положительные что это значит
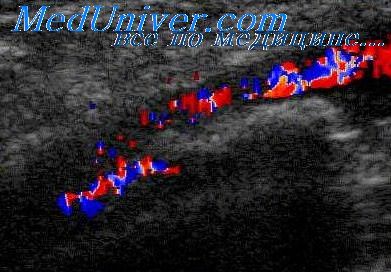
Оценка результатов поворотных проб предусматривает расчет индекса реактивности по формуле. Так, снижение пиковой систолической скорости кровотока в ПА при поворотах головы не более чем на 30% расценивают как отрицательную пробу, указывающую на отсутствие экстравазальной компрессии одной или обеих позвоночных артерий, с указанием направления ротации.
На рисунке показано выполнение поворотной пробы в режиме цветового дуплексного сканирования. Из рисунка видно, что при ротациях головы как в правую, так и в левую стороны, снижение пиковой систолической скорости кровотока в ПА не превышало 30% от исходного значения. Следовательно, делается вывод об отсутствии экстравазальной компрессии данной ПА при поворотах головы в обе стороны.
Гиперкапническая проба. Используется для оценки перфузионного (цереброваскулярного) резерва мозгового кровообращения, также трактуются с применением формулы.
На рисунке показаны допплерограммы кровотока из средней мозговой артерии при проведении гиперкапнической пробы. Из рисунка видно, что дыхание через устройство для создания дозированной гипоксическои гиперкапнии вызывало увеличение пиковой систолической скорости кровотока в СМА с 96 см/с до 124 см/с, т.е. на 29%. Этот результат соответствует достаточному функциональному (перфузионному) резерву мозгового кровообращения. Снижение периферического сосудистого сопротивления в мозге под влиянием С02 выражалось в уменьшении индекса резистентности в СМА с 0,54 до 0,49.
Нарушения мозгового кровообращения
Поражения экстракраниального отдела брахиоцефальных артерий являются основной причиной нарушений мозгового кровообращения. Ниже приводится классификация гемодинамических поражений головного мозга по Шмидту Е.В. и Максудову ГА. (1971) с изменениями и сокращениями. Классификация достаточно полно отражает причины нарушений мозгового кровообращения, клинические варианты течения, а также характер поражений сосудов.
На рисунке показан инфаркт мозга (ишемический инсульт) в бассейне левой задней мозговой артерии вследствие атеросклеротического поражения церебральных артерий. На рисунке представлены рентгеновские изображения артерио-венозной мальформации и аневризмы мозговых артерий.
Обследование пациента с вестибулярным головокружением в условиях городской поликлиники. Возможно ли это?
Рассмотрены подходы к диагностике истинного (вестибулярного, системного) головокружения. Предложен ряд простых диагностических тестов, не требующих применения дополнительного оборудования, которые помогают достаточно точно определить уровень поражения вес
Approaches to the diagnostics of genuine (vestibular, systemic) giddiness were presented. A number of easy diagnostic tests was suggested which doesn’t require the application of additional equipment. These tests help to identify the level of the vestibular system affection quite precisely.
Головокружение — ощущение неуверенности в определении своего положения в пространстве, кажущееся вращение окружающих предметов или собственного тела, ощущение неустойчивости, потеря равновесия, уход почвы из-под ног.
Истинное (вестибулярное, системное) головокружение связано с раздражением определенных участков вестибулярного анализатора и в зависимости от уровня поражения бывает периферическим и центральным. Периферическое вестибулярное головокружение (vertigo) возникает при поражении сенсорных элементов ампулярного аппарата и преддверия, вестибулярного ганглия и нервных проводников ствола мозга. Центральное вестибулярное головокружение возникает при повреждении связи с вестибулярными ядрами в стволе мозга, нарушении связей с мозжечком, медиальным продольным пучком, с глазодвигательными ядрами и их собственными связями, нарушении вестибулоспинальных и вестибулоретикулярных связей (тракта), а также связей с корой головного мозга [1].
Наиболее часто встречающиеся случаи системного головокружения можно разделить на три группы:
1) головокружение, сопровождающееся тугоухостью;
2) головокружение, не сопровождающееся тугоухостью;
3) головокружение с центральными неврологическими симптомами [2].
Периферическое вестибулярное головокружение — это головокружение приступообразного характера различной интенсивности (от слабых до бурных атак). При остром начале пациенты ощущают движение предметов в сторону больного уха, в эту же сторону направлен и нистагм, в стадии угнетения — в противоположную сторону. Продолжительность приступов может колебаться от минут до нескольких часов, недель, месяцев. Периферическое головокружение всегда сопровождается спонтанным нистагмом — клоническим, горизонтальным или горизонтально-ротаторным, разной интенсивности, степени, ассоциированным с гармоничным отклонением туловища и рук в сторону медленного компонента. Отмечается положительное влияние поворота головы (в сторону медленного компонента нистагма). Как правило, периферическое вестибулярное головокружение — процесс односторонний и сопровождается нарушением слуховой функции на пораженной стороне [1].
Периферическое вестибулярное головокружение обычно интенсивнее, чем центральное, и сопровождается вегетативными проявлениями (тошнотой, рвотой, побледнением, потливостью и др.). При центральном головокружении тошнота и рвота обычно отсутствуют; при изменении позиции глаз вправо или влево — изменяется и направление нистагма, а также отсутствует гармоничное отклонение рук.
Тщательно собранные жалобы и анамнез заболевания играют важную роль в его диагностике. Так, при упоминании пациентом жалобы на головокружение необходимо попросить его описать свои ощущения, не используя слово «головокружение».
Врачу следует акцентировать внимание на описании вращательного головокружения, уточнить направление движения неподвижных предметов видимой обстановки или собственного тела (свидетельствует об истинности головокружения).
Жалобы на «прыгающее» зрение при ходьбе (осциллопсия — иллюзия колебания неподвижных предметов) свидетельствуют о двустороннем угнетении функции периферического отдела вестибулярного анализатора (вестибулярных аппаратов).
Ощущение продолжения движения при торможении или ощущение избыточного заноса при повороте транспортного средства характерны для отолитового синдрома.
Ощущения толчка вперед, назад, в стороны (пропульсия, ретропульсия, латеропульсия) с высокой долей вероятности указывают на поражение ствола мозга.
Диплопия, дизартрия, потеря чувствительности, парезы, сопутствующие головокружению, характерны для повреждения задней черепной ямки (включая ишемию), базилярной мигрени.
Сведения о продолжительности головокружения важны для установки предположительного диагноза и сужения рамок дифференциально диагностического поиска.
На природу головокружения указывают и провоцирующие вестибулярную атаку факторы.
Ряд простых диагностических тестов, не требующих применения дополнительного оборудования, помогают достаточно точно определить уровень поражения вестибулярной системы.
1. Исследование спонтанного нистагма (n. Spontaneus — SpNy) проводят при взоре прямо, вправо, влево. Расстояние от глаз испытуемого равно до предмета, на котором фиксируется взор, 30–50 см, отведение — 30°, направление Ny определяют по его быстрой фазе (качество исследования повышается при использовании очков Френцеля (Френзеля) (Frenzel glasses) (+ 20D), электронистагмогафии/видеонистагмографии). Нистагм оценивают по направлению; по интенсивности: I ст. — при взоре в сторону быстрого компонента, II ст. — при взоре прямо, III ст. — при взоре в сторону медленного компонента, по амплитуде (мелкоразмашистый, среднеразмашистый и крупноразмашистый) и частоте.
При периферическом головокружении спонтанный нистагм горизонтальный или горизонтально-ротаторный, клонический, однонаправленный и соответствующий раздражению или угнетению лабиринта. При центральном — спонтанный нистагм является ассоциированным с гармоничным отклонением туловища и рук в сторону его медленного компонента. Спонтанный нистагм отсутствует либо является множественным — разнонаправленным, меняющимся, клонотоничным, не соответствующим выраженности головокружения.
2. Проведение теста плавного слежения необходимо, поскольку большинство вестибулометрических тестов основываются на оценке движения глаз, важно оценить состояние собственно глазодвигательной функции конкретного обследуемого. Данный тест дает возможность выявить асимметричные движения, «догоняющие» (корригирующие) саккады, указывающие на патологические изменения центральной нервной системы (нарушения глазодвигательной функции, поражение зон коры головного мозга в затылочной и/или теменной долях, в варолиевом мосту или мозжечке). Обследуемый следит взглядом (голова неподвижна) за кончиком карандаша, движущегося в горизонтальной плоскости (вправо-влево) на расстоянии примерно 60 см от его лица. Врач наблюдает за движением глаз пациента, оценивая их плавность и содружественность.
3. Тест саккад — два предмета (например, кончики карандашей) устанавливаются на расстоянии 50–60 см от лица больного, формируя угол 30–40°. Пациенту предлагают переводить взгляд с одного кончика карандаша на другой. Точность исследования повышается при слежении за движущимися стимулами (например, карандашами), перемещающимися по случайному принципу (рандомизированные саккады). Саккады — это быстрые содружественные отклонения глаз (длительностью от 10 мсек до 80 мсек) в быструю фазу вестибулярного и оптомоторного нистагмов, начальная фаза реакции прослеживания, когда скачком глаза «захватывается» движущаяся зрительная цель при зрительном обследовании внешнего мира. Отклонение результатов от принятой нормы может свидетельствовать о наличии ретролабиринтных нарушений.
4. Оптокинетический нистагм исследуют с помощью вращающегося барабана с нанесенными на него черными и белыми полосами. Барабан вращается рукой исследователя или приводится в движение мотором с определенной скоростью. Больной располагается на расстоянии 1 метра от цилиндра. Частота оптокинетического нистагма увеличивается по мере возрастания скорости вращения цилиндра с 1 до 6 об./мин. Для ретролабиринтных нарушенияй характерны дизритмия, полное выпадение реакций или изменение формы нистагменных циклов.
5. Проба Ромберга проводится для выявления статической атаксии. Больной стоит, плотно сдвинув ступни и закрыв глаза, руки у обследуемого подняты вперед, пальцы разведены. При вестибулярной атаксии (при поражении вестибулярного аппарата от рецепторного аппарата до ядер в стволе) покачивание или падение происходит в сторону менее активного лабиринта. При слабо выраженных проявлениях дистаксии, а также с экспертной оценкой пробы Ромберга усложняется (например, пациента просят оторвать одну из ступней от пола).
6. Проба Бабинского–Вейля. Пациента просят с закрытыми глазами повторить несколько раз пять шагов вперед и пять шагов назад по прямой линии. При заболеваниях преддверно-улиткового органа отмечается значительное отклонение от первоначального направления, иногда на 90° и более, в сторону патологического очага. Проба также положительна при некоторых заболеваниях мозжечка. Пациент отклоняется от намеченного направления в сторону поражения, траектория его передвижений образует фигуру звезды.
7. Шаговый тест Унтерберга/Фукуды. На полу рисуют три концентрические окружности с диаметрами 0,5 м, 1 м и 1,5 м. В этих окружностях чертят четыре перпендикулярные линии. Больному предлагают стать в центре и подравняться по одной из линий. Далее ему предлагают сделать 100 шагов на месте с закрытыми глазами [5]. При выполнении пробы учитывают три важнейших параметра: 1) расстояние смещения; 2) угол смещения; 3) вращение (угол поворота). Нормальным является линейное смещение вперед на расстояние в пределах 0,2–1,0 м, на угол до 30° и поворот до 30°. Отсутствие смещения или смещение назад, особенно сочетанное с широким раскачиванием, рассматривают как грубое нарушение. Направление смещения может указывать латерализацию периферического поражения. Примечание: иногда стоит корректировать нормативные данные с учетом роста и длины шага пациента.
8. Проба Циммермана. Больного устанавливают в позу Ромберга с открытыми глазами и предлагают максимально отклониться назад. Применяется для дифференциальной диагностики причины нарушения статического равновесия: обусловлены ли они поражением вестибулярного анализатора или связаны с заболеванием мозжечка. В норме и при поражении вестибулярного аппарата вместе с отклонением туловища назад одновременно наблюдается сгибание ног в коленных суставах. У больных с поражением мозжечка ноги при этом не сгибаются, остаются прямыми. Аналогичная картина отмечается и при выполнении данной пробы с закрытыми глазами (проба должна производиться с помощником, который подстраховывает больного в случае потери им равновесия).
9. Проба «отолитовой» походки. Обследуемому предлагают провести с закрытыми глазами 10 медленных наклонов головы во фронтальной плоскости (к правому и левому плечу) в течение 60 с, что приводит к раздражению нейроэпителиальных клеток сферического мешочка. После выполнения последнего упражнения голова обследуемого остается наклоненной к плечу на 30–40°, глаза по-прежнему закрыты. В таком положении ему предлагают быстро идти вперед. Проба основана на учете влияния рефлексов мешочков преддверия на тонус мышц. Предложена А. X. Миньковским (1974). При поражении лабиринта наблюдается отклонение походки в сторону наклона головы («саккулярная» походка). Через 5 мин исследование повторяют, рекомендуя при тех же условиях выполнить 10 наклонов головы в сагиттальной плоскости (вперед и назад на угол 30–40° от вертикали), что способствует раздражению рецепторов эллиптического мешочка. После этого обследуемый должен быстро идти вперед с наклоненной кпереди головой. В случае поражения вестибулярного аппарата наблюдается «утрикулярная» походка, напоминающая петушиную — высокое поднятие ног, топтание на месте. Согласно данным А. X. Миньковского (1974), «саккулярная» и «утрикулярная» походка четко проявляются при вестибулярных расстройствах и отсутствует у здоровых людей.
10. Head-thrust test (HTT)/Head-impulse test (HIT). Пациент фиксирует взгляд на переносице врача, шея пациента расслаблена. Врач резко поворачивает голову пациента в сторону и наблюдает за движением глаз во время поворота. В норме при резком повороте головы глаза смещаются в противоположную повороту сторону, что позволяет сохранить фокус на цели. При угнетении лабиринта глаза пациента сначала следуют вместе с головой, а после остановки возникает саккада рефиксации взора на цели (переносице врача).
11. Head-shake test (HST). Пациент опускает голову вперед на 30° (горизонтальный полукружный канал в горизонтальной плоскости). Врач поворачивает (встряхивает) голову пациента из стороны в сторону с амплитудой 30° и частотой 2 Гц в течение 20 секунд. Возникающий после встряхивания головы нистагм — симптом нарушения баланса между горизонтальными полукружными каналами (находившимися в плоскости вращения). При поражении периферического отдела вестибулярного анализатора нистагм направлен в сторону более активно работающего лабиринта. При центральном вестибулярном синдроме нистагм длительный, вертикальный (после встряхивания головы в горизонтальной плоскости), движение глаз во время нистагма несопряженное.
12. Тест субъективной вертикали. Попросите пациента закрыть глаза и дайте карандаш, попросив держать его вертикально. Нарушение восприятия вертикали свидетельствует о поражении мешочков преддверия лабиринта. В норме отклонение субъективной вертикали пациента от эталона составляет не более 5°.
13. Тест Дикса–Холпайка для диагностики ДППГ (рис.). Пациента усаживают на кушетку таким образом, чтобы при укладывании голова свободно свисала с края кушетки. Голову пациента поворачивают на 45° в сторону предполагаемого «больного уха». Взгляд испытуемого сфокусирован на переносице врача. Больного резко укладывают на спину, при этом его голова свисает (запрокинута назад на 30°). Проба считается положительной, если после непродолжительного латентного периода (1–5 сек) возникает головокружение и торсионный нистагм, которые длятся в пределах 1 минуты. После стихания головокружения и нистагма больного быстро усаживают в исходное положение — возникает менее интенсивный и продолжительный реверсивный нистагм в сочетании с легким головокружением, что подтверждает предполагавшийся диагноз ДППГ.
Таким образом, уже на первичном приеме врач-интернист способен провести качественный дифференциально диагностический поиск и безошибочно направить пациента для прохождения дальнейшего высокотехнологичного дообследования и лечения к врачу-специалисту: оториноларингологу-отоневрологу при периферическом или неврологу при центральном вестибулярном головокружении.
Литература
О. В. Зайцева, кандидат медицинских наук
ФГБУ НКО ФМБА России, Москва

.gif)
.gif)
.gif)