Роландическая эпилепсия что это
Роландическая эпилепсия у детей
Одна из форм, так называемой, доброкачественной роландической эпилепсии у детей – это роландическая эпилепсия. Термин «доброкачественная», в данном случае, подчеркивает благоприятный исход болезни, т.к. уже к 13 годам симптомы практически полностью исчезают, а после 14 лет не встречаются вовсе. Роландическая эпилепсия характерна только для детей, первые симптомы могут возникнуть в возрасте 2 лет, а в зоне риска чаще мальчики, чем девочки.
Очаг болезни сосредоточен в роландовой области головного мозга, в его височном и центральном отделах. Ряд специалистов считает, что причины возникновения патологии в генетической предрасположенности, однако некоторые врачи склонны полагать, что виной всему нарушения в развитии коры головного мозга. Повышенная возбудимость детского мозга провоцирует зарождение симптомов недуга. Однако, по мере взросления малыша, функционирование головного мозга стабилизируется, и болезнь потихоньку угасает.
Симптоматика роландической эпилепсии у детей заключается в нечастых, обычно кратковременных, парциальных приступах в ночное время либо в период засыпания/пробуждения крохи. Потери сознания не выявлены. По степени выраженности эпиприпадки классифицируют на простые и сложные.
Чаще всего началу приступа предшествует соматосенсорная аура (некое изменение в поведении ребенка, которое может предсказать грядущий припадок). У малыша возникает легкое покалывание либо пощипывание языка и десен, ощущение «ползающих мурашек» в области лица.
Основными симптомами роландической эпилепсии у детей принято считать:
Также ребенок может издавать специфичные горловые звуки, хрипообразное дыхание и проч. Приступ продолжается несколько секунд (максимум до 3 мин). Так как судорожные симптомы в основном случаются ночью, и, бывает, что носят единичный характер, родителям трудно заметить их. В редких случаях болезнь провоцирует осложнения, и относительно умеренные роландические припадки у детей могут перерасти в более сложные формы эпилепсии, поэтому важна ранняя диагностика заболевания и своевременное лечение.
У детишек, страдающих роландической эпилепсией, не наблюдаются явные нарушения поведения или моторики. Возможны небольшие затруднения с обучением, может незначительно снизиться успеваемость в школе. Однако данное заболевание, в большинстве своем, носит временный характер, а значит, никак не повлияет на дальнейшее качество жизни ребенка в будущем!
Цены на консультацию вы можете посмотреть здесь.
Роландическая эпилепсия у детей
Доброкачественная роландическая эпилепсия – это одна из наиболее распространенных видов эпилепсий. Данная эпилепсия возникает по причине того, что в нервных клетках головного мозга формируется очаг судорожной готовности.
Данная форма эпилепсии может проявиться у детей от 2-х до 14-ти лет. Ее отличительными признаками являются редкие и короткие судорожные припадки, наблюдаемые только на одной стороне лица, глотки и языка. Такие приступы чаще происходят ночью.
Причины роландической эпилепсии
В большинстве случаев причиной роландической эпилепсии является наследственный фактор, который сочетается с незрелостью нервных клеток, а так же других структур головного мозга. В области роландовой борозды формируется зона судорожной готовности. Считается, что роландическая эпилепсия является возрастозависимым заболеванием. Нейроны, по мере их созревания, снижают возбудимость, тем самым происходит постепенное исчезновение очагов судорожной готовности. Следует отметить, что в процессе роста ребенка наблюдается уменьшение эпилептических припадков. До достижения подросткового возраста наблюдается полное выздоровление.
Как проявляется роландическая эпилепсия?
Существует два вида приступов роландической эпилепсии:
Рассмотрим характерные черты роландической эпилепсии у детей:
Диагностика данного вида эпилепсии начинается с жалоб пациента, осмотра. Затем проводятся специфические тесты и электроэнцефалография.
ЭЭГ (электроэнцефалография) является одним из главных методов диагностики данного вида эпилепсии. Обнаруживается наличием высокоамплитудных пиков, а так же волн в центральных височных отделениях головного мозга (так называемый «роландический комплекс»). Эти волны локализуются на той стороне, которая является противоположной судорожному приступу.
Сложность диагностики может возникнуть из-за наступления приступов в ночное время. Например, если проведенное в дневное время ЭЭГ нормальное, но приступы сохраняются, то следует дополнительно провести полисомнографию. Полисомнография – это ЭЭГ, проведенное в ночное время.
Так же, при необходимости, для полной диагностики с другими неврологическими заболеваниями проводится КТ и МРТ (компьютерная томография и магниторезонансная томография).
Лечение роландической эпилепсии
Среди ведущих эпилептологов и детских неврологов ведутся споры на тему целесообразности лечения доброкачественной роландической эпилепсии антиэпилептическими препаратами. Причиной этой дискуссии является вероятность выздоравления пациентов по мере их роста, а так же полное созревание нервной системы без лечения. Но, к сожалению, существует вероятность перехода из роландического вида эпилепсии в более сложные судорожные приступы. При возникновении повторных эпипритсупах назначается специфическое лечение. Помимо этого, детям раннего возраста назначают противосудорожную терапию.
Что делать во время припадка?
Родители не сразу могут заметить приступы эпилепсии у ребенка, так как они возникают ночью. Приступы могут быть единичные и редкие, но как и любая форма эпилепсии, она нуждается в наблюдении врача-эпиептолога и невролога. Важно своевременно диагностировать роландическую эпилепсию. Если необходимо, начать лечение медикаментозно, что, конечно, назначается индивидуально в каждом случае. Также в более пристальном наблюдении нуждается доброкачественная роландическая эпилепсия, которая впервые проявила себя в раннем возрасте, так как возможно приступы будут учащаться из-за того, что нервные клетки еще незрелы.
Во время сложного приступа, сопровождающийся моторными нарушениями (мышечные судороги лица, языка, гортани) необходимо приподнять ребенка и успокоить его. Для того, чтобы язык не западал, следует положить набок голову ребенка, затем в рот вложить какой-нибудь мягкий предмет, например носовой платок. Если приступ продолжается долго, то необходимо вызвать карету скорой помощи или самостоятельно обратиться в медицинское учреждение.
Доброкачественная роландическая эпилепсия
Доброкачественная роландическая эпилепсия — генетически детерминированная фокальная эпилепсия, связанная с возрастной гипервозбудимостью коры центрально-височной области головного мозга. Доброкачественная роландическая эпилепсия проявляется редкими, возникающими преимущественно в ночное время, судорожными приступами в одной половине лица, языка и глотки; в отдельных случаях — генерализованными эпиприступами. Диагноз устанавливается на основании клинических особенностей заболевания и данных ЭЭГ, при необходимости проводится полисомнография и МРТ головного мозга. Доброкачественная роландическая эпилепсия не приводит к нарушениям психо-физического развития ребенка и бесследно проходит к концу подросткового периода.
МКБ-10
Общие сведения
В педиатрии доброкачественная роландическая эпилепсия является наиболее распространенной патологией из группы доброкачественных фокальных эпилепсий. На ее долю приходится 15% от всех случаев эпилепсии у детей в возрасте до 15 лет и около 20% случаев судорожного синдрома у детей. Доброкачественная роландическая эпилепсия встречается с частотой 21 случай на 100 тыс. детей. Доброкачественная роландическая эпилепсия может возникнуть в возрасте от 2 до 14 лет, но в 85% случаев она манифестирует в возрастном периоде от 4 до 10 лет. Доброкачественное течение классической роландической эпилепсии характеризуется отсутствием психо-неврологических изменений и полным исчезновением эпиприступов к 15-18 годам.
Причины
Точные причины появления доброкачественной роландической эпилепсии пока не установлены. В некоторых случаях (по разным данным 20-60%) прослеживается наследственный характер заболевания, однако прямое аутосомно-рецессивное или аутосомно-доминантное наследование не наблюдается. Это послужило основанием для полигенной теории наследования доброкачественной роландической эпилепсии, согласно которой заболевание детерминируется двумя разными генами.
В современной неврологии и эпилептологии доминирующим является представление о том, что доброкачественная роландическая эпилепсия возникает вследствие нарушения созревания коры головного мозга в центрально-височной области. Доброкачественная роландическая эпилепсия является возраст-зависимым заболеванием и вероятно связана с повышенной возбудимостью мозга у детей. Последнее обусловлено целым рядом факторов: функциональными и структурными особенностями эпилептогенных областей (неокортекса, гиппокампа, амигдалы), превалированием возбуждающих нейротрансмиттеров, низким содержанием ГАМК, незрелостью ГАМК-рецепторов, увеличенным числом возбуждающих возвратных синапсов. По мере созревания головного мозга ребенка происходит снижение его возбудимости и постепенное исчезновение эпилептогенности очагов доброкачественной роландической эпилепсии. В результате наблюдается уменьшение числа эпилептических припадков и полное выздоровление пациентов при достижении ими пубертатного периода.
Симптомы роландической эпилепсии
Наиболее типичными для классической доброкачественной роландической эпилепсии являются простые парциальные эпиприступы, протекающие без утраты сознания. Как правило, приступу предшествует сенсорная аура в виде одностороннего чувства пощипывания, покалывания или онемения на лице, губах, деснах, языке и в глотке. Далее возникает моторный пароксизм, который может быть представлен как тоническими, так и клоническими мышечными сокращениями, а также их сочетанием. В зависимости от локализации судорог приступы доброкачественной роландической эпилепсии могут быть гемифациальными и фарингооральными. Гемифациальный приступ протекает с судорогами в мышцах половины лица. Фарингооральный приступ характеризуется односторонними судорогами в мышцах языка, губ, глотки и гортани. Он сопровождается гиперсаливацией и нарушением речи. Судорожные сокращения мышц гортани приводит к появлению характерных горловых звуков, напоминающих бульканье, полоскание горла или хрюканье. По мере развития доброкачественной роландической эпилепсии судорожные приступы могут «поменять» сторону.
80% эпиприступов, которыми сопровождается доброкачественная роландическая эпилепсия, возникают в ночное время и тесно связаны с периодами засыпания и пробуждения. Гораздо реже наблюдается сочетание ночных приступов с припадками, происходящими в дневное время. В 20% случаев доброкачественная роландическая эпилепсия протекает с брахиофациальными приступами, во время которых судороги лицевой области распространяются на гомолатеральную руку. В 8% случаев наблюдается вовлечение гомолатеральной нижней конечности. В некоторых случаях доброкачественная роландическая эпилепсия сопровождается сложными парциальными эпиприступами, для которых типична кратковременная потеря сознания. Примерно у 20% больных возникают вторично-генерализованные эпиприступы, во время которых судороги захватывают все мышцы тела. Такие приступы протекают с полной потерей сознания.
Течение
Доброкачественная роландическая эпилепсия характеризуется малой продолжительностью эпиприступов (до 2-3 минут) и их небольшой частотой. Приступы бывают единичными или наблюдаются несколько раз в году. Иногда в начале заболевания приступы могут быть более частыми, однако по мере взросления ребенка наблюдается их урежение.
В отличие от эпилепсии, описанной Джексоном, классическая доброкачественная роландическая эпилепсия не сопровождается задержкой психо-моторного развития ребенка и не приводит к олигофрении. Однако нельзя сказать об абсолютном отсутствии неврологических нарушений, поскольку примерно у 3% больных после приступов возникает преходящий гемипарез.
Диагностика
Основным способом диагностики доброкачественной роландической эпилепсии является ЭЭГ. Поскольку у некоторых больных изменения ЭЭГ наблюдаются лишь в период сна, при нормальной дневной ЭЭГ дополнительно необходимо проведение ночного ЭЭГ-видеомониторинга или полисомнографии.
Патогномоничным признаком доброкачественной роландической эпилепсии считается обнаружение на фоне нормальной основной активности высокоамплитудных острых волн или пиков, расположенных в центрально-височных отведениях. Зачастую после пика следуют медленные волны, вместе с пиком они составляют так называемый «роландический комплекс» длительностью до 30мс. Визуально такие комплексы напоминают комплексы QRST на электрокардиограмме. Обычно «роландические комплексы» локализуются на стороне, противоположной судорожным приступам, но могут иметь и двусторонний характер. К особенностям ЭЭГ-паттернов доброкачественной роландической эпилепсии относится их изменчивость от одной записи ЭЭГ к другой.
В первую очередь доброкачественная роландическая эпилепсия нуждается в дифференцировке от симптоматических эпилепсий, возникающих при внутримозговых опухолях, черепно-мозговых травмах, воспалительных поражениях головного мозга (абсцессе, энцефалите, гнойном менингите). В подтверждение роландической эпилепсии говорит отсутствие патологических изменений в неврологическом статусе и расстройств поведения, сохранность интеллекта, анамнестические данные, нормальная основная активность на ЭЭГ. В некоторых случаях для уточнения диагноза проводится МРТ головного мозга.
Большие сложности представляет дифференциальная диагностика доброкачественной роландической эпилепсии и ночной эпилепсии со сложными парциальными эпиприступами. Это связано с тем, что типичные для приступа доброкачественной роландической эпилепсии нарушения речи могут интерпретироваться как нарушения сознания. С другой стороны достаточно трудно адекватно диагностировать ночные расстройства сознания. В таких случаях в постановке диагноза решающую роль играют данные ЭЭГ, которые при лобной и височной эпилепсии демонстрируют очаговые изменения активности головного мозга в соответствующих отведениях.
Определенные затруднения вызывает дифференцировка классической доброкачественной роландической эпилепсии от синдрома псевдоленнокса, который наблюдается у 5% больных с симптомами роландической эпилепсии. Сочетание типичных роландических эпиприступов с атипичными абсансами, миоклоническими и астеническими приступами, интеллектуально-мнестическими нарушениями, а также выявление на ЭЭГ диффузной пиковой активности или медленных комплексов, характерных для синдрома Леннокса — Гасто, свидетельствуют в пользу синдрома псевдоленнокса.
Лечение доброкачественной роландической эпилепсии
Для детских неврологов и эпилептологов вопрос целесообразности лечения доброкачественной роландической эпилепсии является весьма дискутабельным. Поскольку даже без проведения лечения доброкачественная роландическая эпилепсия заканчивается выздоровлением, то, по мнению некоторых авторов, она не является показанием к назначению антиэпилептической терапии. Другие неврологи, указывая на вероятность диагностической ошибки при постановке диагноза «доброкачественная роландическая эпилепсия» и учитывая возможность ее перехода в синдром псевдоленнокса, рекомендуют проводить антиэпилептическую терапию при повторных эпиприступах.
В лечении детей с доброкачественной роландической эпилепсией всегда используется только 1 противоэпилептический препарат (монотерапия). Лечение обычно начинают назначением одного из препаратов вальпроевой кислоты. При его непереносимости или неэффективности, как правило, переходят на прием топирамата или леветирацетама. У детей старше 7 лет возможно применение карбомазепина, однако следует помнить, что в некоторых случаях он может привести к феномену аггравации, т. е. к учащению приступов.
Роландическая эпилепсия у детей: коррекция когнитивных нарушений
С.В. Балканская, Л.М. Кузенкова, В.М. Студеникин, О.И. Маслова
Научный центр здоровья детей РАМН, Москва
Ключевые слова: дети, эпилепсия, когнитивные функции, гопантеновая кислота.
Rolandic epilepsy of childhood: correction of cognitive dysfunctions S.V. Balkanskaya, L.M. Kuzenkova, V.M. Studenikin, O.I. Maslova
Scientific Center of Children’s Health, Russian Academy of Medical Sciences, Moscow
The paper is dedicated to the problem of cognitive dysfunctions in pediatric patients with rolandic epilepsy (benign partial epilepsy of childhood). Russian nootropic drug pantoham (hopantenic acid) was used for correction of cognitive deficit. quantitative data obtained via psihomat testing computer system were utilised for verification of principle cognitive functions before and after treatment with hopantenic acid in school-age patients undergoing basic antiepileptic therapy. Positive effect of the drug on studied cognitive functions indices was demonstrated.
Key words: children, epilepsy, cognitive functions, hopantenic acid.
ПАЦИЕНТЫ И МЕТОДЫ
У детей с роландической эпилепсией уязвимыми оказались также показатели темпов психической деятельности: оперативность процессов была замедлена на 19-55%. После курса ноотропной терапии темповые показатели достигли уровня таковых у здоровых сверстников.
В итоге удалось показать, что у детей с роландической эпилепсией на фоне приема гопантеновой кислоты улучшились:
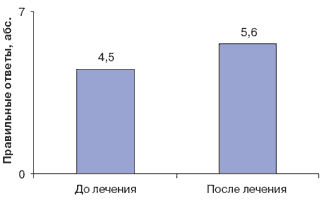
Рис. 1. Динамика показателя оценки кратковременной зрительной памяти
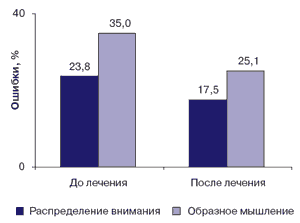
Рис. 2. Динамика показателей распределения внимания и образного мышления в результате лечения с добавлением гопантеновой кислоты
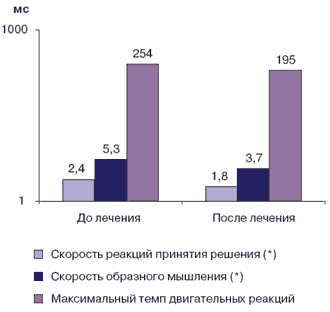
Рис. 3. Динамика показателей темпов психомоторной деятельности
Улучшение большинства основных показателей когнитивных функций статистически достоверно и отражает эффективность проведенной ноотропной терапии. Выявленные особенности психофизиологических функций у детей с роландической эпилепсией без органического поражения ЦНС свидетельствуют в большей степени о нейродинамических нарушениях. Это проявляется повышенной утомляемостью, снижением работоспособности, замедлением темпа и подвижности психических процессов, снижением мотивации на познавательную деятельность, неустойчивым произвольным вниманием, что ухудшает показатели восприятия, внимания, памяти, психомоторной деятельности. Нарушения проявляются увеличением времени и числа ошибок в сложных сенсомоторных реакциях при выполнении большинства тестовых заданий. Это свидетельствует о недостаточности второй сигнальной системы и семантического восприятия у детей вследствие цереброастенических проявлений, а также затруднении ассоциативных процессов, требующих перекодировки информации. Замедление и затруднение реакций при перестройке стратегии выбора в депозитных реакциях характеризуют недостаточность систем самоконтроля и тормозных механизмов. Нарушения в тонкой двигательно-координаторной сфере проявлялись недостаточностью организации произвольных движений и замедлением их темпа. Проведение нейрометаболической коррекции показало обратимый характер когнитивного дефицита у детей с роландической эпилепсией, отсутствие стойких нарушений модально специфических функций. Это обусловило тенденцию к нормализации исследованных психофизиологических показателей на фоне мягкой стимулирующей терапии. Родители стали реже отмечать у детей проявления цереброастенического характера, ухудшающие в процессе школьного обучения восприятие и запоминание материала, внимание, поведение, психоэмоциональные реакции. Полученные результаты показали высокую пластичность нейронов головного мозга у детей, транзиторный характер когнитивных нарушений у больных эпилепсией. Не все проблемы школьного обучения обусловливаются эпилепсией или приемом противосудорожных препаратов. Совершенствование методов диагностики и лечения последствий эпилепсии в детском возрасте повысит вероятность благоприятного прогноза заболевания.
Роландическая эпилепсия
К.Ю. Мухин, П.А. Темин, Е.А. Рыкова
Луиджо Роландо (1773-1831 г.), итальянский врач и анатом, дал классическое топографическое описание центральной борозды коры головного мозга. При идиопатической парциальной эпилепсии детского возраста, характеризующейся короткими гемифациальными моторными ночными приступами, часто с предшествующей соматосенсорной аурой и типичными изменениями ЭЭГ (полифазные спайки с локализацией в центральной и срединной височной областях) [14], эпилептогенной зоной являются нижние отделы роландической борозды. Изучение этой разновидности идиопатической парциальной эпилепсии начато более 40 лет назад. Первоначально были описаны специфические изменения ЭЭГ у определенной группы детей. В 1952 г. H.Gastaut [25] впервые обратил внимание на особые эпилептические изменения ЭЭГ у некоторых детей: полифазные спайки со строгой локализацией в перироландической области. Первое клиническое описание симптомов эпилепсии с роландическими спайками (1958 г.) принадлежит Р.Nayras и М.Веаussart [40]. В последующем Е.Gibbs и F.Gibbs [27], С.Lombroso [36], Р.Loisea и соавт. [35] провели клинический анализ симптомов при эпилепсии с роландическими спайками и предложили называть данную форму эпилепсии роландической. Авторы отметили ее благоприятный прогноз и отсутствие симптомов органического поражения центральной нервной системы.
Частота
Большинство авторов отмечают преобладание мальчиков среди больных роландической эпилепсии [3]. Соотношение мальчиков и девочек в среднем составляет 6:4 [11].Среди 100 бальных, наблюдавшихся Р.Lerman [34], было 62 мальчика и 38 девочек.
Клиника
Клиническая симптоматика приступов при роландической эпилепсии, как правило, типична. Наблюдаются простые парциальные (моторные, сенсорные, вегетативные), сложные парциальные (моторные) и вторично генерализованныс приступы. Наиболее типичны простые парциальные моторные и/или сенсорные пароксизмы [2].
У 20% больных судороги могут распространяться с мышц лица на гомолатеральную руку (брахиофациальные приступы) и примерно в 8%случаев вовлекать и ногу (унилатеральные приступы). По мере развития заболевания приступы могут менять сторонность. Вторично генерализованные судорожные приступы отмечаются у 20-25% больных роландической эпилепсии. Они наиболее характерны для младших детей, и возникновение генeрализованных приступов «жестко» приурочено ко сну. Наличие у пациентов длительное время только генерализованных судорожных приступов нехарактерно для РЭ, как и наличие абсансов, психомоторных приступов и приступов с психическими симптомами [5].
Неврологический статус
Неврологический статус у детей, страдающих роландической эпилепсии, изучен достаточно подробно. Роландическая эпилепсия относится к идиопатическим формам эпилепсии, при которых отсутствуют признаки органического поражения головного мозга, что подтверждается большинством публикаций. Более того, по мнению А. Веаumanoir и соавт. [8] наличие таких симптомов противоречит критериям диагноза роландической эпилепсии. Однако в последние годы благодаря внедрению в клиническую практику высокоэффективных нейрорадиологических методов исследования(компьютерная томография, ядерно-магнитный резонанс, позитронная эмиссионная томография) появились единичные сообщения об обнаружении структурных изменений в головном мозге у больных РЭ.
Из 100 больных, наблюдавшихся Р.Lerman и S.Kivity [33], у 4 констатированы симптомы органического поражения центральной нервной системы: детский церебральный паралич (гемипаретическая и тетраплегическая формы), микроцефалия, умеренная задержка умственного развития. Во всех этих случаях диагноз РЭ не вызывал сомнения и был подтвержден как клинически, так и нейрофизиологически. Пневмоэнцефалография не выявила нарушений у данных больных. S.Blom и J.Heijbet [11]в 3 (7,5%) из 40 случаев РЭ обнаружили у больных центральный гемипарез. E.Roulet и соавт. [42] отметили проявления оролингвомоторной диспраксии у больного РЭ. Такие симптомы, как микроцефалия, косоглазие, мозжечковая недостаточность, задержка психического и речевого развития, констатировали у ряда больных РЭ Р.Santanelli и соавт.[43]. Синдром гиперактивности был обнаружен у 16,7%больных РЭ [34].
Генетика
В ряде исследований изучена конкордантность монозиготных близнецов по РЭ. Обнаружена высочайшая конкордантность по наличию на ЭЭГ роландических спайков, но не по развитию самой РЭ. T.Kajitani и соавт. [30] изучили 3 пары монозиготных близнецов в возрасте 5-11 лет, в которых один из сибсов страдал РЭ. Во всех случаях констатирована типичная роландическая эпилептическая активность на ЭЭГ, но ни у одного из здоровых сибсов не было никаких проявлений РЭ.
В последние годы была выдвинута гипотеза о мультифакторном наследовании роландической эпилепсии [29]. Она основывается на том факте, что лишь у небольшой части детей, имеющих на ЭЭГ роландические спайки, в дальнейшем развивается РЭ. Предполагается, что роландические спайки и развитие РЭ детерминированы двумя различными, но сцепленными генами. В 1982 г. O.Eeg-Olofsson и соавт. [22] обнаружили, что у родителей, сибсов и других родственников детей, больных РЭ, низкая встречаемость гаплотипа А1В8 антигенов лейкоцитарной гистосовместимости. Частота его в общей популяции крайне высока [22]- Возможно, что данный гаплотип играет роль протектора или ингибирующего фактора, препятствующего развитию РЭ.
Остается неясной роль экзогенных, средовых факторов в развитии роландической эпилепсии. H.Doose и W.Baier [18] предположили, что генетические факторы при РЭ детерминируют низкий порог судорожной готовности головного мозга. При этом здоровых детей, имеющих на ЭЭГ роландические спайки, они расценили как субклинических носителей с низким судорожным порогом. По мнению авторов, воздействие различных экзогенных факторов в онтогенезе, а также сцепление с другими генами может способствовать у таких пациентов клинической манифестации заболевания и оказывать некоторое влияние на его течение. Т.Каjitani и соавт. [30] описали 3 родных сибсов, у каждого из которых на ЭЭГ имелись типичные роландические спайки. У одного из сибсов РЭ дебютировала в 4 года во время лихорадочного заболевания, у другого отмечался единственный приступ в возрасте 10 лет при просмотре телепередач, третий миновал «критический период» для дебюта и был здоров. Данное наблюдение иллюстрирует полиморфизм клинических проявлений заболевания, что может зависеть от различных экзогенных воздействий.
Факторами, трансформирующими субклиническое носительство в РЭ, могут быть патология беременности и родов, травмы головы, нейроинфекции и пр. [5]. Однако более чем у половины детей, страдающих РЭ, указание на наличие данных факторов в анамнезе отсутствует[15].
Электроэнцефалография
Интересной находкой при РЭ является обнаружение на ЭЭГ наряду с типичными роландическими комплексами и других эпилептических паттернов. От 10 до 20% детей с РЭ имеют на ЭЭГ пик-волновые комплексы в других зонах коры, главным образом в затылочной области [41]. Морфология «затылочных комплексов «близка к роландическим и к наблюдаемым при доброкачественной фокальной эпилепсии с затылочными пароксизмами [10]. По мнению J.Aicardi [5],частота «затылочных комплексов» при Рэо братно пропорциональна возрасту ребенка и является нередкой у больных до 3 лет жизни. От 7% [34]до 20% [5] пациентов с РЭ демонстрируют на ЭЭГ типичную генерализованную пик-волновую активность с частотой 3-4 Гц, нередко возникающую при гипервентиляции. У отдельных больных возможно появление медленных пик-волновых комплексов. Большинство авторов придерживаются однозначного мнения об отсутствии корреляции между частотой и выраженностью пик- волновыхкомплексов на ЭЭГ и особенностями течения заболевания.
Исследование ЭЭГ во время приступа представляется довольно сложным ввиду низкой частоты приступов при РЭ. B.Dalla-Bernardina и соавт. [15]описали во время ночного приступа появление на ЭЭГ низкоамплитудной быстрой активности в центрально-височной области, переходящей в роландические комплексы с распространением на всю гемисферу и с последующим охватом всего полушария.
Нейрорадиологическое исследование
Лечение
За последние годы в лечении РЭ апробирован целый ряд противоэпилептических препаратов. Большинство авторов рекомендуют применять препараты, преимущественно воздействующие на парциальные формы эпилепсии: карбамазепин (финлепсин, тегретол) и дифенин (фенитоин). При лечении РЭ необходимо избегать политерапии, а также на значения противосудорожных препаратов в высоких дозах. Доброкачественное течение РЭ, отсутствие интеллектуально-мнестических нарушений у пациентов не дают оснований рекомендовать «агрессивную» антиконвульсантную политерапию для лечения данной формы эпилепсии ввиду возможности развития тяжелых побочных эффектов.
По мнению P.Lerman [34], а также В. Dalla-Bermardina и соавт.[15], одним из препаратов выбора влечении РЭ является фенитоин в низких и средних дозах. При возникновении приступов исключительно в ночное время или в период пробуждения рекомендован однократный прием фенитоина на ночь. Во всех наблюдавшихся авторами случаях применение средних терапевтических доз фенитоина приводило к полной клинической ремиссии приступов. Согласно данным P.Lerman и S.Kivity [33], эффективность фенитоина в лечении РЭ превышает таковую карбамазепина и фенобарбитала.
Карбамазепин также высокоэффективен в лечении РЭ [41] и отличается от дифенина минимальной выраженностью побочных эффектов терапии.
Сультиам (осполот) эффективен и хорошо переносится больными РЭ [19]. Применение барбитуратов (фенобарбитал, бензонал) лимитировано частым и тяжелым побочным влиянием на интеллектуально-мнестическис функции и поведение детей [5] и не может быть рекомендовано для лечения РЭ.
В последние годы появились публикации, свидетельствующие об эффективности препаратов вальпроевой кислоты (депакин, конувулекс) при РЭ[6,15,29]. Важной особенностью их является позитивное влияние на интеллектуально-мнестические функции пациентов и хорошая переносимость [12]. Однако, катамнестические исследования эффективности применения вальпроатов при РЭ отсутствуют.
Большинство авторов считают, что продолжительность применения антиконвульсантов при РЭ не должна превышать 2 лет с момента последнего приступа [35]. В среднем продолжительность медикаментозного лечения при РЭ составляет 3,2 года [33]. Однако в случае раннего дебюта приступов (2-3 года) лечение должно быть продолжено до 10-летнего возраста, независимо от длительности ремиссии [4]. Лечение рекомендуется назначать только после повторного приступа. Сохранение на ЭЭГ типичной эпилептической активности не может являться причиной продолжения антиконвульсантной терапии, если у больного имеется длительная ремиссия.
Прогноз
Учитывая генерализованный характер приступов, появление их спустя длительное время после наступления ремиссии, отсутствие роландических спайков на ЭЭГ, P.Lerman [34] предположил, что данные случаи не имеют отношения к РЭ и представляют собой возникновение эпилепсии de novo. Противоречит данной концепции тот факт, что частота рецидивов при РЭ (2-4%) значительно превышает популяционную частоту эпилепсии (0,8%). Возможно, в возникновении приступов во взрослом возрасте при РЭ играет роль взаимодействие экзогенных факторов с генетически детерминированным снижением порога судорожной готовности. Одним из «разрешающих» факторов может явиться нарушение гормонального баланса в организме.
Дальнейшие исследования покажут соотношение генетических и экзогенных факторов в детерминации РЭ и возможность существования «симптоматических» форм РЭ, обусловленных структурными изменениями, локализованными в роландической области. Необходимо также проведение молекулярно-генетических исследований с целью поиска генов, ответственных за развитие РЭ. Это позволит определить взаимосвязь РЭ с другими формами идиопатической эпилепсии, такими как доброкачественная затылочная эпилепсия Гасто, детская абсанс-эпилепсия и др.
ЛИТЕРАТУРА
I. Бадалян Л.О., Темин П.А., Мухин К.Ю. Фебрильныесудороги. Методические рекомендации. М. 1987; 24.
5. Aicardi J. Epilepsy in children 1986; 4.
6. Ambrosetto G., Tenuper P., Baruzzi A. J Neural Neurosurg Psychiat 1985; 48: 90.
17. Deonna Th., Zieglev A.-L., Despland P.-A. Guyvan Меllе. Epilepsia 1986; 27: 241- 247.
19. Doose H. Epileptic syndromes in enfancy, childhood and adolescence. Paris 1992; 103- 114.
29. Heijbel J. Pediatric Epilepsy. Helsinky 1989.
38. Mambelli M., Moscano F., Maroni P. et al. Bulll. Liga Int. Epilepsy 1985; 51/52: 79- 80.