Родовспоможение что туда входит
Департамент здравоохранения Томской области
634041, Томская область, г. Томск, пр. Кирова, 41, Тел.: (3822) 999-101; Факс: (3822) 51-60-35
Департамент здравоохранения Томской области
634041, Томская область, г. Томск, пр. Кирова, 41, Тел.: (3822) 999-101; Факс: (3822) 51-60-35
Акушерско-гинекологическая помощь женскому населению
На территории Томской области оказание медицинской помощи осуществляется в 22 учреждениях.
Медицинская помощь осуществляется на следующих уровнях:
В зависимости от коечной мощности, оснащения, кадрового обеспечения все учреждения родовспоможения Томской области разделяются на группы (уровни) по возможности оказания медицинской помощи:
Перечень медицинских учреждений I уровня
| № п/п | Наименование медицинской организации | Сайт учреждения |
| 1 | ОГАУЗ «Александровская районная больница» | http://www.mauzacrb.ru |
| 2 | ОГБУЗ «Бакчарская районная больница» | http://bakcrb.ru |
| 3 | ОГБУЗ «Верхнекетская районная больница» | http://vkt-crb.tom.ru |
| 4 | ОГБУЗ «Зырянская районная больница» ⃰ | http://zyrcrb.tomsk.ru |
| 5 | ОГБУЗ «Кривошеинская районная больница» | http://krivosheino.ru |
| 6 | ОГБУЗ «Лоскутовская районная поликлиника» ⃰ | http://crb.tom.ru/lrp.html |
| 7 | ОГБУЗ «Моряковская участковая больница» ⃰ | http://crb.tom.ru/mub.html |
| 8 | ОГБУЗ «Парабельская районная больница» | http://parabelrb.ru |
| 9 | ОГБУЗ «Первомайская районная больница» | http://crb-pervom.ru |
| 10 | ОГБУЗ «Светленская районная больница № 1» ⃰ | http://svetl.tom.ru |
| 11 | ОГБУЗ «Тегульдетская районная больница» ⃰ | |
| 12 | ОГАУЗ «Томская районная больница» ⃰ | http://crb.tom.ru |
| 13 | ОГБУЗ «Чаинская районная больница» | http://chcrb.ru/ |
| 14 | ОГБУЗ «Шегарская районная больница» ⃰ | http://www.shegarcrb.ru |
Перечень медицинских учреждений II уровня
| № п/п | Наименование медицинской организации | Сайт учреждения |
| 1 | ОГБУЗ «Родильный дом № 1» | http://roddom-1.tomsk.ru/ |
| 2 | ОГАУЗ «Родильный дом им. Н. А. Семашко» | http://semashko.tomsk.ru |
| 3 | ОГАУЗ «Родильный дом № 4» | http://roddom4.tomsk.ru/ |
| 4 | ОГБУЗ «Асиновская районная больница» | http://acrb.tomsk.ru |
| 5 | ОГБУЗ «Каргасокская районная больница» | http://kargasokcrb.ru |
| 6 | ОГБУЗ «Кожевниковская районная больница» | http://kozhevnikovo.ru |
| 7 | ОГБУЗ «Колпашевская районная больница» | http://kolpcrb.tom.ru |
| 8 | ОГБУЗ «Молчановская районная больница» | http://03.tom.ru |
| 9 | ОГАУЗ «Стрежевская городская больница» | http://strjmed.ru |
III уровень – акушерские стационары, имеющие в своем составе отделение анестезиологии и реанимации для женщин, отделение реанимации и интенсивной терапии для новорожденных, отделение патологии новорожденных и недоношенных детей (II этап выхаживания), акушерский дистанционный консультативный центр с выездными анестезиолого-реанимационными бригадами для оказания экстренной и неотложной медицинской помощи женщинам Томской области, а так же акушерские стационары федеральных медицинских организаций, оказывающих специализированную медицинскую помощь женщинам в период беременности, родов, послеродовой период и новорожденным и оказывающие медицинскую помощь женщинам высокого риска
Для постановки на учет по беременности необходимо обратиться в женскую консультацию по месту прикрепления на медицинское обслуживание в рамках полиса обязательного медицинского страхованию.
Перечень медицинских учреждений III уровня
| № п/п | Наименование медицинской организации | Сайт учреждения |
| 1 | ОГАУЗ «Областной перинатальный центр» | http://opc.tomsk.ru |
| 2 | Перинатальный центр ФГБУ СибФНКЦ ФМБА России | http://med.tomsk.ru/index.php |
| 3 | ФГБУ НИИ акушерства, гинекологии и перинатологии СО РАМН | http://perinat.tomsk.ru/ |
Медицинская помощь при гинекологических заболеваниях женщинам Томской области оказывается в рамках реализации территориальной Программы государственных гарантий бесплатного оказания медицинской помощи в районных больницах, гинекологических отделений родильных домов города Томска, ОГАУЗ «Томская областная клиническая больница».
Экстренная гинекологическая помощь населению города Томска оказывается в отделениях гинекологии ОГБУЗ «Родильный дом № 1», ОГАУЗ «Родильный дом им. Н. А. Семашко», ОГАУЗ «Родильный дом № 4», гинекологической клинике ГБОУ ВПО СибГМУ Минздрава России.
При наличии показаний для оказания специализированной, в том числе высокотехнологичной, медицинской помощи женщины с гинекологической патологией направляются в медицинские организации, имеющие лицензии и врачей-специалистов соответствующего профиля в федеральных государственных учреждениях г. Новосибирска, г. Екатеринбурга, г. Москвы.
РОДОВСПОМОЖЕНИЕ
РОДОВСПОМОЖЕНИЕ — оказание медицинской помощи женщине в родах.
Первые шаги организации Р. в России относятся к середине 18 в., когда стали открываться повивальные школы для обучения бабок повивальному делу (см. Повивальные бабки). В 1757 г. были открыты «Бабичьи школы» (одна в Москве, вторая в С.-Петербурге). За 20 лет в московской школе было подготовлено всего 35 повивальных бабок. В 1764 г. в Москве был основан первый воспитательный дом (см. Воспитательный дом, детский приют), в к-ром велось преподавание акушерства; при нем было организовано родильное отделение на 20 коек. Второе родильное отделение было открыто в 1771 г. при петербургском воспитательном доме. В 1797 г. в Петербурге был открыт еще один родильный дом, предназначенный для подготовки повивальных бабок. Вслед за этим стали открываться воспитательные дома в других городах (Саратове, Самаре и др.).
Первый русский ученый акушер-гинеколог — Н. М. Амбодик-Максимович в 1784—1786 гг. он выпустил руководство «Искусство повивания или наука о бабичьем деле». Это был первый учебник по акушерству на русском языке.
В царской России не существовало единой государственной системы Р. По данным Г. Е. Рейна, в России в 1902 г. было всего 9000 повивальных бабок (акушерок), из к-рых 6000 жили и работали в городах, а 3000 — в сельских местностях. В 1913 г. в России во всех родильных домах насчитывалось 7,5 тыс. коек, а на территории нынешних Армянской, Молдавской, Киргизской, Туркменской, Таджикской республик не было вообще ни одной акушерской койки. Женских консультаций фактически почти не было (на всю страну было всего 9 женских и детских консультаций). Охват стационарной акушерской помощью достигал в городе 2—4%, а в сельской местности примерно 1,5%. Ок. 95% женщин рожали без медпомощи. Помощь в родах гл. обр. оказывали знахарки и повитухи, не имевшие мед. образования. Уровень материнской и детской смертности был чрезвычайно высоким; ежегодно от осложненных родов погибало ок. 30 тыс. женщин, а из каждой тысячи новорожденных ок. 270 умирало в течение первого года жизни.
Основой советского Р. является профилактика, т. е. предупреждение осложнений, к-рые могут возникнуть во время беременности (см.) и родов (см.).
С первых дней установления Советской власти Советское государство приняло ряд законодательных актов по охране здоровья матери и ребенка (см. Охрана материнства и детства). Была создана государственная система организации медпомощи женщинам во время беременности, в родах и послеродовом периоде, охрана труда и здоровья работающих женщин, социальные меры поощрения рождаемости.
Акушерская и гинекологическая помощь в СССР оказывается родильными домами (см.), акушерско-гинекологическими отделениями многопрофильных б-ц, женскими консультациями (см.), функционирующими при родильных домах, поликлиниках или самостоятельно, а в сельских местностях, кроме того, фельдшерскими и фельдшерско-акушерскими пунктами (см.), колхозными родильными домами.
Практически почти все беременные находятся под наблюдением женских консультаций и рожают в мед. учреждениях, где получают необходимую помощь. Охват стационарным Р. (по данным на 1975 г.) составил 97,8%. Это стало возможным в связи с развитием сети акушерско-гинекологических учреждений и достаточным обеспечением населения акушерскими койка ми.
Параллельно с развитием сети родильных домов и женских консультаций росло число врачей акушеров-гинекологов. К началу 1976 г. в СССР насчитывалось почти 50 тыс. врачей акушеров-гинекологов и более 300 тыс. акушерок и фельдшериц-акушерок. В 80-е годы отмечается их дальнейший рост. Для приближения медпомощи к женщинам-работницам в медсанчастях при промышленных предприятиях создаются женские консультации, гинекологические кабинеты; при территориальных женских консультациях организуются так наз. промышленные кабинеты. Широкое развитие в стране получило использование санаториев-профилакториев (см.) промышленных предприятий для оздоровления беременных женщин, а также домов отдыха для беременных в системе ВЦСПС, сеть к-рых постоянно расширяется. Систематически осуществляются мероприятия по улучшению и оздоровлению условий труда женщин, улучшению условий быта, растет материальная обеспеченность и благосостояние народа. В СССР законодательно запрещено использование труда женщин на тяжелых и вредных работах; беременные но заключению врача переводятся на легкий труд в соответствии с гиг. рекомендациями по трудоустройству беременных женщин.
Основная масса женщин из сельской местности рожает во врачебных акушерских отделениях центральных районных б-ц. При необходимости стационарную квалифицированную медпомощь жительницам сельской местности оказывают в крупных республиканских, областных, краевых родильных домах. Приближение врачебной амбулаторно-поликлинической помощи к жительницам сельской местности обеспечивается выездными бригадами из центральной районной больницы (см.), к-рые приезжают на фельдшерско-акушерские пункты но заранее утвержденному графику. Врач акушер-гинеколог выездной бригады на месте осуществляет массовые профилактические гинекологические осмотры, врачебное наблюдение за беременными женщинами и диспансерной группой больных гинекол. заболеваниями, выявляет беременных с повышенным риском акушерской и перинатальной патологии и определяет сроки и конкретное учреждение для профилактической госпитализации и проведения родов в зависимости от состояния здоровья женщины и выявленной акушерской патологии.
Основными показателями качества деятельности акушерско-гинекологических учреждений являются ранний (до 12 нед. беременности) охват мед. наблюдением беременных женщин, материнская смертность (см.) и перинатальная смертность (см.).
Смертность беременных, рожениц и родильниц (см. Материнская смертность) по сравнению с теми же показателями дореволюционной России снизилась во много раз и продолжает снижаться из года в год. В несколько раз снизилась мертворождаемость и смертность новорожденных детей (см. Детская смертность).
Снижению мертворожденности (см.), перинатальной смертности (см.) и травматизма при родах (см.) способствует совершенствование анестезиолого-реанимационной помощи. В настоящее время многие роды проводят с обезболиванием. С этой целью, помимо физиопсихопрофилактических методов обезболивания родов (см. Психопрофилактическая подготовка беременных), применяют также различные фармакол. средства.
Ранний охват беременных мед. наблюдением в женских консультациях создал условия для своевременного выявления и оказания медпомощи при различных патол. отклонениях в организме женщины и в течении беременности (см. Патронаж беременных).
Большая роль в улучшении качества акушерско-гинекологической помощи и организации Р. принадлежит кафедрам акушерства и гинекологии медицинских ин-тов и институтов усовершенствования врачей, а также НИИ акушерства и гинекологии, ин-там охраны материнства и детства. В 1979 г. в Москве создан Всесоюзный научно-исследовательский центр по охране здоровья матери и ребенка Министерства здравоохранения СССР; аналогичные республиканские центры созданы в Украинской и Молдавской республиках.
Все научные учреждения этого профиля заняты разработкой проблемы «Научные основы охраны здоровья женщины, матери и ребенка»; результаты научных работ широко внедряются в практику акушерско-гинекологических учреждений.
Библиография: Куриленко Л. И. Организация специализированной акушерско-гинекологической помощи, М., 1978; Леви М. Ф. История родовспоможения в СССР, М., 1950, библиогр.; Многотомное руководство по акушерству и гинекологии, под ред. Л. С. Персианинова, т. 1, с. 54, М., 1961; Организация родовспоможения и гинекологической помощи в СССР, под ред. И. В. Ильина, М., 1980; 60 лет советского здравоохранения, главн. ред. Б. В. Петровский, с. 193, М., 1977.
Внебольничные роды: неотложные мероприятия на догоспитальном этапе
Роды — физиологический процесс изгнания плода, плодовых оболочек и плаценты по родовым путям матери. Врач, фельдшер или акушерка скорой и неотложной медицинской помощи (СиНМП) могут столкнуться с любым периодом родового акта: раскрытия, изгнания, послед
Роды — физиологический процесс изгнания плода, плодовых оболочек и плаценты по родовым путям матери.
Врач, фельдшер или акушерка скорой и неотложной медицинской помощи (СиНМП) могут столкнуться с любым периодом родового акта: раскрытия, изгнания, последовым и ранним послеродовым периодом.
Медработник должен уметь диагностировать периоды родов, оценить их физиологическое или патологическое течение, выяснить состояние плода, выбрать рациональную тактику ведения родов и раннего послеродового периода, провести профилактику кровотечения в последовом и раннем послеродовом периоде, уметь оказать акушерское пособие при головном предлежании.
Роды вне стационара чаще всего возникают при недоношенной беременности или при доношенной беременности у многорожавших женщин. В таких случаях они протекают, как правило, стремительно.
Различают преждевременные, срочные и запоздалые роды.
Роды, наступившие при сроке беременности от 22 до 37 недель беременности, в результате чего рождаются недоношенные дети, считаются преждевременными. Недоношенные дети характеризуются незрелостью, масса их тела колеблется от 500 до 2500 г, длина от 19–20 до 46 см.
Роды, наступившие при сроке беременности 40 ± 2 нед и заканчивающиеся рождением живого доношенного плода с массой тела примерно 3200–3500 г и длиной от 46 см, считаются срочными.
Роды, наступившие при сроке беременности свыше 42 нед и закончившиеся рождением плода с признаками переношенности (плотные кости черепа, узкие швы и роднички, выраженное слущивание эпителия, сухость кожных покровов), считаются переношенными. Роды переношенным плодом характеризуются высоким процентом родового травматизма.
Различают роды физиологические и патологические. Осложненное течение родов развивается у беременных с экстрагенитальной патологией, отягощенным акушерско-гинекологическим анамнезом или патологическим течением беременности.
Лечебно-тактические мероприятия для работников СиНМП
При отсутствии возможности транспортировки роженицы в родильный дом следует приступить к ведению родов. Женщине ставится очистительная клизма, сбриваются волосы на лобке, наружные половые органы обмываются кипяченой водой с мылом, производится смена постельного белья, под которое подкладывается клеенка, готовится самодельный польстер — маленькая подушка, обернутая в несколько слоев простыней (желательно стерильной). Польстер в родах подкладывается под таз роженицы: благодаря возвышенному положению открывается свободный доступ к промежности.
С момента полного или почти полного раскрытия шейки матки начинается поступательное движение плода по родовому каналу (биомеханизм родов). Биомеханизм родов — это совокупность поступательных и вращательных движений, которые производит плод, проходя по родовому каналу.
Первый момент — при развивающейся родовой деятельности головка вставляется одним из косых размеров входа в малый таз: при первой позиции — в правом косом, при второй — в левом косом размере. Стреловидный шов располагается в одном из косых размеров, ведущей точкой является малый родничок. Головка находится в состоянии умеренного сгибания.
Второй момент — внутренний поворот головки (ротация). В состоянии умеренного сгибания в одном из косых размеров головка проходит широкую часть полости малого таза, начиная внутренний поворот, который заканчивается в узкой части малого таза. В результате головка плода из косого размера переходит в прямой.
Поворот головки завершается, когда она достигает полости выхода из малого таза. Головка плода устанавливается стреловидным швом в прямом размере: начинается третий момент биомеханизма родов.
Третий момент — разгибание головки. Между лонным сочленением и подзатылочной ямкой головки плода образуется точка фиксации, вокруг которой происходит разгибание головки. В результате разгибания последовательно рождаются темя, лоб, лицо и подбородок. Головка рождается малым косым размером, равным 9,5 см, и окружностью 32 см, ему соответствующим.
Четвертый момент — внутренний поворот плечиков и наружный поворот головки. После рождения головки происходит внутренний поворот плечиков и наружный поворот головки. Плечики плода производят внутренний поворот, в результате которого они устанавливаются в прямом размере выхода малого таза таким образом, что одно плечико (переднее) располагается под лоном, а другое (заднее) обращено к копчику.
Родившаяся головка плода поворачивается затылком к левому бедру матери (при первой позиции) или к правому бедру (при второй позиции).
Между передним плечом (в месте прикрепления дельтовидной мышцы к плечевой кости) и нижним краем лона образуется точка фиксации. Происходит сгибание туловища плода в грудном отделе и рождение заднего плечика и ручки, после чего легко рождается остальная часть туловища.
Поступательное движение головки плода в конце второго периода родов становится заметным на глаз: обнаруживается выпячивание промежности, увеличивающееся с каждой потугой, вследствие чего промежность становится более обширной и несколько цианотичной. Задний проход также начинает выпячиваться и зиять, половая щель раскрывается и на высоте одной из потуг из нее показывается самый нижний отрезок головки, в центре которого находится ведущая точка. С окончанием потуги головка скрывается за половой щелью, а при новой потуге вновь появляется: начинается врезывание головки, указывающее на то, что внутренний поворот головки заканчивается и начинается ее разгибание.
Вскоре после окончания потуги головка не уходит обратно за половую щель: она видна как во время потуги, так и вне последней. Такое состояние называется прорезыванием головки. Прорезывание головки совпадает с третьим моментом биомеханизма родов — разгибанием. К концу разгибания головки значительная ее часть уже выходит из-под лонной дуги. Затылочная ямка находится под лонным сочленением, а теменные бугры плотно охвачены сильно растянутыми тканями, образующими половую щель.
Наступает самый болезненный, хотя и кратковременный, момент родов: при потуге через половую щель проходят лоб и лицо, с которых соскальзывает промежность. Этим заканчивается рождение головки. Последняя совершает свой наружный поворот, за головкой следуют плечики и туловище. Новорожденный делает свой первый вдох, издает крик, двигает конечностями и начинает быстро розоветь.
В этом периоде родов ведется наблюдение за состоянием роженицы, за характером родовой деятельности, сердцебиением плода. Сердцебиение необходимо выслушивать после каждой потуги; следует обращать внимание на ритм и звучность тонов сердца плода. Необходимо следить за продвижением предлежащей части — при физиологическом течении родов головка не должна стоять в одной плоскости малого таза более 2 ч, а также за характером выделений из половых путей (в период раскрытия и изгнания кровянистых выделений из половых путей не должно быть).
Как только головка начинает врезываться, то есть в тот момент, когда при появлении потуги она появляется в половой щели, а с окончанием потуги уходит во влагалище, надо быть готовым к приему родов. Роженицу помещают поперек кровати, ее голову — на прикроватный стул, под таз подкладывают самодельный польстер. Под голову и плечи роженицы кладут еще одну подушку: в полусидячем положении легче тужиться.
Наружные половые органы повторно обмывают теплой водой с мылом, обрабатывают 5%-ным раствором йода. Задний проход закрывают стерильной ватой или пеленкой.
Принимающий роды тщательно моет с мылом руки и обрабатывает их дезинфицирующим раствором; целесообразно использовать стерильный одноразовый акушерский комплект.
Прием родов заключается в оказании акушерского пособия.
При головном предлежании акушерским пособием в родах называется совокупность последовательных манипуляций, направленных как на содействие физиологическому механизму родов, так и на предупреждение травматизма матери и плода.
Как только головка врежется в половую щель и будет сохранять такое положение и вне схватки, начинается прорезывание головки. С этого момента врач или акушерка, стоящая справа от роженицы, боком к ее голове, ладонью правой руки с широко отведенным большим пальцем обхватывает промежность, покрытую стерильной салфеткой, через которую старается при схватке задержать преждевременное разгибание головки, способствуя этим выхождению затылка из-под симфиза. Левая рука остается «наготове» на случай, если бы поступательное движение головки оказалось чрезмерно сильным и одна правая рука не смогла бы удержать ее. Как только подзатылочная ямка подойдет под лонную дугу (принимающий роды ощущает затылок в ладони), а с боков прощупываются теменные бугры, приступают к выведению головки. Роженицу просят не тужиться; ладонью левой руки обхватывают вышедшую часть головки, а ладонью правой руки с отведенным большим пальцем обхватывают промежность и медленно, как бы снимая ее с головки (с лица), одновременно другой рукой бережно приподнимают головку кверху — при этом над промежностью сначала показывается лоб, затем нос, рот и, наконец, подбородок. Непременно нужно выводить головку до тех пор, пока промежность «не сойдет» с подбородка, т. е. пока подбородок не выйдет наружу. Все это проделывается обязательно вне схватки, так как при схватке медленно вывести головку очень трудно, а при быстром выведении рвется промежность. В этот момент из ротика плода следует отсосать вытекающую слизь, так как ребенок может сделать первый вдох, вследствие чего слизь может попасть в дыхательные пути и вызвать асфиксию.
После рождения головки пальцем проводят по шее плода до плеча: проверяют, не обвилась ли пуповина вокруг шеи. Если имеется обвитие пуповины, петлю последней осторожно снимают через головку.
Родившаяся головка обычно поворачивается затылком в сторону бедра матери; иногда наружный поворот головки задерживается. Если показаний к немедленному окончанию родов не имеется (внутриутробная асфиксия плода, кровотечение), не следует торопиться: надо дождаться самостоятельного наружного поворота головки — в таких случаях женщину просят потужиться, при этом головка поворачивается затылком в сторону бедра матери и переднее плечико подходит под лоно.
Если переднее плечико не подошло под лоно, оказывают помощь: повернувшуюся головку захватывают между обеими ладонями — с одной стороны за подбородок, а с другой — за затылок или кладут ладони на височно-шейные поверхности и осторожно, легко вращают головку затылком в сторону позиции, одновременно бережно оттягивая ее книзу, подводя переднее плечико под лонное сочленение.
Далее обхватывают головку левой рукой так, что ладонь ее ложится на нижнюю щечку и приподнимают головку, а правой рукой, подобно тому, как это делали при выведении головки, осторожно сдвигают промежность с заднего плечика.
Когда оба плечика вышли, осторожно обхватывают младенца за туловище в области подмышечных впадин и, приподнимая кверху, извлекают полностью из родовых путей.
Принцип «защиты промежности» при переднем виде затылочного предлежания заключается в том, чтобы не допустить преждевременного разгибания головки; только после того, когда выйдет затылок и подзатылочная ямка упрется в лунную дугу, медленно выпускают головку над промежностью — это важное условие для сохранения целости промежности и рождения головки наименьшим размером — малым косым. Если головка будет прорезываться в половой щели не малым косым размером (при затылочном предлежании), легко может произойти ее разрыв.
С техникой и методикой проведения родов нередко может быть связана родовая травма новорожденного (внутричерепные кровоизлияния, переломы).
Если акушерское ручное пособие при прорезывании головки проводить грубо (или принимающий роды давит пальцами на головку), это может привести к указанным осложнениям. Во избежание подобных осложнений рекомендуется устранить чрезмерное противодавление растягивающейся промежности на головку плода, для чего применяют операцию рассечения промежности — перинео- или эпизиотомию.
Акушерское ручное пособие при прорезывании головки должно быть всегда максимально бережным. Оно имеет целью прежде всего помочь рождению здорового ребенка, не причиняя ему никакой травмы, и одновременно сохранить по возможности целость тазового дна. Только так нужно понимать термин «защита промежности».
Сразу же после рождения головки из верхних частей глотки и ноздрей необходимо отсосать слизь и околоплодные воды с помощью заранее прокипяченной резиновой груши. Для избежания аспирации содержимым желудка у новорожденного сначала очищают глотку, а затем — нос.
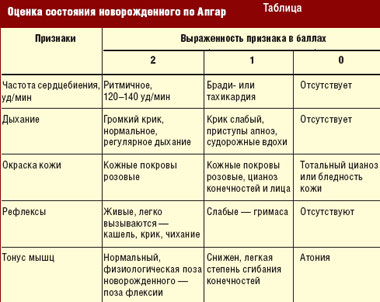
Родившегося младенца кладут между ног матери на стерильные пеленки, накрывают сверху еще одной, чтобы не допустить переохлаждения. Производится осмотр и оценка ребенка по методу Апгар сразу при рождении и через 5 мин (табл.). Метод оценки состояния плода по Апгар позволяет произвести быструю предварительную оценку по пяти признакам физического состояния новорожденного: частоты сердцебиения — при помощи аускультации; дыхания — при наблюдении за движениями грудной клетки; цвета кожи младенца — бледный, цианотичный или розовый; мышечного тонуса — по движению конечностей и рефлекторной активности при пошлепывании по подошвенной стороне ступни.
Количество баллов от 7 до 10 (10 баллов указывает на наилучшее из возможных состояний младенца) не требует реанимационных мероприятий.
Количество баллов от 4 до 6 свидетельствует о том, что эти дети цианотичны, имеют аритмичное дыхание, ослабленный мышечный тонус, повышенную рефлекторную возбудимость, частоту сердцебиения свыше 100 уд/ мин и могут быть спасены.
Количество баллов от 0 до 3 указывает на наличие тяжелой асфиксии. Такие дети при рождении должны быть отнесены к числу нуждающихся в немедленной реанимации.
0 баллов соответствует понятию «мертворожденный».
Оценка через 1 мин после рождения (или раньше) должна выявить младенцев, которые нуждаются в оказании им немедленной помощи, оценка через 5 мин коррелирует с показателями неонатальной заболеваемости и смертности.
После появления первого крика и дыхательных движений, отступив 8–10 см от пупочного кольца, пуповину обрабатывают спиртом и между двумя стерильными зажимами рассекают и перевязывают толстым хирургическим шелком, тонкой стерильной марлевой тесемкой. Культя пуповины смазывается 5%-ным раствором йода, а затем на нее накладывают стерильную повязку. Нельзя пользоваться для перевязки пуповины тонкой ниткой — она может прорезать пуповину вместе с ее сосудами. Тут же на обе ручки ребенка надевают браслетки, на которых обозначены его пол, фамилия и имя матери, дата рождения и номер истории родов.
Дальнейшая обработка новорожденного (кожа, пуповина, профилактика офтальмобленореи) производится только в акушерском стационаре, в условиях максимальной стерильности для профилактики возможных инфекционных и гнойно-септических осложнений. Кроме того, неумелые действия при вторичной обработке пуповины могут вызвать трудноостановимое кровотечение после отсечения пуповины от пупочного кольца.
Роженице выводят мочу с помощью катетера и приступают к ведению третьего — последового — периода родов.
Ведение последового периода
Последовый период — время от рождения ребенка до рождения последа. В течение этого периода происходит отслойка плаценты вместе с ее оболочками от маточной стенки и рождение плаценты с оболочками — последа.
При физиологическом течении родов в первые два их периода (раскрытия и изгнания) отслойки плаценты не бывает. Последовый период продолжается в норме от 5 до 20 мин и сопровождается кровотечением из матки. Через несколько минут после рождения ребенка возникают схватки и, как правило, кровянистые выделения из половых путей, указывающие на отслойку плаценты от стенок матки. Дно матки находится выше пупка, а сама матка вследствие тяжести отклоняется вправо или влево; одновременно отмечается удлинение видимой части пуповины, что заметно по перемещению зажима, наложенного на пуповину около наружных половых органов. После рождения последа матка приходит в состояние резкого сокращения. Дно ее находится посередине между лоном и пупком и пальпируется как плотное, округлое образование. Количество теряемой крови в последовом периоде обычно не должно превышать 100–200 мл.
После рождения последа родившая женщина вступает в послеродовый период. Теперь она называется родильницей.
Ведение последового периода родов консервативное. В это время нельзя ни на минуту отлучаться от роженицы. Нужно следить, все ли благополучно, т. е. нет ли кровотечения — как наружного, так и внутреннего; необходим контроль за характером пульса, общим состоянием роженицы, за признаками отделения плаценты; следует вывести мочу, поскольку переполненный мочевой пузырь препятствует нормальному течению последового периода. Во избежание осложнений не допускается производить наружный массаж матки, потягивать за пуповину, что может привести к нарушениям физиологического процесса отделения плаценты и возникновению сильного кровотечения.
Вышедшее из влагалища детское место (плацента с оболочками и пуповиной) тщательно осматривается: оно раскладывается плашмя материнской поверхностью кверху. Обращается внимание, все ли дольки плаценты вышли, нет ли добавочных долек плаценты, полностью ли выделились оболочки. Задержка в матке частей плаценты или ее дольки не дает возможности матке хорошо сократиться и может стать причиной гипотонического кровотечения.
Если не хватает плацентарной дольки или ее части и имеется кровотечение из полости матки, следует тотчас же произвести ручное обследование стенок полости матки и удалить рукой задержавшуюся дольку. Недостающие оболочки, если нет кровотечения, можно не удалять: обычно они в первые 3–4 дня послеродового периода выходят самостоятельно.
Родившийся послед обязательно должен быть доставлен в акушерский стационар для тщательной оценки его целости врачом-акушером.
После родов производят туалет наружных половых органов, их дезинфекцию. Осматриваются наружные половые органы, вход во влагалище и промежность. Имеющиеся ссадины и трещины обрабатываются йодом; разрывы должны быть зашиты в условиях стационара.
Если имеется кровотечение из мягких тканей, необходимо наложение швов до транспортировки в акушерский стационар или наложение давящей повязки (кровотечение из разрыва промежности, области клитора), возможна тампонада влагалища стерильными марлевыми салфетками. Все усилия при данных манипуляциях должны быть направлены на срочную доставку родильницы в акушерский стационар.
После родов родильницу следует переодеть в чистое белье, уложить на чистую постель, накрыть одеялом. Необходимо следить за пульсом, артериальным давлением, состоянием матки и характером выделений (возможно кровотечение); следует напоить женщину горячим чаем или кофе. Родившийся послед, родильницу и новорожденного необходимо доставить в акушерский стационар.
А. З. Хашукоева, доктор медицинских наук, профессор
З. З. Хашукоева, кандидат медицинских наук
М. И. Ибрагимова, кандидат медицинских наук
М. В. Бурденко, кандидат медицинских наук
РГМУ, Москва