Резкое снижение бронхиальной проходимости что это
Резкое снижение бронхиальной проходимости что это
Нарушения бронхиальной проходимости, связанные с развитием воспаления в бронхах, приводят к большей воздухонаполненности легких, увеличению ФОЕ, ОЕЛ, ООЛ, ООЛ/ОЕЛ и снижению ЖЕЛ, особенно при выраженных изменениях. Необходимо отметить, что обструкция преимущественно мелких бронхов приводит к увеличению ВГО и ОЕЛ при мало измененной ЖЕЛ. Напротив, обструкция крупных бронхов характеризуется нормальной величиной ОЕЛ, увеличенным ВГО и уменьшенной ЖЕЛ. Эластические свойства легких не изменены. При снижении бронхомоторного тонуса бронходилататорами наблюдается положительная динамика и статических объемов легких, а при затихании воспалительного процесса может наступить и их полная нормализация.
При начальной эмфиземе легких из-за деструкции периферических опорных структур при повышении наружного давления развивается коллапс мелких внутрилегочных дыхательных путей, вследствие которого резко возрастает сопротивление выдоху. Поэтому ПОС меняется мало, но поток последующего выдоха резко понижается. При изолированном снижении упругости стенок дыхательных путей в области стеноза происходит уменьшение и ПОС, и резкое падение потока после нее.
При утрате легкими эластических свойств, наблюдающейся при альвеолярной деструкции и развитии эмфиземы легких, увеличивается и ВГО, что не способствует уменьшению активной работы выдоха (как в случае бронхиальной обструкции), а приводит к увеличению энерготрат и ухудшению условий газообмена. Отличительной особенностью эмфиземы легких является прогрессирующее уменьшение растяжимости легких (CL) по мере увеличения их воздухонаполненности. В результате уменьшения радиальной тяги эластических элементов легких просвет внутрилегочных дыхательных путей, особенно дистальных, перестает быть стабильным, бронхи спадаются даже при очень небольшом увеличении внутригрудного давления, т.к. преобладают силы, действующие извне на стенку бронха. При выраженной эмфиземе легких на спирограмме определяется характерный захват газа, который выражается в неспособности произвести глубокий выдох за одно дыхательное движение, т.е. у больных отсутствует способность к выполнению маневра ФЖЕЛ.
Поскольку при эмфиземе легких страдает вся соединительная эластическая ткань, то упругость бронхиальной стенки понижается, поэтому при динамической компрессии происходит не экспираторный стеноз (ограничение потока), а развивается экспираторный коллапс, следствием которого являются нарушения бронхиальной проходимости. Также развивается негомогенность механических свойств легких, следствием чего является большая, чем в норме, зависимость величины CL от частоты дыхания. При выраженной эмфиземе легких негомогенность механических свойств приводит к появлению невентилируемой зоны, емкость которой может достигать 2-3 л.
Таким образом, внутрибронхиальная обструкция (в результате патологического процесса внутри бронхов) и утрата легкими эластических свойств имеют сходные проявления в изменениях механики легких (негомогенность механических свойств легких, увеличение бронхиального сопротивления, снижение ОФВ1 и скоростей потока воздуха при форсированном выдохе, преобладание сопротивления выдоха над сопротивлением вдоха, снижение ЖЕЛ, увеличение ВГО, ОЕЛ, ООЛ). Различия между ними выявляются при сопоставлении легочного эластического давления и VEmax. Если при внутрибронхиальной обструкции из-за увеличения бронхиального сопротивления более низкие, чем в норме, значения IIOC достигаются при увеличении эластической отдачи легких (при большом объеме), то при эмфиземе легких уменьшен диапазон изменений самого эластического давления, что выражается в уменьшении максимального потока.
При диффузном межальвеолярном и перибронхиальном разрастании соединительной ткани при различных воспалительных процессах наблюдается увеличение эластического сопротивления легких. Увеличение количества интерстициальной ткани вызывает уменьшение способности легких к растяжению, что выражается в уменьшении CL. Существенные изменения претерпевает ЖЕЛ, но дыхательные пути при этом не затрагиваются и их проходимость не ухудшается. При подобном варианте нарушений ЖЕЛ и ОФВ1 обнаруживают практически равноценное снижение, скоростные же показатели снижаются в гораздо меньшей степени, при этом ОФВ1/ЖЕЛ не изменено или даже увеличено. Степень изменения скоростей форсированного выдоха также меньше изменения ЖЕЛ. Воздушность легочной ткани уменьшается, что выражается в далеко зашедших случаях в уменьшении ОЕЛ и ЖЕЛ до 30-40% должной величины.э
Нарушения бронхиальной проходимости и ателектазы и ретенционные кисты
Игорь Евгеньевич Тюрин, профессор, доктор медицинских наук:
– Мы начинаем сейчас с макроскопических изменений в виде ателектазов, ретенционных кист. Можно начинать презентацию.
«Нарушения бронхиальной проходимости и ателектазы и ретенционные кисты».
Основные вопросы, которые сегодня будут в центре нашего внимания. Нормальная анатомия долей легких в рентгеновском и КТ-изображении, естественно, ателектазы обтурационные и другие виды ателектазов, которые могут возникать с точки зрения дифференциальной диагностики, особенности семиотики. А также в заключении немного о ретенционных кистах как об особой форме патологии бронхиального дерева, которая возникает в результате нарушения бронхиальной проходимости.
Я очень коротко напомню несколько общеизвестных правил (или истин), связанных с расположением долей легких. Мы не будем сегодня затрагивать сегментарное строение легких – это отдельная тема и, наверное, мы посвятим этому отдельную сессию. Но в самом общем виде доли легкого изображаются или проецируются на рентгеновских снимках примерно таким образом.
Вы хорошо помните, что в правом легком три доли: верхняя, средняя, нижняя. В левом легком две доли, которые разделены междолевой щелью: верхняя и нижняя доля. Здесь они показаны разными цветами.
Хорошо видно, что косая междолевая щель начинается от диафрагмы и продолжается в сторону позвоночника. Горизонтальная междолевая щель начинается от корня легкого и располагается почти горизонтально по направлению к грудной стенке, к передней части грудной стенки.
Вы также хорошо видите, что на обзорных рентгеновских снимках прямой и боковой проекции есть очевидное совершенно наслоение отдельных долей друг на друга. Особенно это видно в прямой проекции. Поэтому, конечно, когда речь идет о патологии долей и сегментов легких, рентгенологи (также как и лечащие врачи) все-таки чаще пользуются снимками в боковой проекции. Это позволяет точно установить топику изменений и оценить, какие именно изменения, где именно располагаются те или иные изменения.
Напомню, косая междолевая щель – от границы передней средней трети диафрагмы через корень легкого к позвоночнику. Обычно это четвертый, реже пятый, иногда третий грудной позвонок. В виде прямой линии или почти прямой линии.
Горизонтальная междолевая щель, которая в норме существует в правом (иногда, в качестве варианта развития, она наблюдается и в левом легком) – от корня легкого, от середины косой междолевой щели к передней поверхности грудной стенки чуть под наклоном к диафрагме.
Соответственно, горизонтальная междолевая щель справа разделяет верхнюю и среднюю долю. А косая междолевая щель разделяет верхнюю и среднюю долю справа от нижней, а в левом легком – верхнюю долю от нижней.
Если переходить от этой семиотики к компьютерно-томографическому изображению, условно мы видим междолевые щели (косые междолевые щели) в поперечном сечении.
Возьмем компьютерно-томографический срез, который проходит на уровне дуги аорты. Она красным цветом показана в центре этого схематического изображения. На таком схематическом изображении мы видим, что большую часть передних отделов грудной полости занимают верхние доли легких. Горизонтально практически располагаются косые междолевые щели. А также у задней поверхности грудной стенки можно наблюдать верхушки нижней доли – это обычно шестые сегменты.
Если спуститься вниз, на уровень основания сердца, на уровень нижних легочных вен, естественно, в средостении мы видим камеры сердца: правый, левый желудочек, правое, левое предсердие. Соответственно, средняя доля справа, язычковые сегменты слева и основной массив нижних долей. Они располагаются в задней части, соответственно, правого и левого гемоторакса.
Конечно, при компьютерной томографии мы получаем возможность более точно, более детально оценить расположение анатомических структур в грудной полости. Во многих случаях это, конечно, помогает в оценке состояния дыхательных путей.
Я напомню, что в силу строения бронхиального дерева, мы выделяем бронхи различного калибра. В целом, бронхи как воздухопроводящие пути и респираторные отделы легкого, которые заканчиваются мелкими бронхами (ацинусами и альвеолами) – здесь это схематически представлено. Соответственно, бронхи (20 с лишним генераций бронхов обычно насчитывается) – это воздухопроводящие пути.
Характерно, что нарушение бронхиальной проходимости на каждом уровне такого дихотомического деления бронхиального дерева сопровождается своеобразными изменениями в грудной полости и в легочной ткани. Они имеют достаточно закономерный вид, закономерные изменения при рентгеновском и томографическом исследовании.
Когда речь идет об обтурации (частичной или полной обтурации крупного бронха), в большинстве случаев возникает ателектаз. Частичный, полный – в зависимости от разных причин и разных факторов. Как правило, это патология доли или сегмента легкого, которая проявляется в виде уменьшения объема, повышения плотности, уменьшения воздушности легочной ткани.
Этот процесс может проходить несколько последовательных стадий в определенном порядке. Может возникать очень быстро – практически мгновенно. Но главным результатом, в большинстве случаев, действительно является ателектозирование части легкого.
Когда в процесс вовлекаются бронхи среднего калибра (от субсегментарных и далее до внутридольковых практически бронхов – все бронхи среднего калибра, имеющие хрящевой каркас), как правило, мы наблюдаем возникновение ретенционных кист. Ателектазы в этой ситуации возникают, конечно, но значительно реже. Это сегментарные, субсегментарные ателектазы – мы их наблюдаем гораздо реже, чем ателектазы долевые, ателектазы долей.
Если речь идет о патологии мелких бронхов дистальных отделов дыхательных путей (прежде всего, бронхиол), это нарушение бронхиальной проходимости. Сужение или обтурация этих мелких бронхов ведет к развитию бронхолитиазов, ведет к развитию воздушных ловушек, к респираторному коллапсу, который возникает при исследовании на выдох. А также, естественно, бронхоэктаза как проявления патологии мелких бронхов в результате заполнения их просвета патологическим содержимым и иногда просто расширения, заполнения их воздухом. Об этом сегодня будет подробно Ирина Александровна говорить.
Ателектаз, я напомню – это неполное растягивание или наоборот, неполное спадение легочной ткани, патологическое состояние легкого или какой-то его части, при котором легочные альвеолы не содержат воздуха или содержат его в уменьшенном количестве и представляются спавшимися. Так определяет это большинство медицинских энциклопедий, которые сегодня доступны.
Это означает, что ателектаз может быть полным или не полным. Легочная ткань, которая располагается в зоне формирования ателектаза, может быть частично воздушной – тогда мы говорим о частичном ателектазе. Либо быть полностью безвоздушной – тогда мы видим достаточно интенсивное затенение.
Врожденный ателектаз – состояние, когда легкое не расправляется в момент рождения. Это недышавшие легкие или их части у новорожденного. Это особое совершенно состояние, мы, конечно, сегодня не будем этого вопроса касаться.
В большинстве случаев это все-таки приобретенные ателектазы, которые наблюдаются у детей и взрослых. Это вторичное спадение альвеол, воздушных альвеол в дышавшем до того легком.
Виды. Разные классификации, разные группировки, разные системы выделения различных видов ателектазов. Но наиболее часто все-таки выделяют ателектазы обтурационные – возникающие в результате закупорки относительно крупного бронха.
Ателектазы компрессионные, которые возникают в результате сдавливания легочной ткани какими-то обычно внелегочными причинами. Скажем, высоко расположенной диафрагмой, жидкостью или воздухом в плевральной полости, крупные эмфизематозные буллы. Об этом мы говорили на прошлой лекции, и я показывал такие компрессионные ателектазы.
Наконец, часть авторов выделяет так называемые рефлекторные ателектазы. Они возникают в результате воздействия различного вида раздражителей на легочную ткань и вообще на органы дыхания. Это могут быть и болевые ощущения, и нарушение подвижности отдельных частей грудной стенки или диафрагмы. Это вдыхание различных раздражающих или повреждающих жидкостей, аспирация или вдыхание различных газов. Но рефлекторное спадение части легкого (как правило, это одна или несколько долек) – здесь выделяют ателектазы округлые (мы о них поговорим сегодня) и всем хорошо известные дисковидные ателектазы или дисковидные коллапсы.
Справедливости ради следует сказать, что многие физиологи, патоморфологи, терапевты различают ателектазы и коллапсы. Чаще всего подразумевают под этим ателектазы как состояние обтурации крупного бронха, в результате которого возникает частичный или полный ателектаз. А коллапс – обозначают этим термином состояние легочной ткани, спадение легочной ткани, при котором просвет соответствующего бронха остается свободным. Поэтому компрессионные ателектазы и рефлекторные ателектазы очень часто в литературе и в клинической практике обозначаются как коллапсы.
Наконец, по объему, по степени вовлечения легочной ткани в этот процесс – это долевые, сегментарные, субсегментарные, дисковидные ателектазы, которые можно наблюдать при рентгенологическом и анатомическом исследовании.
Ателектаз легкого. Если говорить о семиотике этого патологического состояния, оно очень часто описывается в учебниках по рентгенологии, рентгенодиагностике, пульмонологии. Это патологическое состояние, которое связано с безвоздушностью целого легкого.
Оно отличается равномерным затенением половины гемоторакса. Смещением средостения – прежде всего, трахеи, которая остается видимой на фоне тени средостения, безвоздушной легочной ткани. Отсутствие просветов бронхов и сужение межреберных промежутков. Все это дает общую картину ателектаза, в общем, достаточно понятную, характерную даже при обычном рентгеновском исследовании.
Как правило, рентгенологи в этих случаях говорят о необходимости дифференциальной диагностики такого рода патологических состояний с другими причинами, приводящими к уменьшению части легкого. Среди них самая распространенная, конечно – цирроз легкого, когда тень уплотненного участка становится не совсем однородной.
Но все-таки в большинстве случаев причиной является новообразование левого главного бронха или новообразование, которое вовлекает оба долевых бронха. Мы хорошо видим смещенную трахею, главные бронхи, тень позвоночника, которая видна на фоне правого легкого, увеличенного в объеме. Это, конечно, типичная картина ателектаза всего левого легкого.
То же самое в компьютерно-томографическом изображении. Хорошо видна ателектозированная светлая легочная ткань с участками вздутия внутри этой легочной ткани. Видна опухоль, окружающая легочную артерию, изображающаяся более темным цветом. А также, естественно, культя левого главного бронха. Она, собственно говоря, и является причиной формирования такого тотального ателектаза целого легкого.
Естественно, мы говорим всегда, что такие состояния нужно дифференцировать с другим патологическим состоянием, типичным и характерным – это плевральный выпад, который тоже может создавать такое тотальное затенение легочного поля. Классическим дифференциально-диагностическим признаком здесь, конечно, является смещение средостения.
При наличии жидкости в плевральной полости, как правило, средостение смещается в противоположную сторону. Это хорошо видно по расположению трахеи, иногда по расположению тени сердца, как в данном случае.
Это пример двух пациентов, которым сделали исследование в реанимации. Задние снимки двух реанимационных пациентов – хорошо видны различия между двумя этими патологическими состояниями.
Если говорить все-таки об ателектазах более часто встречающихся, ателектазах долей и сегментов, то рентгенографические их признаки тоже достаточно хорошо известны и описаны многократно. Это, конечно же, уплотнение или (если говорить языком рентгеновской скиалогии) затенение анатомической части легкого.
Анатомическая часть здесь очень важна. Во всех случаях мы видим четкий контур затенения, который граничит с воздухосодержащей легочной тканью. Этот контур, естественно, всегда образован междолевой плеврой – добавочной или основной, косой междолевой щелью.
Эта междолевая щель всегда хорошо видна на одном из снимков в прямой или боковой проекции. Конечно, эта междолевая щель смещена в сторону средостения вверх или вниз, что свидетельствует об уменьшении объема пораженной части легкого.
Также мы хорошо видим смещение соседних анатомических структур в сторону затенения: диафрагма, сужение межреберных промежутков, смещение тени средостения в сторону безвоздушного участка. Конечно, при обтерационных ателектазах чаще всего это отсутствие просветов бронхов или так называемый обрыв или культя бронха (рентгенологи так это называют) при томографическом исследовании.
При выполнении КТ- или МРТ-исследования опять-таки уплотнение анатомической части легкого, опять уменьшение объема пораженной части легкого. Но в этом случае мы, естественно, более точно видим структуру уплотненного или безвоздушного участка. Мы очень хорошо видим расширение просветов бронхов в зоне ателектаза в результате накопления в них бронхиального секрета или воздуха, в зависимости от типа патологических изменений.
Перед вами классическая картина ателектаза верхней доли правого легкого. Уплотненная безвоздушная верхняя доля сморщена, уменьшена в объеме, располагается рядом со средостением. На реформации во фронтальной проекции вы видите, что в просвете правого главного бронха находится патологическое образование, исходящее из верхнедолевого бронха. Это и приводит к формированию такого ателектаза всей верхней доли правого легкого.
В боковой проекции это находится в передней части грудной стенки. Вот то же самое в увеличенном виде.
Хорошо видна структура ателектозированной части легкого. Помимо самого патологического образования, которое обтурирует просвет бронха, мы видим на аксиальных срезах расширенные и заполненные бронхиальным секретом более мелкие субсегментарные бронхи. Это является типичным состоянием, которое мы определяем как обтурационный ателектаз или обтурационный пневмонит, характерный для такого рода пациентов.
Несколько слов о топике, о том, где и как располагаются ателектазы с несколькими клиническими примерами.
Я уже говорил, что ателектозированная легочная ткань уменьшается в объеме. Это приводит к смещению междолевых щелей в совершенно закономерном направлении – обычно к средостению. Здесь показано направление смещения добавочной междолевой щели при ателектозировании, ателектазе верхней доли правого легкого.
Еще один пример из этой же области. Патологическое образование в проекции верхнедолевого бронха, и уменьшенная в объеме и смещенная в сторону верхнего средостения верхняя доля правого легкого.
Средняя доля при исследовании в прямой проекции не получает такого четкого, ясного отображения. Это скорее исчезновение правого контура средостения, серединной тени в этой области. А в боковой проекции прекрасно видно треугольной, трапециевидной формы уплотнение. Оно располагается в проекции средней доли, ограничено двумя междолевыми щелями, поэтому имеет, как правило, четкий вогнутый контур.
Здесь видно нелокализованное уплотнение в проекции корня правого легкого и в боковой проекции ателектаз средней доли, что и подтверждается при томографическом исследовании.
Классическая картина ателектаза нижней доли правого легкого. Горизонтальная или под углом расположенная линия, которая начинается от корня легкого и идет в сторону диафрагмы в прямой проекции и исчезновение нормального контура диафрагмы. В боковой проекции эта безвоздушная часть легкого находится в проекции задней части реберно-диафрагмального синуса.
Стандартная картина: ателектаз нижней доли правого легкого. Типичный верхний контур ателектаза, который пересекает купол диафрагмы, и уплотнение, которое располагается на фоне тени позвоночника в задней части правого легкого над диафрагмой.
То же самое в томографическом изображении. Относительно небольшая опухоль, тем не менее, полностью перекрывающая просвет нижнедолевого бронха. Как следствие этого, уменьшение объема и полный ателектаз нижней доли правого легкого – это хорошо видно на верхнем правом снимке. Сама опухоль, расширенный просвет бронха нижней доли и безвоздушная легочная ткань в проекции задней части реберно-диафрагмального синуса.
Может быть, одна из наиболее сложных клинических ситуаций – это ателектаз верхней доли левого легкого. В прямой проекции мы можем увидеть лишь нелокализованное снижение воздушности легочной ткани в верхней части левого легочного поля. А в боковой проекции типичная картина уплотнения легочной ткани в ретростернальном пространстве в результате смещения доли вперед по направлению к средостению.
В этом случае стрелками на снимке в боковой проекции обозначена уменьшенная в объеме, частично безвоздушная верхняя доля. А на рентгенограмме в прямой проекции – нелокализованное уплотнение в области верхушки левого легкого.
Вы видите, насколько она отличается от верхних отделов правого легкого. А при линейной томографии патологическое образование, аденома бронха, который обтурирует просвет верхнедолевого бронха. Он, собственно, и приводит к таким патологическим изменениям.
Иногда, особенно в тех случаях, когда существует добавочная междолевая щель, слева возникают ателектазы верхних трех сегментов. Их картина очень напоминает происходящее в правом легком. Тогда мы видим относительно четкий контур спавшейся верхней доли. В компьютерно-томографическом изображении классическое изображение ателектазов верхних трех сегментов левого легкого.
Наконец, ателектаз нижней доли левого легкого. Доля уменьшается к позвоночнику, назад и по направлению к средостению. Отсюда, естественно, в боковой проекции она занимает проекцию задней части реберно-диафрагмального синуса. А в прямой проекции ателектозированная часть легкого находится позади сердца и, так или иначе, перекрывает контур сердца в зависимости от объема пораженной части легкого.
В этой ситуации мы хорошо видим контур сердца и снаружи от него контур междолевой щели. Она ограничивает ателектаз или спавшуюся полностью, безвоздушную нижнюю долю левого легкого.
Естественно, мы в этой ситуации не видим четкого контура левой половины диафрагмы, реберно-диафрагмального синуса. На компьютерной томограмме хорошо видна спавшаяся, безвоздушная полностью нижняя доля левого легкого.
В данном случае это возникает в результате опухоли, которая полностью обтурирует просвет нижнедолевого бронха и вызывает такой типичный ателектаз нижней доли левого легкого.
Что такое хроническая обструктивная болезнь легких (ХОБЛ)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Никитина И. Л., врача УЗИ со стажем в 26 лет.
Определение болезни. Причины заболевания
Данная болезнь коварна тем, что основные симптомы болезни, в частности, при табакокурении проявляются лишь через 20 лет после начала курения. Оно долгое время не даёт клинических проявлений и может протекать бессимптомно, однако, в отсутствии лечения незаметно прогрессирует обструкция дыхательных путей, которая становится необратимой и ведёт к ранней нетрудоспособности и сокращению продолжительности жизни в целом. Поэтому тема ХОБЛ представляется в наши дни особенно актуальной.
Важно знать, что ХОБЛ — это первично хроническое заболевание, при котором важна ранняя диагностика на начальных стадиях, так как болезнь имеет тенденцию к прогрессированию.
Если врач поставил диагноз «Хроническая обструктивная болезнь лёгких (ХОБЛ)», у пациента возникает ряд вопросов: что это значит, насколько это опасно, что изменить в образе жизни, какой прогноз течения болезни?
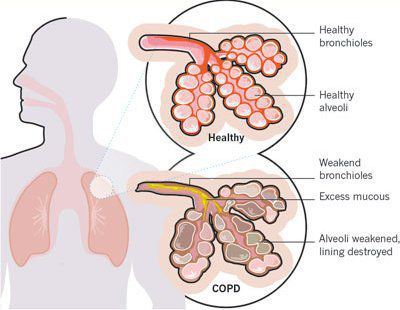
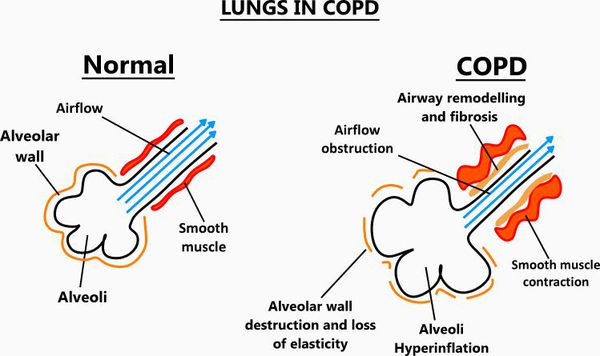
Итак, хроническая обструктивная болезнь лёгких или ХОБЛ – это хроническое воспалительное заболевание с поражением мелких бронхов (воздухоносных путей), которое приводит к нарушению дыхания за счёт сужения просвета бронхов. [1] С течением времени в лёгких развивается эмфизема. Так называется состояние, при котором снижается эластичность лёгких, то есть их способность сжиматься и расширяться в процессе дыхания. Лёгкие при этом находятся постоянно как будто в состоянии вдоха, в них всегда, даже во время выдоха, остается много воздуха, что нарушает нормальный газообмен и приводит к развитию дыхательной недостаточности.
Основными причинами заболевания ХОБЛ являются:
К другим причинам относятся:
Симптомы хронической обструктивной болезни легких
ХОБЛ — болезнь второй половины жизни, чаще развивается после 40 лет. Развитие болезни — постепенный длительный процесс, чаще незаметный для пациента.
Обратиться к врачу заставляют появившиеся одышка и кашель — самые распространённые симптомы заболевания (одышка почти постоянная; кашель частый и ежедневный, с выделениями мокроты по утрам). [2]
Типичный пациент с ХОБЛ — курящий человек 45-50 лет, жалующийся на частую одышку при физической нагрузке.
Кашель — один из самых ранних симптомов болезни. Он часто недооценивается пациентами. На начальных стадиях болезни кашель носит эпизодический характер, но позже становится ежедневным.
Мокрота также относительно ранний симптом заболевания. На первых стадиях она выделяется в небольших количествах, в основном по утрам. Характер слизистый. Гнойная обильная мокрота появляется во время обострения заболевания.
Одышка возникает на более поздних стадиях заболевания и отмечается вначале только при значительной и интенсивной физической нагрузке, усиливается при респираторных заболеваниях. В дальнейшем одышка модифицируется: ощущение недостатка кислорода во время обычных физических нагрузкок сменяется тяжёлой дыхательной недостаточностью и через время усиливается. Именно одышка становится частой причиной для того, чтобы обратиться к врачу.
Когда можно заподозрить наличие ХОБЛ?
Вот несколько вопросов алгоритма ранней диагностики ХОБЛ: [1]
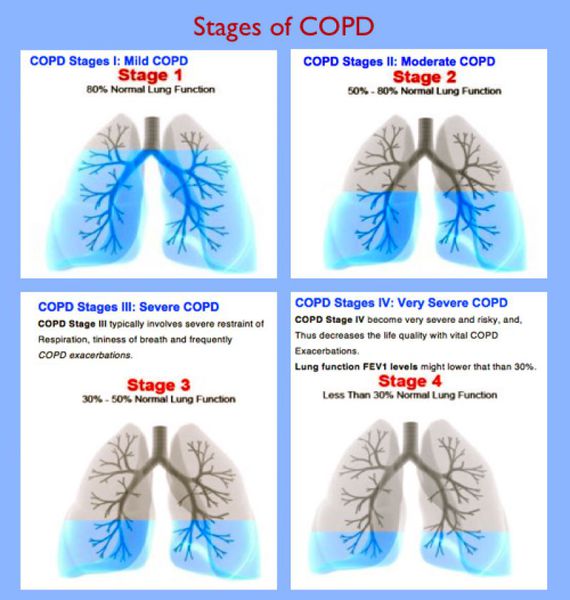
При положительно ответе более чем на 2 вопроса необходимо проведение спирометрии с бронходилятационным тестом. При показателе теста ОФВ1/ФЖЕЛ ≤ 70 определяется подозрение на ХОБЛ.
Патогенез хронической обструктивной болезни легких
При ХОБЛ страдают как дыхательные пути, так и ткань самого лёгкого — лёгочная паренхима.
Начинается заболевание в мелких дыхательных путях с закупорки их слизью, сопровождающейся воспалением с формированием перибронхиального фиброза (уплотнение соединительной ткани) и облитерации (зарастание полости).
При сформировавшейся патологии бронхитический компонент включает:
Эмфизематозный компонент приводит к разрушению конечных отделов дыхательных путей — альвеолярных стенок и поддерживающих структур с образованием значительно расширенных воздушных пространств. Отсутствие тканевого каркаса дыхательных путей приводит к их сужению вследствие тенденции к динамическому спадению во время выдоха, что становится причиной экспираторного коллапса бронхов. [4]
Ко всему прочему, разрушение альвеолярно-капиллярной мембраны влияет на газообменные процессы в лёгких, снижая их диффузную способность. В результате этого возникают уменьшение оксигенации (кислородное насыщения крови) и альвеолярной вентиляции. Происходит избыточная вентиляция недостаточно перфузируемых зон, приводящая к росту вентиляции мёртвого пространства и нарушению выведения углекислого газа СО2. Площадь альвеолярно-капиллярной поверхности уменьшена, но может быть достаточной для газообмена в состоянии покоя, когда эти аномалии могут не проявляться. Однако при физической нагрузке, когда потребность в кислороде возрастает, если дополнительных резервов газообменивающихся единиц нет, то возникает гипоксемия — недостаток содержания кислорода в крови.
Появившаяся гипоксемия при длительном существовании у пациентов с ХОБЛ включает ряд адаптивных реакций. Повреждение альвеолярно-капиллярных единиц вызывает подъём давления в лёгочной артерии. Поскольку правый желудочек сердца в таких условиях должен развивать большее давление для преодоления возросшего давления в лёгочной артерии, он гипертрофируется и расширяется (с развитием сердечной недостаточности правого желудочка). Кроме того, хроническая гипоксемия способна вызывать увеличение эритропоэза, который впоследствии увеличивает вязкость крови и усиливает правожелудочковую недостаточность.