Ретинопатия 1 степени у недоношенных детей что это
Ретинопатия недоношенных
Общие сведения
Причины ретинопатии недоношенных
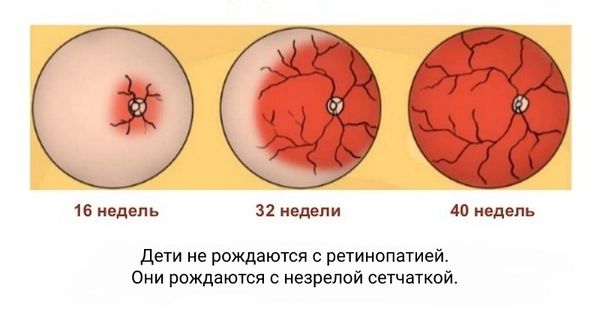
Нормальный васкулогенез (рост сосудов) сетчатки у плода начинается с 16 недели внутриутробного развития и завершается к 40 неделям гестации. Т. о., чем меньше гестационный возраст ребенка, тем больше в его сетчатке содержится аваскулярных зон. Наиболее подвержены возникновению ретинопатии недоношенных дети, рожденные от преждевременных родов ранее 34-ой недели гестации с массой тела менее 2000 г.
Дополнительными факторами риска, влияющими на возникновение ретинопатии недоношенных, служат гипоксия плода, внутриутробные инфекции, синдром дыхательных расстройств, внутричерепные родовые травмы, сепсис, анемия новорожденных и др. Одним из вероятных триггеров развития ретинопатии является воздействие на незрелую сетчатку недоношенного избыточной освещенности, тогда как в норме ангиогенез сетчатки протекает внутриутробно в отсутствии светового воздействия.
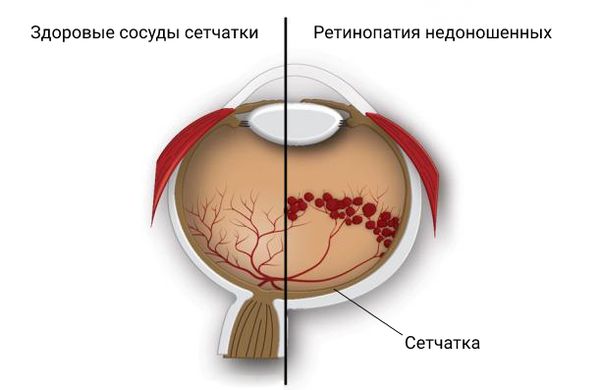
Патогенез ретинопатии недоношенных связан как с нарушением образования новых сосудов сетчатки, так и с изменением уже сформировавшихся сосудистых трактов. При ретинопатии недоношенных образование сосудов в аваскулярных зонах периферии сетчатки прекращается, а новообразованные сосуды начинают прорастать в стекловидное тело, что в дальнейшем приводит к кровоизлияниям, новообразованию глиальной ткани, натяжению и тракционной отслойке сетчатки.
Классификация ретинопатии недоношенных
Принятая в мировой практике классификация ретинопатии недоношенных выделяет в течении заболевания активную и рубцовую (регрессивную) фазы. Активная фаза ретинопатии недоношенных, в зависимости от локализации и выраженности сосудистых изменений, подразделяется на 5 стадий:
В 70-80% случаев I и II стадии ретинопатии недоношенных самопроизвольно регрессируют, оставляя минимальные остаточные изменения на глазном дне. III стадия является «пороговой» и служит основанием для проведения профилактической коагуляции сетчатки. IV и V стадии ретинопатии недоношенных расцениваются как терминальные из-за неблагоприятного прогноза в отношении зрительных функций.
В большинстве случаев при ретинопатии недоношенных наблюдается последовательное, постадийное развитие изменений, однако возможен молниеносный вариант («плюс»-болезнь), характеризующийся злокачественным, быстрым течением.
Продолжительность активной стадии ретинопатии недоношенных составляет 3-6 месяцев. Если в течение этого времени не произошло спонтанного регресса изменений, наступает фаза рубцевания с развитием остаточных явлений. В этой стадии у ребенка могут развиваться микрофтальм, близорукость, косоглазие и амблиопия, поздняя отслойка сетчатки, фиброз стекловидного тела, осложненная катаракта, вторичная глаукома, субатрофия глазного яблока.
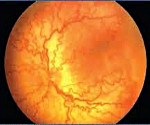
Объективные офтальмологические данные являются единственными проявлениями ретинопатии недоношенных, особенно в ее активной фазе, поэтому одновременно могут расцениваться как симптомы заболевания.
Диагностика ретинопатии недоношенных
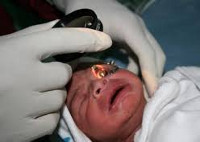
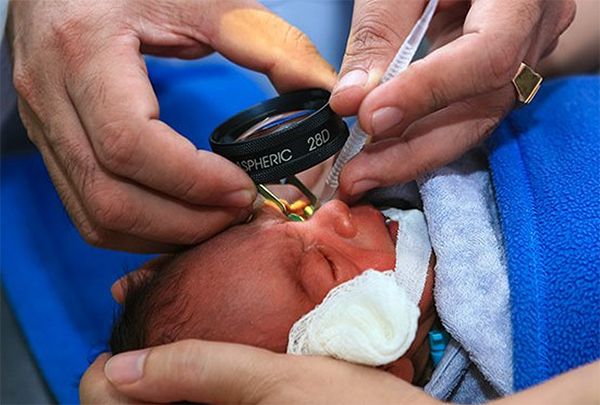
Для выявления ретинопатии обследованию детского офтальмолога подлежат все недоношенные через 3-4 недели после рождения. В более раннем возрасте признаки ретинопатии недоношенных еще не проявляются, однако при офтальмологическом осмотре может быть выявлена другая врожденная патология глаза: глаукома, катаракта, увеит, ретинобластома.
Дальнейшая тактика предполагает динамическое наблюдение недоношенного ребенка офтальмологом каждые 2 недели (при незавершенной васкуляризации сетчатки) либо еженедельно (при первых признаках ретинопатии), либо 1 раз в 2-3 дня (при «плюс»-болезни). Осмотры недоношенных детей проводятся в присутствии неонатолога и анестезиолога-реаниматолога.
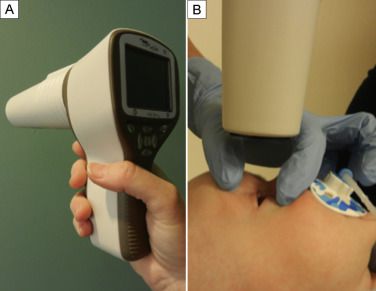
Основным методом выявления ретинопатии недоношенных служит непрямая офтальмоскопия, осуществляемая после предварительного расширения зрачка (мидриаза). С помощью УЗИ глаза дополнительно выявляются экстраретинальные признаки ретинопатии недоношенных в III-IV стадиях. С целью дифференциальной диагностики ретинопатии недоношенных и патологии ЗН (аномалий развития или атрофии зрительного нерва) выполняется исследование зрительных ВП, электроретинография ребенку. Для исключения ретинобластомы информативны УЗИ и диафаноскопия.
Для оценки степени отслойки сетчатки предлагается использовать оптическую когерентную томографию.
Лечение ретинопатии недоношенных
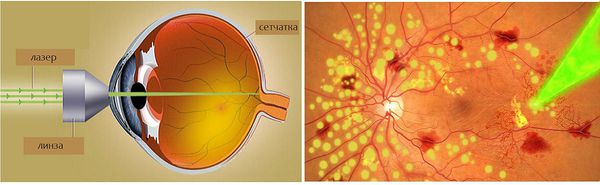
В I–II стадии ретинопатии недоношенных лечение не показано. В III стадии с целью предупреждения прогрессирования ретинопатии недоношенных до терминальных стадий проводится профилактическая лазеркоагуляция либо криокоагуляция аваскулярной зоны сетчатки (не позднее 72 часов от момента выявления экстраретинальной пролиферации).
Эффективность профилактического коагуляционного лечения при ретинопатии недоношенных составляет 60-98%. Среди местных осложнений хирургических процедур встречаются ожоги глаз, гифема, преретинальные мембраны, иридоциклиты, окклюзия центральной артерии сетчатки. Общесоматические осложнения могут включать апноэ, цианоз, брадикардию или тахикардию.
Оценка результативности коагуляционного лечения ретинопатии недоношенных проводится спустя 10-14 дней. При стабилизации или регрессе процесса лечение расценивается как эффективное; в случае продолжающейся эктраретинальной пролиферации возможно повторение крио- или лазеркоагуляции.
В регрессивном и послеоперационном периоде назначаются инстилляции лекарственных препаратов (дизинфицирующих, антиоксидантных, противовоспалительных), физиотерапевтическое воздействие (электрофорез, магнитостимуляция, электроокулостимуляция).
В случае дальнейшего прогрессирования ретинопатии недоношенных до IV-V стадий возникает необходимость проведения витрэктомии (ленсвитрэктомии) или циркулярного пломбирования склеры (экстрасклерального пломбирования).
Прогноз и профилактика ретинопатии недоношенных
У большинства детей ретинопатия недоношенных не прогрессирует дальше I-II стадии, изменения сетчатки подвергаются обратному развитию; при этом сохраняется достаточно высокая острота зрения. Тем не менее, у половины из них к 6-10 годам выявляются аномалии рефракции (близорукость, дальнозоркость, астигматизм), глазодвигательные нарушения (косоглазие, нистагм). При прогрессировании ретинопатии недоношенных до IV-V стадии или молниеносной форме заболевания прогноз на сохранение зрительной функции неблагоприятный.
Профилактика ретинопатии недоношенных – это, прежде всего, профилактика преждевременных родов; проведение терапии, направленной на пролонгирование беременности; правильное выхаживание недоношенных, их динамическое наблюдение детским офтальмологом. Дети, перенесшие ретинопатию недоношенных, в старшем возрасте должны проходить регулярное офтальмологическое обследование, включающее визометрию, рефрактометрию, электрофизиологические исследования, компьютерную периметрию и др.
Ретинопатия недоношенных
Согласно печальной статистике, практически у каждого третьего недоношенного младенца обнаруживается офтальмологическая патология — ретинопатия недоношенных, причем ее удельный вес у детей с массой тела при рождении менее 750г составляет 81-95%.
Ретинопатия недоношенных (РН) — это аномалия глаз, выявляемая у родившихся раньше срока младенцев, обусловленная нарушением формирования сосудов светочувствительной оболочки глаза (сетчатки). В некоторых случаях подобная проблема способна стать причиной абсолютной слепоты.
Детские офтальмологи «Клиники доктора Шиловой» специализируются на точной диагностике и эффективном лечении ретинопатии в Москве: мы располагаем всем необходимым оборудованием и квалифицированными специалистами для сохранения зрения вашего ребенка.
Причины
В середине прошлого века, специалистами была выявлена связь между высоким содержанием кислорода в младенческих кювезах (медицинских инкубаторах для новорожденных) и изменением роста сосудов их глаз. Это связано с тем, что высокий уровень кислорода в крови новорожденного ребенка или его сильные колебания приводят к дисбалансу гормонов, контролирующих рост сосудов сетчатки, вызывая их патологическое разрастание. Поэтому главной причиной ретинопатии недоношенных было принято считать высокий уровень кислорода, подаваемого в кювезы для недоношенных младенцев. Ограничение поступления кислорода после установления данного факта снизило частоту возникновения РН. Однако, это стало причиной роста летальных исходов из-за респираторного младенческого дистресс-синдрома, а также увеличения у выживших детей частоты определенных тяжелых последствий кислородного голодания. В настоящее время выработаны оптимальные протоколы выхаживания таких новорожденных, позволяющие значительно снизить риск развития осложнений, в том числе и ретинопатии недоношенных. Но для этого требуется современное оборудование и высокая квалификация неонатологов.
Сегодня ретинопатию недоношенных принято относить к разряду полиэтиологических заболеваний, на возникновение которых влияют многие причины. В группу риска по данному заболеванию относят недоношенных младенцев, чья масса тела к моменту рождения не достигла 2000 грамм, а срок гестации был менее 34 недель. К тому же риск РН серьезно возрастает, если такому ребенку более трех дней проводится искусственная вентиляция легких и дольше 1 месяца — кислородотерапия.
Дополнительными факторами, вызывающими патологию, способны стать:
Как проявляется ретинопатия недоношенных
Основная причина РН – незавершенный процесс формирования сосудистой сети (васкуляризация) сетчатки глаза младенца в естественных условиях (т.е. внутриутробно). Известно, что начало васкуляризации сетчатки плода приходится на 16 неделю гестации. Формирование сосудов, при этом, начинается от центра диска зрительного нерва в направлении периферии. Этот процесс, обычно, завершается к моменту рождения ребенка на стадии доношенности (40 нед гестации).
Таким образом, чем ребенок рождается раньше, тем меньшая площадь его сетчатки покрыта сосудами, а площадь сетчатки без сосудов (аваскулярная) — большая. У рожденных 7-месячными младенцев наблюдается недоразвитие сосудов сетчатки концентрического типа: в ее центральном отделе уже налажено кровоснабжение, а периферия страдает от гипоксии и недостатка питательных веществ по причине отсутствия сосудов. После рождения на процесс формирования сосудов недоношенных детей также воздействуют определенные патологические факторы: агрессивная внешняя среда, кислород, свет, которые при неблагоприятном стечении обстоятельств способны запустить механизм развития ретинопатии.
Главное проявление данной патологии – прекращение процесса нормального формирования сосудов глазного дна, с прорастанием их в стекловидное тело. Следующим этапом становится образование в стекловидном теле соединительной ткани, что является причиной натяжения сетчатки и может вызвать ее отслойку.
Как правило, РН начинается на 4 неделе жизни младенца, а его пик приходится на 8 неделю, что соответствует времени доношенности. Обычно заболевание выявляется на обоих глазах одновременно, хотя один глаз может иметь большую степень поражения.
Ретинопатию недоношенных принято подразделять (классифицировать) в соответствии:
Кроме того, в течении патологического процесса выделяют фазы активности: острую и регрессивную (рубцовую).
В большинстве случаев РН подвержена самопроизвольному регрессу, причем остаточные изменения на глазном дне могут отсутствовать у 55-60% детей. Однако такая патология нередко протекает и более тяжело, с прогрессированием вплоть до тотальной отслойки сетчатки.
Классически тип течения РН отмечается в 75% случаев, при этом заболевание последовательно проходит все 5 стадий. Кроме того, существуют злокачественные формы ретинопатии – заднеагрессивная форма и «плюс»-болезнь, характеризующиеся молниеносным течением без выраженной стадийности.
Для любой формы ретинопатии недоношенных характерно возникновение разного рода осложнений, очень часто она сочетается с:
Причем отслойка нередко возникает в подростковом возрасте из-за происходящего при интенсивном росте глаза растяжения остаточной рубцовой ткани.
Диагностика РН

Для исследования глазного дна детей применяют метод непрямой бинокулярной офтальмоскопии. Для осмотра выполняется капельное расширение зрачка, иногда, применяются векорасширители. Как правило, первое обследование назначается под аппаратным контролем в отделении интенсивной терапии.
С целью диагностики, а также для осуществления контроля над эффективностью хирургического лечения, назначают УЗИ глаз. Дифференциальная диагностика ретинопатии осуществляется с другими офтальмологическими заболеваниями, способными вызывать нарушения зрения у недоношенных младенцев. К ним относят: частичную атрофию зрительного нерва, аномалии развития глазного яблока и др. В качестве метода функционального исследования применяют регистрацию зрительных вызванных потенциалов (ЗВП) и электроретинографию (ЭРГ).
При регрессе ретинопатии недоношенных, офтальмологические обследования детей проводятся раз в полгода до периода совершеннолетия (18 лет). Цель таких осмотров — исключение возможных осложнений, которые сопутствуют ретинопатии (в том числе — подростковой отслойки сетчатки).
Лечение ретинопатии недоношенных
На третьей пороговой стадии РН в качестве лечения применяют лазеркоагуляцию (реже – криокоагуляцию) аваскулярной зоны сетчатки.
В более развитых стадиях заболевания назначается хирургическое вмешательство — циркляж склеры и/или витрэктомия.
Большинство специалистов сегодня, в том числе и наши детские офтальмологи, склонны проводить малышам наименее травматичную операцию лазеркоагуляции аваскулярной зоны сетчатки. Процедура транспупиллярной (череззрачковой) лазеркоагуляции более эффективна, имеет меньше негативных последствий, проходит под более точным контролем хирургического вмешательства, чем криокоагуляция. Существуют и иные веские преимущества лазерной коагуляции:
Когда эффект от проведения лазерной или крио процедуры отсутствует, отслойка сетчатки прогрессирует и процесс переходит в 4 — 5 стадии, обязательно выполнение хирургической операции. Если отслойка сетчатки неполная, всегда остается шанс сохранить зрение. При полной отслойки сетчатки прогноз по зрению неблагоприятный.
Обращайтесь к врачам-офтальмологам «Клиники доктора Шиловой» уже сегодня! Используйте наши 100% немецкие технологии и опыт специалистов по ретинопатии недоношенных для сохранения зрения своего ребенка.
Что такое ретинопатия недоношенных? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александровой Светланы Евгеньевны, детского офтальмолога со стажем в 15 лет.
Определение болезни. Причины заболевания
Факторы риска
Основными факторами риска развития ретинопатии недоношенных являются:
Симптомы ретинопатии недоношенных
Патогенез ретинопатии недоношенных
На механизм развития заболевания влияют множество различных факторов, нарушающих процесс нормального созревания (васкулязации) сетчатки. Это приводит к патологическим изменениям сосудов и развитию ретинопатии недоношенных.
Сетчатка формируется от центра к периферии внутриутробно, в бескислородной среде. При обычном течении беременности развитие сосудов сетчатки заканчивается к моменту рождения ребёнка или на 40-й неделе беременности. У всех детей, рождённых раньше срока, на глазном дне остаются бессосудистые (аваскулярные) зоны. Чем обширнее эта зона, тем выше риск развития тяжёлых форм ретинопатии недоношенных.
Классификация и стадии развития ретинопатии недоношенных
Выделяют две фазы заболевания: активную и рубцовую. Рубцовая фаза характеризуется относительно стабильным состоянием, и единой классификации для неё нет. Она проявляется в виде эктопии (смещения эпителиального покрова) макулярной области, деформации сосудистого пучка, так называемый «след кометы», а также клеточной дистрофии и натяжения (тракции) на периферии сетчатки. Рубцовая фаза наступает примерно в 30 % случаев активной фазы болезни.
Классификация активной фазы ретинопатии недоношенных основывается на четырёх основных параметрах:
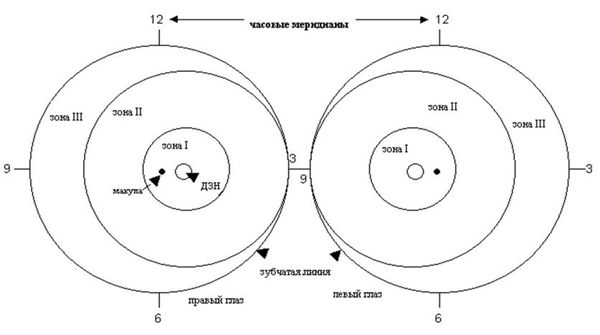
Локализацию патологического процесса определяют по расположению границы между сосудистой и бессосудистой зонами сетчатки. Всего выделяют три зоны:
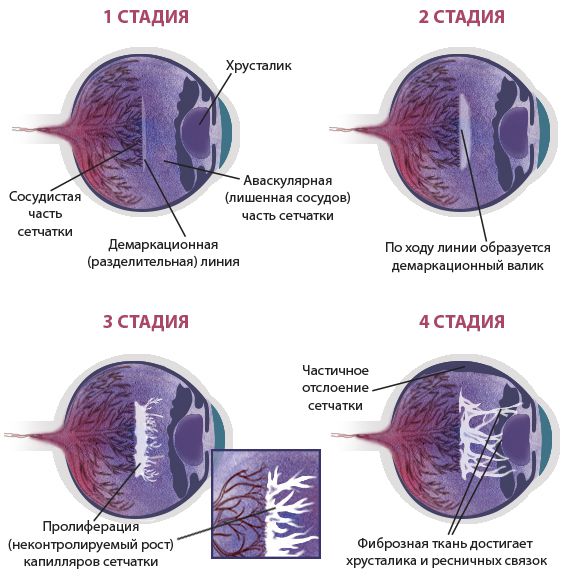
Стадии развития ретинопатии недоношенных
В зависимости от степени тяжести выделяют пять стадий сосудистых нарушений:
Агрессивная ретинопатия недоношенных
Отдельно выделяют тяжёлую форму активной ретинопатии недоношенных — заднюю агрессивную ретинопатию недоношенных (ЗАРН). Она характеризуется ранним началом, стремительным прогрессированием и отсутствием стадийности. При этом патологический процесс протекает в первой зоне.
Осложнения ретинопатии недоношенных
Активная стадия ретинопатии недоношенных в большинстве случаев завершается резким самостоятельным регрессом с минимальными остаточными изменениями на глазном дне, например формированием новых кровеносных сосудов в третьей зоне.
В рубцовой фазе к серьёзным осложнениям могут привести периферические дистрофии (дегенерации) и тракции, которые провоцируют отслойку сетчатки.
Отдалённые последствия регрессирующей ретинопатии включают в себя анизометропию (разницу в оптической силе между правым и левым глазом), миопию (близорукость), косоглазие и амблиопию.
Диагностика ретинопатии недоношенных
Диагностику ретинопатии проводит врач-офтальмолог в условиях реанимации или в отделении выхаживания недоношенных детей строго по клиническими рекомендациями Минздрава России. Врач также осматривает недоношенных детей в течение года, чтобы предотвратить развитие осложнений и хронических патологий.
Сроки первого осмотра недоношенных детей из группы риска (начало скрининга ретинопатии)
Дальнейшая тактика и периодичность осмотров определяется на основании каждого последующего осмотра:
Лечение ретинопатии недоношенных
Медикаментозное лечение
Для приостановки прогрессирования ретинопатии недоношенных перспективным способом считается местное применение ингибиторов ангиогенеза, например Афлиберцепт, Ранибизумаб и Бевацизумаб. При этом сродство Афлиберцепта с фактором роста эндотелия сосудов (VEGF) существенно выше по сравнению с другими препаратами, поэтому для лечения ретинопатии у детей его используют чаще.
Использование ингибиторов ангиогенеза в виде инъекции внутрь глаза показало свою эффективность при развитии задней агрессивной ретинопатии в первой зоне глазного дна. После однократного введения препарат на протяжении 28 дней блокирует выработку VEGF, что замедляет процесс созревания сосудов сетчатки. Когда действие препарата заканчивается, этот процесс происходит уже в более благоприятных условиях, так как ребёнок становится более зрелым. Повторное введение препарата возможно, но не ранее чем через 28 дней после первой инъекции. Необходимость второго укола определяет лечащий врач индивидуально.
Показаниями для применения препарата являются:
Хирургическое лечение
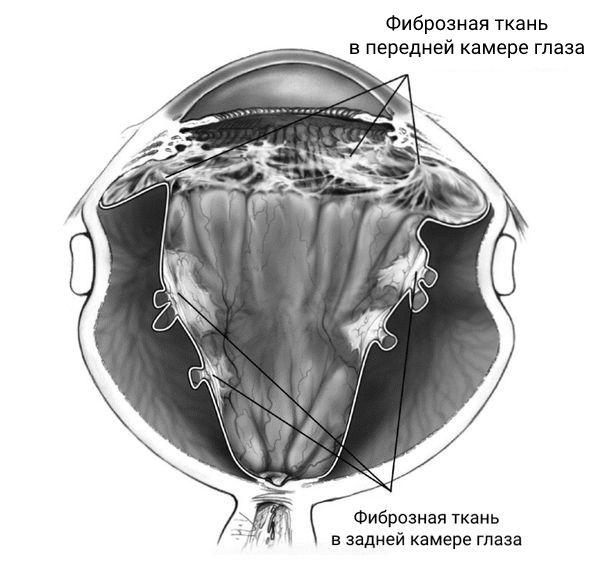
Единственным патогенетически обоснованным методом лечения ретинопатии недоношенных, осложнённой отслойкой сетчатки, является витреошвартэктомия — удаление части стекловидного тела и образовавшихся тяжей. Если заболевание прогрессирует и помимо отслойки сетчатки появляется плотная фиброзная ткань в передней камере глаза, кроме витреошвартэктомии может потребоваться удаление хрусталика.
После операции врач проводит антибактериальную противовоспалительную терапию для профилактики развития инфекционных осложнений. Дополнительная реабилитация не требуется.
Прогноз. Профилактика
Наиболее благоприятный прогноз при самостоятельном регрессе активной фазы болезни. Благодаря совершенствованию методов реанимационной помощи и интенсивной терапии, их своевременности и адекватности, он происходит примерно в 70–75 % случаев.
Для злокачественных форм ретинопатии (ЗАРН, «плюс-болезнь») прогноз менее благоприятный. Если доброкачественные формы прогрессируют постепенно от стадии к стадии, то злокачественные развиваются стремительно. В этом случае более перспективным методом лечения является анти-VEGF терапия. Она менее травматична и помогает сосудам развиваться самостоятельно. При формировании рубцовой стадии необходим тщательный осмотр, чтобы исключить риск появления тракции (натяжения). Для профилактики близорукости, дальнозоркости и амблиопии важно, чтобы доктор своевременно назначил очковую или контактную коррекцию.
При формировании отслойки сетчатки, IV и V стадиях активной ретинопатии недоношенных прогноз неблагопрятный. Хирургическое вмешательство помогает частично сохранить зрение, но иногда удаётся спасти только сами глаза без возможности видеть.
Профилактика ретинопатии недоношенных
Важным условием выхаживания недоношенных новорождённых является оксигенотерапия, однако нужно тщательно следить за дозировкой кислорода. Слишком высокая концентрация и продолжительность применения кислорода напрямую влияют на степень негативного воздействия на сетчатку. В целях защиты организм резко сужает сосуды. Из-за этого повышается артериальное давление, снижается мозговой кровоток, могут развиться злокачественные формы ретинопатии и бронхолёгочная дисплазия. Предельно «безопасное» время при вдыхании стопроцентного кислорода составляет 2–3 часа, 80 % — 4–5 часов, 60 % — 8–12 часов, 40 % — более суток.