Рестриктивные нарушения вентиляционной функции легких что это такое
Обструктивный и рестриктивный типы нарушений легочной функций
Обструктивный и рестриктивный типы нарушений легочной функций ассоциируются с увеличенным риском проблем, связанных с психическим здоровьем, согласно данным, опубликованным в февральском выпуске «American Journal of Epidemiology».
Доктор Рени Д. Гудвин (Renee D. Goodwin), из Колумбийского Университета, Нью-Йорк, и коллеги проанализировали результаты обследования взрослых американцев в возрасте от 25 до 74 лет, зарегистрированных в First National Health and Nutrition Examination Survey (с 1971 по 1975 годы).
Для оценки легочной функции использовалась спирометрия. Предварительные диагнозы рестриктивного и обструктивного типов заболеваний воздушных путей были поставлены по FEV1/FVC и FVCs. Психический статус был оценен с помощью «General Well-Being scale».
Нарушение функций легких было отмечено у 13,85 % субъектов. По сравнению с индивидуумами с нормальной легочной функцией, пациенты с обструктивным и рестриктивным типами нарушения легочной функции имели значительно более высокую вероятность проблем с психическим здоровьем.
Обструктивный тип ассоциировался с более плохим общим состоянием после учета демографических различий. Существенные ассоциации наблюдались между рестриктивным типом легочной дисфункции и снижением общего состояния, здоровья, жизнеспособности, самообладания, и с более высоким количеством баллов по шкале депрессии.
Механизм, лежащий в основе ассоциации между легочной функцией и проблемами психического плана неясен, отмечает команда доктора Гудвина. Ученые предполагают, что нарушение легочной функции может вести к уменьшению ощущения здоровья в результате физических ограничений, связанных с болезнью. Даже пациенты, не имеющие функциональных ограничений, могут испытать субъективный душевный дискомфорт в отношении своего физического здоровья, и это может вести к усилению депрессии и беспокойства.
NAME] => URL исходной статьи [
Ссылка на публикацию: Солвей Фарма
Код вставки на сайт
Обструктивный и рестриктивный типы нарушений легочной функций
Обструктивный и рестриктивный типы нарушений легочной функций ассоциируются с увеличенным риском проблем, связанных с психическим здоровьем, согласно данным, опубликованным в февральском выпуске «American Journal of Epidemiology».
Доктор Рени Д. Гудвин (Renee D. Goodwin), из Колумбийского Университета, Нью-Йорк, и коллеги проанализировали результаты обследования взрослых американцев в возрасте от 25 до 74 лет, зарегистрированных в First National Health and Nutrition Examination Survey (с 1971 по 1975 годы).
Для оценки легочной функции использовалась спирометрия. Предварительные диагнозы рестриктивного и обструктивного типов заболеваний воздушных путей были поставлены по FEV1/FVC и FVCs. Психический статус был оценен с помощью «General Well-Being scale».
Нарушение функций легких было отмечено у 13,85 % субъектов. По сравнению с индивидуумами с нормальной легочной функцией, пациенты с обструктивным и рестриктивным типами нарушения легочной функции имели значительно более высокую вероятность проблем с психическим здоровьем.
Обструктивный тип ассоциировался с более плохим общим состоянием после учета демографических различий. Существенные ассоциации наблюдались между рестриктивным типом легочной дисфункции и снижением общего состояния, здоровья, жизнеспособности, самообладания, и с более высоким количеством баллов по шкале депрессии.
Механизм, лежащий в основе ассоциации между легочной функцией и проблемами психического плана неясен, отмечает команда доктора Гудвина. Ученые предполагают, что нарушение легочной функции может вести к уменьшению ощущения здоровья в результате физических ограничений, связанных с болезнью. Даже пациенты, не имеющие функциональных ограничений, могут испытать субъективный душевный дискомфорт в отношении своего физического здоровья, и это может вести к усилению депрессии и беспокойства.
Случай эффективного лечения хронической дыхательной недостаточности у пациентки с кифосколиозом
Патология грудной стенки – одна из хорошо известных причин, ведущих к формированию хронической дыхательной недостаточности. Типичным примером такого варианта нарушений легочной вентиляции является кифосколиоз. Это заболевание позвоночника, характеризующееся увеличением его кривизны в сагиттальном и фронтальном направлении в сочетании с частичным поворотом вокруг собственной оси [1]. Частота тяжелых, клинически значимых форм кифосколиоза составляет 1 на 10000 человек [2]. Выделяют врожденную, вторичную – ассоциированную с нейромышечной патологией и идиопатическую формы заболевания. Последняя встречается наиболее часто, развивается преимущественно у женщин и обычно дебютирует в детском или подростковом возрасте [3].
Тяжесть течения заболевания зависит от его этиологии и степени искривления позвоночника. Наиболее благоприятный прогноз имеют пациенты с идиопатическим кифосколиозом и умеренным искривлением позвоночника [3]. Для врожденной формы кифосколиоза характерно быстрое прогрессирование, резкая деформация грудной клетки и раннее возникновение дыхательной недостаточности [4]. При вторичном кифосколиозе проявление симптоматики зависит от тяжести нейромышечной патологии и возраста больных [5].
Выраженная деформация грудной клетки часто приводит к тяжелым рестриктивным нарушениям легочной вентиляции и хроническим нарушениям газообмена [1]. До недавнего времени такое осложнение кифосколиоза как дыхательная недостаточность свидетельствовало о неблагоприятном прогнозе заболевания. Однако в настоящее время существует возможность эффективно лечить таких больных, что подтверждается нашим практическим опытом.
Приводим клиническое наблюдение:
Из анамнеза заболевания известно, что у пациентки врожденный сколиоз 3 степени в связи с чем она является инвалидом 2 группы. Из-за своего недуга с детства была ограничена в физической активности. Тем не менее, получила высшее образование и работает преподавателем. Кроме того, с юных лет страдает поллинозом, что проявляется аллергическим ринитом в весенний и летний период. Никогда не курила. В последние годы периодически отмечала одышку и сердцебиение при умеренных физических нагрузках, но к врачам по этому поводу не обращалась.
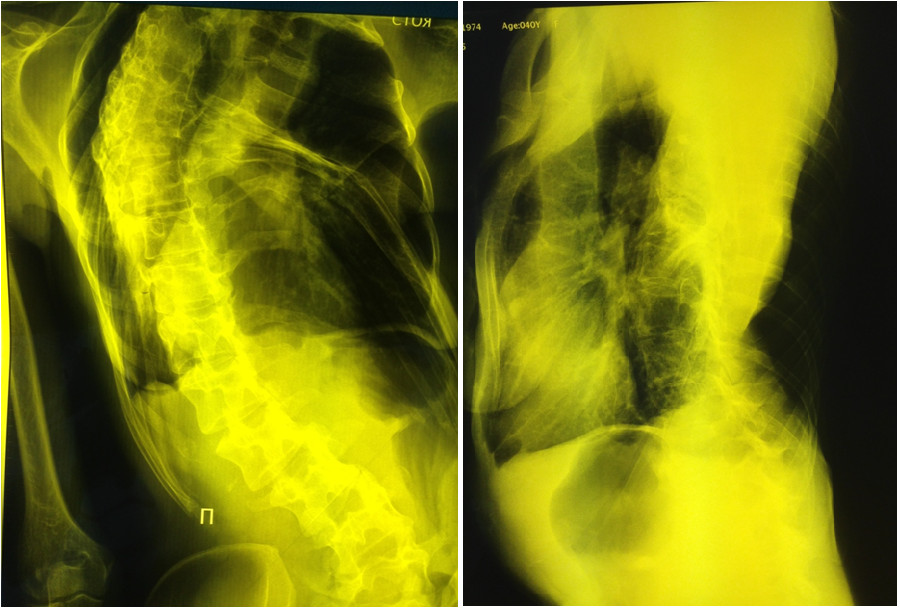
Настоящее ухудшение состояния началось с середины декабря 2014 г., когда пациентка отметила субфебрильное повышение температуры, малопродуктивный кашель и усиление одышки, которая быстро прогрессировала и стала значительно ограничивать ее в повседневной жизни. В связи с этим обратилась к пульмонологу в одну из больниц г. Москвы, где была выполнена рентгенография органов грудной клетки. Выявленное затемнение правой половины грудной клетки (Рис. 1.) в сочетании с клинической картиной навело врача на мысль о возможной тотальной пневмонии правого легкого.
Рисунок 1. Рентгенография органов грудной клетки пациентки Ш., декабрь 2014 г. (комментарии в тексте).
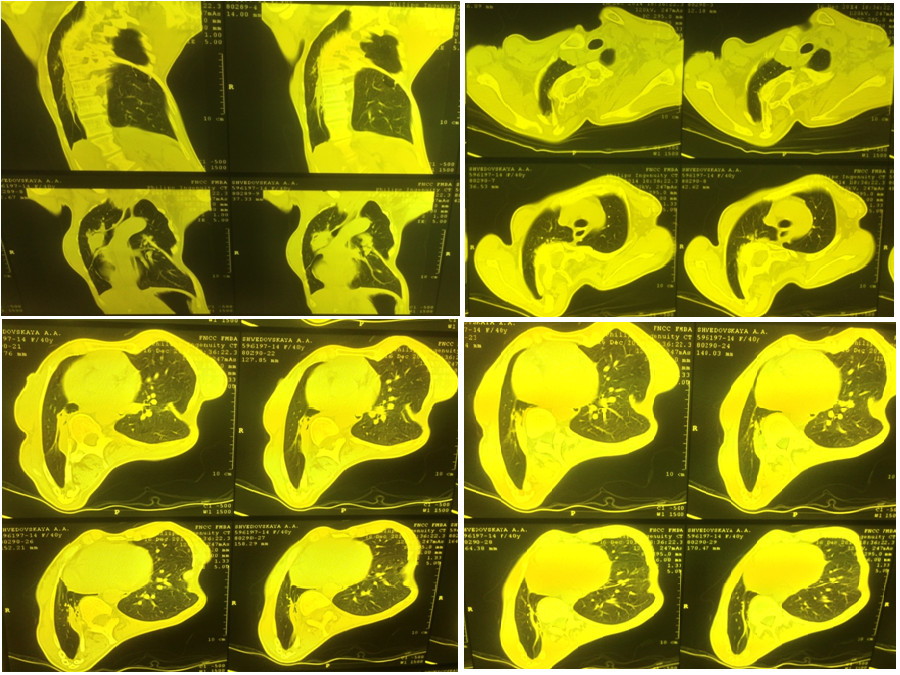
Для уточнения диагноза была проведена компьютерная томография органов грудной клетки (Рис. 2.) при которой установлено, что на фоне выраженной деформации грудной клетки за счет кифосколиоза нижняя и частично средняя доля правого легкого компримированы, легочная ткань в этих отделах уплотнена, безвоздушна. На фоне уплотненной ткани прослеживаются деформированные, сближенные и суженные бронхи. Очаговых, инфильтративных и полостных изменений в легочной ткани не выявлено. Органы средостения смещены вправо. Корни легких не расширены, структурны. Просвет трахеи свободен, не деформирован. Внутригрудные лимфоузлы не увеличены. Сердце не увеличено. Крупные сосуды не расширены. Свободного воздуха, жидкости в плевральных полостях нет.
Рисунок 2. Компьютерная томография органов грудной клетки пациентки Ш., декабрь 2014 г. (описание в тексте).
Одновременно проводилось рутинное обследование – клинический и биохимический анализы крови, наличие антител к атипичным возбудителям, С-реактивный белок. Несмотря на то, что инфильтративных изменений и патологических воспалительных сдвигов выявлено не было, пациентке последовательно проведено 3 курса антибактериальной терапии (ципрофлоксацином, амоксиклавом и линкомицином), также назначались различные муколитики. При этом состояние больной продолжало ухудшаться, прогрессировали одышка и сердцебиение, которые теперь возникали уже в покое, возросли слабость и утомляемость, снизился аппетит и пациентка в течение нескольких недель потеряла в весе 3 кг, нарушился сон.
В связи с отсутствием эффекта от антибактериальной терапии, прогрессирующей одышкой и наличием поллиноза было высказано предположение о дебюте бронхиальной астмы и начата комбинированная терапия ингаляционным кортикостероидом и бета-2-агонистом длительного действия (беклометазоном и формотеролом). Однако положительного эффекта вновь не было отмечено. В результате в середине января 2015 г. пациентка обратилась в УКБ №1 и была госпитализирована.
При осмотре на момент поступления состояние средней тяжести. Умеренный цианоз губ. Одышка при разговоре. Частота дыхания 22-24 в минуту. Измеренная с помощью пульсоксиметра сатурация кислорода в покое – 87-89%, при ходьбе по палате быстро снижается до 78%. Пациентка пониженного питания, индекс массы тела – 17 кг/м2. Обращает на себя внимание выраженная деформация грудной клетки за счет кифосколиоза. Перкуторный звук над левыми отделами легочный с коробочным оттенком, справа – притупление перкуторного звука. Аускультативно над легкими справа дыхание практически не выслушивается, слева – с жестким оттенком, хрипов нет. Границы относительной сердечной тупости смещены вправо. Тоны сердца звучные, ритм правильный с частотой 90 в минуту, патологические сердечные шумы не выслушиваются. Артериальное давление 130/80 мм рт. ст. Живот при пальпации мягкий, безболезненный во всех отделах. Печень не увеличена. Селезенка не пальпируется Симптом поколачивания по поясничной области отрицательный. Дизурических явлений нет. Щитовидная железа не увеличена. Патологической неврологической симптоматики нет.
При обследовании в общем анализе крови гемоглобин 126 г/л, эритроциты 4,4 млн, цветовой показатель 0.84, тромбоциты 282 тыс., лейкоциты 6,29 тыс., лейкоцитарная формула без особенностей, СОЭ 4 мм/ч. В биохимическом анализе крови также без патологических отклонений.
При исследовании КЩС и газового состава артериальной крови выявлены выраженная гипоксемия и компенсированный дыхательный ацидоз: рН-7,39, рО2 – 46,6 мм рт. ст.,
рСО2 – 53 мм рт. ст., SрO2 – 77,9%.
Мокрота слизистая, лейкоциты 7-12 в поле зрения, эритроциты 1-2 в поле зрения, эозинофилы единичные в поле зрения, эпителий плоский значительное количество, циллиндрический – умеренное количество, макрофагов немного, спирали Куршмана и кристаллы Шарко-Лейдена не найдены. Атипичных клеток и микобактерий туберкулеза нет.
ЭКГ: ритм синусовый, правильный с ЧСС 90 в минуту. Отклонение ЭОС вправо. Признаки перегрузки правого предсердия. Неполная блокада правой ножки пучка Гисса.
При исследовании функции внешнего дыхания выявлены выраженные вентиляционные нарушения по смешанному типу с преобладанием рестрикции. При анализе кривой поток-объем отмечается значительное снижение скоростных показателей на всех уровнях бронхов. ЖЕЛ 0,63 л (18%), ОФВ1 0,58 л (20%), ФЖЕЛ/ОФВ1 91 %. Проба на обратимость бронхиальной обструкции (беродуал) отрицательная.
Эхо-Кардиография: Полость левого желудочка и толщина его стенок в пределах нормы. Диастолическая функция не нарушена. Глобальная сократительная функция левого желудочка в норме. Нарушений его локальной сократимости также нет. Фракция выброса 76%. Полость правого желудочка, толщина стенок в норме, характер движения стенок не изменен. Межжелудочковая перегородка без особенностей. Клапанный аппарат интактен за исключением гемодинамически незначимого пролапса одной из створок митрального клапана. Клапан легочной артерии не лоцируется.
Таким образом, проведенное обследование выявило выраженные вентиляционные нарушения преимущественно по рестриктивному типу и признаки дыхательной недостаточности по смешанному типу (гипоксемия и гиперкапния), что обусловлено значительными скелетными нарушениями грудной клетки и гиповентиляцией. Кашель с отхождением небольшого количества мокроты, по всей видимости, является следствием перенесенного пациенткой в декабре 2014 г. острого вирусного трахеобронхита, который из-за выраженных нарушений легочной вентиляции принял затяжное течение. Изменения на ЭКГ позволяют говорить о наличии у пациентки как минимум начальной легочной гипертензии. Отсутствие признаков гипертрофии правого желудочка при эхокардиографии может объясняться как отсутствием у больной до недавнего времени значимой дыхательной недостаточности, так и возможными погрешностями при локации правого желудочка у пациентки со столь выраженной деформацией грудной клетки.
Пациентке был поставлен следующий клинический диагноз: Врожденный кифосколиоз грудного и поясничного отделов позвоночника IV степени. Фиброателектаз нижней и частично средней доли правого легкого. Выраженные вентиляционные нарушения преимущественно по рестриктивному типу. Хроническая дыхательная недостаточность III степени по смешанному типу. Вторичная легочная гипертензия. Остаточные явления острого трахеобронхита.
В отделении больной была начата неинвазивная вентиляция легких в режиме БиПАП (два уровня положительного давления воздуха), первоначально – круглосуточно с короткими перерывами на еду и гигиенические мероприятия, а затем только во время ночного сна. Вспомогательная масочная вентиляция сочеталась с малопоточной оксигенотерапией – в начале 3-4 л О2 в минуту, а после стабилизации состояния пациентки потребность в кислороде снизилась до 2 л в минуту. Кроме этого проводилась симптоматическая терапия растворами беродуала и флуимуцила через небулайзер, фраксипарином в профилактических дозах и кораксаном 10 мг в сутки. На фоне лечения состояние пациентки улучшилось, ощутимо уменьшилась одышка, нормализовался ночной сон, частота сердечных сокращений снизилась до 75 в минуту и к моменту выписки (спустя 2 недели) потребность в приёме кораксана отпала, сатурация О2 при дыхании атмосферным воздухом в покое составляла 90-92%. При контрольном исследовании газов артериальной крови гиперкапния купирована, но все еще сохраняется гипоксемия: рН – 7,40,
рСО2 – 44,1 мм рт.ст, рО2 – 53,5 мм рт.ст, SрО2 – 89%. У пациентки повысилась толерантность к физической нагрузке. После выписки из клиники больная продолжила использовать БиПАП в сочетании с малопоточной оксигенотерапией во время ночного сна. При контрольном визите спустя еще две недели пациентка отмечает дальнейшее улучшение самочувствия и повышение толерантности к физическим нагрузкам, SpO2 при пульсоксиметрии в пределах 93-95%. Пациентка смогла вернуться к трудовой деятельности.
Хроническая дыхательная недостаточность у пациентов с кифосколиотической деформацией грудной клетки – типичный пример гиповентиляционного синдрома, что и определяет дальнейший терапевтический подход.
Основа лечения пациентов с альвеолярной гиповентиляцией – неинвазивная вспомогательная вентиляция легких с положительным давлением. При этом тип используемого дыхательного аппарата не принципиален для последующего эффективного лечения [8]. Показанием к назначению респираторной поддержки являются гиперкапния в бодрствовании или ночная сатурация кислорода ≤ 88% в течение 5 последовательных минут и более, как маркер развивающейся во время сна гиповентиляции [9]. Сочетание неинвазивной вентиляции с малопоточной оксигенотерапией необходимо в тех случаях, когда при достижении нормального уровня РСО2 сохраняется гипоксемия.
У многих пациентов явления нарушения вентиляции существенно усугубляются во время сна. Это может быть связано как с утратой волевого контроля, так и за счет снижения вентиляционного ответа на гипоксемию и гиперкапнию во время сна [10]. Ночные нарушения газообмена типичны для пациентов с тяжелым кифосколиозом и обычно предшествуют появлению признаков хронической дыхательной недостаточности в бодрствовании [11]. Поэтому основное внимание следует уделять терапии, проводимой во время ночного сна. Использование респираторной поддержки приводит не только к нормализации легочной вентиляции во сне, но и улучшает параметры газообмена в бодрствовании. Это объясняется повышением чувствительности дыхательного центра к СО2, снижением нагрузки на дыхательную мускулатуру и обусловленным этим последующим улучшением механики дыхания [12].
К сожалению, респираторная поддержка у пациентов со стабильной дыхательной недостаточностью используется редко, так как все еще рассматриваются многими клиницистами исключительно в качестве составляющей терапии критических или терминальных состояний. Наш опыт показывает, что у пациентов с кифосколиозом и хронической дыхательной недостаточностью вовремя и по показаниям начатая неинвазивная вспомогательная вентиляция, при необходимости – в сочетании с малопоточной кислородотерапией, позволяет реабилитировать таких больных и вернуть их к активной жизни.
Чего не видит рентген: исследование функции легких
Поделиться:
Однажды в больнице во время учебной курации пациент сказал мне: «Доктор назначил какое-то исследование — функцию внешнего дыхания. Это выдох исследовать, что ли? Почему внешнего?». Давайте разберемся, какое бывает дыхание, что такое дыхание внешнее и зачем его исследовать.
Что такое «функция»?
Дыхательные процессы в организме делятся на две большие группы. Первая — это внутреннее дыхание, в которое входят тканевое (передача кислорода от крови клеткам) и клеточное (утилизация кислорода внутри клетки). Вторая — это внешнее дыхание, объединяющее в себе процессы поступления воздуха в легочные альвеолы и газообмен в них: поступление в кровь кислорода и извлечение из нее углекислого газа.
Основная функция дыхательной системы — это обеспечение организма кислородом в соответствии с текущей потребностью. При этом очевидно, что если у человека есть структурные повреждения дыхательного аппарата (все что угодно — абсцесс в легочной ткани, инородное тело в бронхе, сломанные ребра, парализованные дыхательные мышцы), то эта функция нарушится. Такие повреждения отлично видно при рентгеновском исследовании, КТ или МРТ.
Но бывают ситуации, когда рентгенологическая картина нормальна, а пациент жалуется, например, на затруднения при дыхании. То есть налицо нарушение именно дыхательной функции, но без структурных повреждений дыхательного аппарата. Что делать в таком случае?
Объемы и скорости
Тут врачам приходится превращаться практически в физиков — для установления диагноза нужно изучать продвижение воздуха по системе трубок, которые образуют дыхательную систему: трахее и бронхам различного калибра. Значение имеет как объем воздуха, который человек может вдохнуть или выдохнуть, так и скорость, с которой он это делает.
Все эти показатели исследуют при помощи таких методов, как пневмотахометрия, пикфлоуметрия и спирография. Пневмотахометр измеряет объемную скорость (т. е. литры в минуту) воздуха, выдыхаемого при так называемом форсированном выдохе. Пациента просят вдохнуть максимально глубоко и сделать сильный резкий выдох в «горлышко» пневмотахометра. Чтобы воздух выходил только через рот, на нос надевают… прищепку.
При пикфлоуметрии происходит то же самое, но, в отличие от пневмотахометрии, можно сразу узнать не только достигнутую максимальную скорость выдоха, но и время выдоха, объем выдохнутого воздуха и объем воздуха, выдохнутого за первую секунду (параметр, являющийся одним из ключевых при постановке диагноза «бронхиальная астма»).
Спирографическое исследование — самое объемное. Пациента просят сделать последовательно ряд спокойных вдохов и выдохов, затем — максимально глубокий вдох, заканчивающийся максимально резким выдохом, после чего еще несколько спокойных циклов «вдох-выдох». Зато и данных тут получается больше всего: кроме уже перечисленных показателей врач узнает жизненную емкость легких, резервные объемы вдоха и выдоха (они отражают функциональные резервы дыхательной системы) и многое другое.
Типы нарушения функции внешнего дыхания
Их всего три, и один вы точно знаете: словосочетание «обструкция бронхов» очень любят участковые врачи, особенно педиатры. Обструкция — это значит «закупорка, сужение». Термин относится именно к бронхиальному дереву, точнее, к снижению его проходимости. Нарушения по обструктивному типу свойственны в первую очередь бронхиальной астме, а также обструктивному бронхиту, ряду хронических заболеваний и определенным стадиям пневмонии и ОРВИ. Исследование при этом покажет уменьшение скоростных показателей, особенно скорости выдоха, причем изменения будут различаться в зависимости от того, бронхи какого калибра поражены: крупные, средние или самые мелкие (терминальные).
Читайте также:
Пневмония: коварный враг
При рестриктивном типе (рестрикция — ограничение) проходимость бронхов сохранена, но снижена возможность легких полноценно расправляться. Это может быть обусловлено воспалительными процессами, наличием новообразований, жидкостью в плевральной полости, послеоперационными спайками. В этом случае снизятся объемные показатели: в легкие будет входить (и, соответственно, выходить из них) меньше воздуха, чем должно.
Третий тип — смешанный, он сочетает как обструкцию, так и рестрикцию, а встречается при тяжелых бронхопневмониях, на некоторых стадиях хронической обструктивной болезни легких и при части опухолевых процессов.
Всю эту информацию невозможно получить ни на одном из «обзорных» исследований легких, результатом которых является, по сути, фотография. Поэтому если врач направляет вас на спирографию, не стоит заменять ее рентгеном.
Центр неврологии в Москве
(495) 506 61 01
Обструктивные и рестриктивные заболевания легких
Обструктивные заболевания легких
Обструктивные заболевания легких включают состояния, которые затрудняют выдох и дыхание в целом. Главный симптом обструктивного заболевания легких – постоянно преследующая одышка.
Люди с обструктивной болезнью легких страдают из-за одышки, из-за того, что им трудно выдыхать воздух, скопившийся в легких. Выдыхаемый воздух выходит медленнее, что связано с повреждением легких или сужением дыхательных путей. Воздух может задерживаться в легких в конце полного выдоха.
Обструкция легких сопровождается сухим кашлем (или влажным кашлем с небольшим количеством белой мокроты), гипоксией. В тяжелых случаях человек чувствует, что задыхается. Бронхобструкция является обратимой, чтобы снять приступ, необходимо вдыхание лекарственных веществ через ингалятор. Обычно при тяжелом приступе обструкции люди вызывают Скорую помощь. Тогда приехавшие специалисты вводят внутримышечно кортикостероидные препараты, чтобы снять приступ.
Для лечения легочной обструкции можно обратиться в терапевтическое отделение Юсуповской больницы. В нем работают опытные пульмонологи.
Наиболее распространенными причинами обструктивного заболевания легких являются:
Обструктивная болезнь легких затрудняет дыхание, особенно при повышенной физической нагрузке. По мере того, как скорость дыхания увеличивается, у вас есть меньше времени, чтобы выдохнуть весь воздух до следующего вдоха.
Рестриктивные заболевания легких
Рестриктивные заболевания легких приводят к уменьшению объемов легких, а также к поражению плевры, грудной стенки, диафрагмы и нарушению нервно-мышечной передачи. Рестриктивные болезни легких могут быть острые и хронические.
Люди с рестриктивным заболеванием легких не могут полностью заполнить свои легкие воздухом. Их легкие полностью не расширяются.
Состояния, вызывающие рестриктивное заболевание легких, следующие:
Симптомы обструктивной и рестриктивной болезни легких
Обструктивная болезнь легких и рестриктивное заболевание легких вызывают одышку. На ранних стадиях обструктивного или рестриктивного заболевания легких одышка происходит только при физическом напряжении.
Если болезнь легких прогрессирует, одышка может возникать при минимальной активности или даже в состоянии покоя. Кашель является распространенным симптомом при рестриктивных и обструктивных заболеваниях легких. Как правило, кашель сухой или производительный, те влажный, с выделением белой мокроты.
Симптомы депрессии и тревоги также распространены среди людей с обструктивным и рестриктивным заболеваниями легких. Эти симптомы возникают чаще, когда заболевание легких вызывает значительные ограничения в активности и образе жизни.
Диагностика обструктивной и рестриктивной болезни легких
Чаще всего люди с обструктивной или рестриктивной болезнью легких обращаются к врачу, потому что им не хватает дыхания, возникает одышка.
Рестриктивные и обструктивные заболевания легких выявляются с помощью легочных функциональных тестов. Когда человек выполняет различные дыхательные маневры, машина регистрирует объем и поток воздуха через легкие. Тестирование функции легких может выявить наличие обструктивной болезни легких или рестриктивного заболевания легких, а также определить их тяжесть.
Анкетирование врачом (включая историю курения), физический осмотр и лабораторные тесты могут дать дополнительные сведения о причине обструктивного заболевания легких или рестриктивных заболеваний легких.
Все необходимые диагностические мероприятия проводятся квалифицированными пульмонологами в терапевтическом отделении Юсуповской больницы.
Испытания на визуализацию почти всегда являются частью диагностики рестриктивной и обструктивной болезни легких. Они могут включать такие исследования, как:
У некоторых людей при обструктивной болезни легких может быть рекомендована бронхоскопия. При бронхоскопии врач использует эндоскоп (гибкую трубку с камерой и инструменты на ее кончике), чтобы заглянуть внутрь дыхательных путей и взять образцы легочной ткани (биопсия).
Что такое ХОБЛ?
Термин ХОБЛ – хроническая обструктивная болезнь легких применяется к целому ряду заболеваний легких, которые характеризуются нарушением способности выдыхать воздух из легких. Легочную функцию можно измерить с помощью пикфлоуметра.
Основными заболеваниями, включенными в эту группу, являются хронический бронхит, эмфизема а иногда и астма с постоянным течением. ХОБЛ является основной причиной серьезных заболеваний в России, и более 15 миллионов страдают это й болезнью. Курение сигарет составляет 80-90% риска развития ХОБЛ, хотя очень небольшое число пациентов имеют генетическую форму эмфиземы, провоцируемую альфа-1-антитрипсином.
Менее четко определенные генетические и экологические факторы, вероятно, также определяют вероятность человека заболеть хронической обструктивной болезнью легких. Эмфизема легких является хроническим тяжелым заболеванием нижних дыхательных путей. При эмфиземе легких альвеолы разрушаются, суживаются или заполняются жидкостью. Это снижает респираторную функцию, появляется одышка. При повреждении воздушных мешочков появляются в легочной ткани постоянные «отверстия», данное состояние является необратимым.
Что делать, если у меня ХОБЛ?
Хотя многие признаки ХОБЛ являются необратимыми, пациенту можно существенно помочь при помощи методик медикаментозного лечения и реабилитации. Небольшое число пациентов с тяжелой ХОБЛ могут быть кандидатами на хирургическое лечение (операция по трансплантации легких). Ваш врач может сообщить вам более подробно обо всех этих вариантах.
Что такое астма?
Одной из задач реабилитации при хронической обструктивной болезни легких является помощь пациенту в достижении независимости, стремление к улучшению общего качества его жизни – ее физической, эмоциональной и социальной составляющей.
Достижение этих целей помогает людям с ХОБЛ жить более комфортно, быть более выносливыми. Лечение и реабилитация облегчают симптомы и предотвращают прогрессирование заболевания с минимальными побочными эффектами.
Важно распознавать и лечить даже симптомы легкой астмы, чтобы избежать более серьезного эпизода. Ключом к контролю над вашей астмой является раннее распознавание предупреждающих знаков. Это признаки, предупреждающие, что ваша астма становится все хуже. Затем вы должны знать, как вернуть свою астму под контроль, используя план контроля астмы.
Методы лечения обструкции легких
При обструкции легких происходит воспаление и сужение бронхов. Это запускает тяжелый патологический процесс в легких. Заболевание склонно прогрессировать и протекать хронически. На слизистой оболочке воздушных путей есть так называемые ворсинки. Они задерживают вирусы и вредные вещества, попадающие в организм. Если на бронхи оказывается негативное воздействие, снижаются защитные функции бронхов. Плохо влиять на легкие могут частички сажи, сигаретный дым, токсичные вещества, пыль.
Особенно бронхобструкции подвержены аллергики. При снижении защитной функции бронхов развивается воспалительный процесс. Последствием воспаления является отек слизистой оболочки, сужение бронхиального прохода. Это провоцирует затруднения в дыхании. При выслушивании (аускультации легких) слышны хрипящие и свистящие звуки.
В тяжелых случаях хронической обструктивной болезни легких может потребоваться дополнительная кислородная терапия. Механическая помощь при дыхании может быть полезна некоторым людям с затрудненным дыханием, связанным с рестриктивным заболеванием легких.
В случаях заболевания легких, связанного с ожирением, потеря веса и физические упражнения могут помочь уменьшить расстройства дыхания, вызванные избыточным содержанием жира.
Тяжелые, конечные стадии рестриктивного заболевания легких (такие как идиопатический легочный фиброз) могут лечиться трансплантацией легких. Широкий спектр методов лечения обструктивной болезни легких применяется в терапевтическом отделении Юсуповской больницы. С больными с легочными заболеваниями работают опытные пульмонологи.


 Читайте также:
Читайте также: