Регресс заболевания что такое
Регресс заболевания что такое
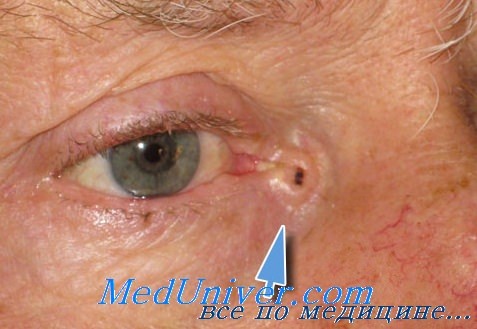
Небольшие раковые образования века и их окружения, остающиеся в покое, не только очень медленно растут и развиваются, но могут иногда совершенно самопроизвольно, без какого-либо специального лечения, потерять свою потенциальную склонность К дальнейшему развитию и, напротив, приобрести склонность к регрессии.
В таких случаях опухоль, первоначально остановившись на некоторое время в своем развитии, неожиданно начинает регрессировать и подвергается постепенному и неуклонному обратному развитию, пока полностью не рассасывается также незаметно, как она в свое время возникла и начала расти.
После этого на веке или на коже в его окружении, где локализовалась такая опухоль, не остается никаких следов бывшего здесь небольшого новообразования.
Сказанное подтверждается имеющимися в литературе сведениями о таком самопроизвольном обратном развитии небольших, но несомненно раковых опухолей. Согласно сообщению Лиша (Lisch), Закс (Sachs), и другие авторы сумели убедиться в том, что в здоровом организме возможно обратное развитие возникшей опухоли и притом не только в самых ранних стадиях ее роста.
Лишу удалось наблюдать случаи, когда рецидивы, возникшие было на веках вследствие недостаточной эксцизии опухоли, приостанавливали свой дальнейший рост и подвергались самопроизвольному обратному развитию, при этом погибали раковые клетки в неудаленных частях опухоли или во вновь возникших рецидивах.
Механизм регрессии развившегося уже было комплекса раковых клеток, успевшего даже и внешне проявить себя в виде небольшого новообразования — раковой опухоли, может быть уяснен только с позиции учения И. П. Павлова о роли и значении коры больших полушарий головного мозга в качестве регуляторного центра, обладающего способностью осуществлять посредством нервных механизмов защитные и компенсаторные функции в любом месте организма.
Процесс самоизлечения происходит либо путем некроза, изъязвления и последующего рубцевания развившейся уже опухоли кожи, либо путем инкапсулирования потерявших потенцию к дальнейшему росту раковых клеток опухолевого зачатка и последующей гибели их в таком инкапсулированном состоянии.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
РЕГРЕССИЯ
Смотреть что такое «РЕГРЕССИЯ» в других словарях:
регрессия — 1. Процесс и результат некоего регресса. 2. В общем плане возвращение либидо к уже пройденным стадиям психосексуального развития. Согласно З. Фрейду, выделяются два типа регрессии: 1) возвращение к объектам инцестуального характера, кои были… … Большая психологическая энциклопедия
РЕГРЕССИЯ — (фр.). Повторение слов в обратном порядке, с изменением смысла, то же, что греч. эпанод; напр.: нужно есть, чтобы жить, а не жить, чтобы есть. Словарь иностранных слов, вошедших в состав русского языка. Чудинов А.Н., 1910. регрессия (лат.… … Словарь иностранных слов русского языка
регрессия — зависимость, авторегрессия, отступление Словарь русских синонимов. регрессия сущ., кол во синонимов: 4 • авторегрессия (1) • … Словарь синонимов
регрессия — и, ж. regression, нем. Regression <лат. regressio движение назад. 1. геол. Отступание моря при поднятие суши или опускании морского дна. Крысин 1998. В истории Земли приходится предполагать неоднократное наступление моря и покрытие или более… … Исторический словарь галлицизмов русского языка
регрессия — Медленное отступание моря от берегов, происходящее вследствие поднятия суши, опускания океанического дна или уменьшения объема воды в океаническом бассейне. Примечание Регрессии неоднократно происходили на протяжении геологической истории, обычно … Справочник технического переводчика
Регрессия — зависимость среднего значения случайной величины от некоторой другой величины или нескольких величин. Словарь бизнес терминов. Академик.ру. 2001 … Словарь бизнес-терминов
РЕГРЕССИЯ — моря медленное ( вековое ) отступание моря от берегов, происходящее вследствие поднятия суши, опускания океанического дна или уменьшения объема воды в океаническом бассейне (напр., во время ледниковых эпох). Регрессии неоднократно происходили на… … Большой Энциклопедический словарь
РЕГРЕССИЯ — (лат. regressio движение назад) 1) в наиболее распространенном значении процесс, механизм и результат возвращения объекта в своей эволюции к ранее пройденным этапам, состояниям, формам и способам функционирования; 2) в психологии форма и механизм … Новейший философский словарь
РЕГРЕССИЯ — англ. regression; нем. Regression. 1. В теории вероятностей и математической статистике зависимость среднего значения к. л. величины от нек рой величины или нескольких величин. 2. В биологии возвращение к (прежнему) более раннему (или менее… … Энциклопедия социологии
Регресс заболевания что такое
ФГБУ «Центральный научно-исследовательский институт организации и информатизации здравоохранения» Минздрава России, Москва, Россия
Первый Московский государственный медицинский университет им. И.М. Сеченова, Москва
ФГБОУ ВО «Первый Московский государственный медицинский университет им. И.М. Сеченова» Минздрава РФ, Москва, Россия
Регресс грыжи диска как естественное течение дискогенной пояснично-крестцовой радикулопатии
Журнал: Журнал неврологии и психиатрии им. С.С. Корсакова. 2018;118(10): 58-62
Иванова М. А., Парфенов В. А., Исайкин А. И. Регресс грыжи диска как естественное течение дискогенной пояснично-крестцовой радикулопатии. Журнал неврологии и психиатрии им. С.С. Корсакова. 2018;118(10):58-62.
Ivanova M A, Parfenov V A, Isaykin A I. Disc hernia regression as a natural course of discogenic lumbosacral radiculopathy. Zhurnal Nevrologii i Psikhiatrii imeni S.S. Korsakova. 2018;118(10):58-62.
https://doi.org/10.17116/jnevro201811810158
ФГБУ «Центральный научно-исследовательский институт организации и информатизации здравоохранения» Минздрава России, Москва, Россия
Дискогенная радикулопатия — распространенная причина интенсивной боли в спине, приводящая к существенной инвалидизации и снижению качества жизни пациентов. Приведено наблюдение пациентки 38 лет с радикулопатией I крестцового корешка вследствие крупной (11 мм) секвестрированной грыжи диска между V поясничным и I крестцовым позвонками. Консервативное лечение с применением эпидурального введения стероидов под рентгенографическим контролем позволило быстро достичь значительного клинического улучшения, пациентка смогла в короткие сроки вернуться к обычной ежедневной бытовой и профессиональной активности. Повторная магнитно-резонансная томография через 9 мес показала регресс грыжи диска. Обсуждаются возможные предикторы и сроки регресса грыж дисков, а также предполагаемые механизмы, основным из которых считается иммунноопосредованный лизис.
ФГБУ «Центральный научно-исследовательский институт организации и информатизации здравоохранения» Минздрава России, Москва, Россия
Первый Московский государственный медицинский университет им. И.М. Сеченова, Москва
ФГБОУ ВО «Первый Московский государственный медицинский университет им. И.М. Сеченова» Минздрава РФ, Москва, Россия
Боль в нижней части спины (поясничной области) — одна из наиболее частых причин нетрудоспособности и обращения за медицинской помощью [1]. В структуре причин боли в поясничной области ведущая роль отводится скелетно-мышечным (неспецифическим) источникам (90—95%) [2]. Дискогенная радикулопатия встречается в клинической практике значительно реже (менее 5%) [3], однако пациенты с корешковым синдромом имеют более интенсивную боль, выраженное нарушение трудоспособности и снижение качества жизни. В связи с этим возрастает объем лечебных и диагностических мероприятий, увеличиваются прямые и косвенные затраты [4—6]. При дискогенной радикулопатии применяются как хирургический, так и консервативные методы лечения, при этом большинство пациентов имеют положительный эффект от консервативной терапии [2, 7]. Хирургическое лечение позволяет быстрее снять боль и связанную с ней временную инвалидность, однако состояние пациентов постепенно улучшается и при консервативном ведении, и через год наблюдения различия между подходами стираются [8, 9]. Улучшение состояния пациентов при консервативном лечении часто сопровождается естественным регрессом грыжи диска, что подтверждается методами высококачественной нейровизуализации. За последние 10 лет в литературе опубликован ряд случаев самопроизвольного регресса грыж дисков [10—19]. Представляем клинический случай регресса крупной грыжи диска поясничного отдела позвоночника на фоне консервативного лечения, наблюдавшийся нами в Клинике нервных болезней им А.Я. Кожевникова.
Пациентка, 38 лет, обратилась с жалобами на интенсивные боли в пояснице и левой ягодичной области с иррадиацией по заднебоковой поверхности бедра и голени до IV—V пальцев левой стопы, ощущение онемения и покалывания в зоне иррадиации боли. Эпизодические боли в области поясницы стали беспокоить пациентку около 6 лет назад. Периодически (до 3—4 раз в год) отмечались обострения, которые удавалось успешно купировать с помощью приема нестероидных противовоспалительных средств (НПВС). Следует отметить, что работа пациентки связана с длительным пребыванием в положении сидя за компьютером. Со слов больной, настоящее ухудшение спровоцировано подъемом тяжестей в неудобном положении. В отличие от предыдущих эпизодов наблюдались большая интенсивность боли, иррадиация в ногу и развитие онемения по заднебоковой поверхности ноги до IV—V пальцев левой стопы. Прием НПВС не принес значительного эффекта. Боли существенно усиливались при движениях в поясничном отделе позвоночника. В связи с сохраняющимся интенсивным болевым синдромом, неэффективностью лекарственной терапии пациентка обратилась в Клинику нервных болезней им. А.Я. Кожевникова.
При поступлении в клинику интенсивность боли в спине — до 8 баллов по цифровой рейтинговой шкале (ЦРШ), в ноге — до 6 баллов, с выраженным нейропатическим компонентом (4 балла по опроснику DN4). Отмечено выраженное нарушение трудоспособности (индекс Освестри 68%). Показатели эмоционального статуса соответствовали норме (по Госпитальной шкале тревоги и депрессии тревога 5 баллов, депрессия — 0). Снижение качества жизни было обусловлено преимущественно физическим компонентом здоровья (по шкале SF-12 — физический компонент здоровья — 36,4, психологический — 61,8 балла). По специальному опроснику (Start Back Screening Tool) риск хронизации боли оценивался как средний (общая оценка 5 баллов, по подшкале — 2 балла).
В неврологическом статусе выявлены гипестезия и парестезии (в виде ощущения покалывания) по заднебоковой поверхности бедра и голени до IV—V пальцев левой стопы, отсутствие левого ахиллова рефлекса, положительный симптом Ласега слева — 45 градусов, болезненность при глубокой пальпации и перкуссии в проекции остистых отростков нижних поясничных позвонков. Других неврологических нарушений нет, сила мышц достаточная, тазовые функции не нарушены. C учетом жалоб на интенсивные боли в пояснице с иррадиацией в ногу до стопы, развившиеся после подъема тяжестей, наличия признаков радикулопатии (положительный симптом Ласега, утрата ахиллова рефлекса, нейропатические боли и гипестезия в дерматоме I крестцового корешка) был установлен клинический диагноз: вертеброгенная левосторонняя люмбоишалгия, радикулопатия I крестцового корешка (на фоне вероятного диско-радикулярного конфликта).
Анализы крови (общий и биохимический), анализ мочи без патологии.
При МРТ был подтвержден дискогенный характер радикулопатии, выявлена парамедианная секвестрированная экструзия диска между V поясничным позвонком и крестцом до 11 мм с латерализацией влево, в субхондральных отделах прилежащих позвонков отмечено повышение МР-сигнала в режимах Т1 и Т2, соответствующее стадии жировой дистрофии (Modic II; см. рисунок, 
Ввиду отсутствия экстренных показаний к операции было решено использовать возможности консервативного лечения. Пациентке эпидурально фораминальным доступом под рентгенографическим контролем были введены стероиды в комбинации с местным анестетиком. Дополнительно для уменьшения болевого синдрома использовали НПВС. Проводили коррекцию двигательного режима пациентки: обсуждены ограничение подъема тяжестей в период обострения и техника более безопасного выполнения движения в дальнейшем (из положения сидя на корточках с прямой спиной, а не за счет наклона), необходимость делать перерывы при длительной статической нагрузке, скорректирована эргономика рабочего места пациентки (высота стола, кресла, расположения монитора компьютера), подобраны упражнения лечебной гимнастики.
На фоне лечения в течение 2 нед боли полностью регрессировали в ноге и существенно уменьшились в пояснице (до 4 баллов по ЦРШ). Пациентка вернулась к обычной ежедневной активности, вышла на работу, продолжила свою профессиональную деятельность в полном объеме. В течение 9 мес повторных обострений не отмечалось, но периодически беспокоила боль в пояснице (до 3 баллов по ЦРШ) при неловких движениях. Улучшились показатели трудоспособности: индекс Освестри уменьшился до 14%, что соответствует минимальному ограничению функционального статуса. Показатели качества жизни — в норме (физический компонент здоровья — 49,6, психологический — 60,7 балла), показатели тревоги и депрессии по госпитальной шкале — 0. В неврологическом статусе отмечаются лишь снижение левого ахиллова рефлекса, субъективное ощущение онемения по латеральному краю стопы. При повторной МРТ пояснично-крестцового отдела позвоночника отмечен регресс экструзии диска между пятым поясничным позвонком и крестцом, остаются протрузия до 3 мм и изменения по типу Modic II (см. рисунок, г—е).
Таким образом, на фоне комплексного консервативного лечения с применением эпидурального введения стероидов у пациентки с дискогенной радикулопатией было достигнуто значительное клиническое улучшение, что позволило быстро восстановить ее трудоспособность. При динамическом наблюдении был продемонстрирован регресс экструзии диска. Следует обратить внимание, что уменьшение выраженности симптомов существенно опережало изменения на МРТ.
Впервые регресс грыжи межпозвонкового диска, подтвержденный при компьютерной томографии у пациента 25 лет, описан F. Guinto и соавт. в 1984 г. [20]. В дальнейшем с введением в широкую практику МРТ, обладающей высокой точностью в оценке изменений мягких тканей, в том числе структур межпозвонковых дисков, появилось больше публикаций как отдельных клинических случаев, так и их серий [10—14, 16—18]. В нашей стране также описаны случаи регресса крупных грыж [15, 19].
В настоящее время в литературе рассматриваются три основных механизма регресса грыж дисков [12, 16, 21, 22]. Первый предложенный вариант — механическое «вправление» грыжи, носит преимущественно спекулятивный характер и гипотетически возможен лишь при сохранном фиброзном кольце, например при небольших протрузиях. Второй обсуждаемый механизм — дегидратация, вследствие которой происходит уменьшение объема грыжи. Это предположение основано на данных исследований, которые показывают более высокую вероятность регресса грыж у молодых пациентов с повышенным Т2-сигналом на МРТ (обусловленным высоким содержанием жидкости) [21].
Наиболее убедительной представляется третья гипотеза об иммунноопосредованной реакции против фрагментов грыжи [23—26]. В процессе развития межпозвонковый диск формируется как иммуннопривилегированный орган, без взаимодействия с иммунной системой, что исключает его из процессов иммунологической толерантности. При дегенерации диска и его экструзии (образовании грыжи), сопровождающейся нарушением целостности фиброзного кольца, пульпозное ядро контактирует с иммунной системой, которая воспринимает его как инородное тело и запускает сложный каскад биохимических и иммунологических реакций. Аутоиммунная реакция реализуется при активации продуцирующих антитела В-лимфоцитов и цитотоксических Т-лимфоцитов. Увеличивается продукция провоспалительных цитокинов (фактор некроза опухолей — ФНО, интерлейкины — IL-1α, IL-1β, IL-6 и IL-17), которые способствуют деградации внеклеточного матрикса, усилению экспрессии хемокинов. Это приводит к проникновению в диск активированных иммуноцитов и выработке эндотелиального фактора роста, способствующего неоваскуляризации и обеспечивающего усиление фагоцитоза и резорбции фрагментов грыжи диска. Воспалительные цитокины, такие как ФНО, дополнительно стимулируют выработку металлопротеиназ (особенно металлопротеиназы 7-го типа, вызывающей растворение коллагена).
Развитие воспалительных процессов в грыже диска было подтверждено при иммуногистохимическом исследовании материалов, полученных при операции у пациентов с люмбоишалгией: выявлен высокий уровень фосфолипазы А2, воспалительных интерлейкинов, хемокинов, матриксных металлопротеиназ различных групп [27]. В работе M. Yoshida и соавт. [28] на экспериментальной модели грыжи диска было выявлено повышение уровня ФНО и IL-1β уже в 1-е сутки. К 3-м суткам увеличивалось содержание моноцитарного хемоаттрактантного протеина 1-го типа, способствовавшего активной инфильтрации макрофагами, что приводило к регрессу грыжи через 12 нед.
Сроки и предикторы регресса грыжи диска до конца не изучены. В литературе представлены крайне вариабельные сроки регресса (от 3 до 30 мес), однако во многих исследованиях отмечается, что в большей степени регресс возможен при крупных грыжах с секвестрацией, что вероятно, провоцирует максимальный иммунный ответ. В 2014 г. М. Macki и соавт. [29] представили обзор литературы, посвященной самопроизвольному регрессу секвестрированных грыж дисков поясничного отдела позвоночника. Средний срок регресса грыж по данным МРТ составил 9,27±13,32 мес, при этом регресс клинических симптомов был отмечен намного раньше — в среднем через 1,33±1,34 мес от начала заболевания. Авторы объясняют, что регресс симптомов, значительно опережающий регресс грыжи, вероятно, соответствует естественному течению дискогенной радикулопатии. При исследовании динамики клинических симптомов было показано полное разрешение боли в спине, уменьшение выраженности пареза до 86%, чувствительных нарушений — до 68%, гипорефлексии — до 75%. В представляемом нами случае существенное клиническое улучшение на фоне консервативной терапии отмечено уже в течение 10 дней, при этом чувствительные нарушения регрессировали в меньшей степени. Радиографические изменения отмечались на сроке в 9 мес от начала заболевания.
Влияние типа грыжи диска на возможность ее регресса было изучено в систематическом обзоре С. Chiu и соавт. в 2015 г. [21]. Вероятность спонтанного уменьшения секвестраций достигала 96%, экструзий — 70%, протрузий — 41%. Шансы полного регресса для секвестров составляли 43%, а для экструзий — 15%. Авторы пришли к заключению, что чем крупнее грыжа диска, тем больший иммунный ответ она вызывает, а следовательно, увеличивается вероятность ее регресса. Кроме того, были отмечены перечисленные ниже особенности грыжи, предрасполагающие к ее уменьшению. К ним относится миграция фрагментов диска в эпидуральное пространство, как правило, ассоциированная с разрывом задней продольной связки, что соответствует проводившимся ранее исследованиям [30, 31]. Попадание фрагментов диска в эпидуральное пространство делает их более доступными для взаимодействия с иммунной системой и увеличивает шансы иммунноопосредованного лизиса. Контрастное усиление периферических отделов грыжи свидетельствует об их васкуляризации и возможности фагоцитоза. По данным R. Autio и соавт. [32], чем шире зона контрастирования, тем больше вероятность регресса. Высокая интенсивность сигнала в Т2-режиме соответствует большему содержанию жидкости в грыже диска и предрасполагает к дегидратационному механизму ее уменьшения. Авторы также отметили, что изолированный фактор регресса грыжи не всегда коррелирует с лучшим исходом заболевания, и напротив, клиническое улучшение возможно и без уменьшения грыжи; таким образом, еще раз подчеркивая, что уменьшение симптомов определяется не только и не столько радиологическими изменениями.
К аналогичному выводу пришли и А. el Barzouhi и соавт. [33] при изучении взаимосвязи между данными нейровизуализации и клиническим исходом. Через год от начала заболевания 84% пациентов отмечали хороший результат лечения. При этом на МРТ грыжа диска обнаруживалась у 35% пациентов с хорошим исходом и 33% пациентов группы с неудовлетворительными результатами лечения. В группе пациентов без грыжи диска удовлетворительный результат лечения наблюдался у 83%, но и в группе с сохраняющейся грыжей удовлетворительные результаты отмечены у 85%. Авторы заключили, что картина МРТ через год от начала заболевания не позволяет различать пациентов с разными исходами заболевания.
Представленный клинический случай иллюстрирует эффективность мультидисциплинарного консервативного лечения дискогенной радикулопатии с использованием эпидуральных блокад. Отмечена возможность регресса крупной секвестрированной грыжи диска. Уменьшение выраженности клинических симптомов в значительной мере опережало нейровизуализационные изменения, что вероятно, определяется особенностями течения иммунологических и биохимических процессов в зоне диско-радикулярного конфликта. Перспективным представляется изучение предикторов клинического исхода и регресса грыжи у пациентов с дискогенной радикулопатией для оптимизации тактики их ведения.
Авторы заявляют об отсутствии конфликта интересов.
Что такое психосоматика и как это лечить?

— В 80—90-е годы прошлого века у нас в институте (Первый Московский государственный медицинский университет имени И. М. Сеченова. — Прим. ред.) работал очень известный психолог профессор Ю. М.Орлов. Ему принадлежала теория «саногенного мышления». Её смысл сводился к тому, что если мыслить правильно, культивировать хорошие эмоции и бороться с плохими, то можно предотвратить множество заболеваний. Надо признать, что для неокрепших умов юных медиков его теория выглядела весьма убедительно…
Могут ли эмоции влиять на здоровье? Определённо да. Быть причиной — нет. Негативные эмоции активизируют симпатическую нервную систему, что, в свою очередь, приводит к повышению артериального давления, увеличению частоты пульса и спазму сосудов. Всем известны истории, когда на фоне, например, испуга или гнева у людей случались инфаркты и инсульты. Повторю: эмоция в этом случае не причина заболевания, а лишь провоцирующий фактор, триггер.
В отдельных случаях негативная эмоция, конечно, может стать и причиной заболевания. Например, если со злости ударить кулаком по стене, можно сломать руку. Вот вам вполне отчётливая причинно-следственная связь. Кстати, не надо забывать и о существовании обратной взаимосвязи. Нередко причиной негативных эмоций становятся хронические телесные страдания. Вспомните Бабу-ягу с костяной ногой — возможно, она была бы очень милой старушкой, если бы не хроническая боль в тазобедренном суставе…
«Все болезни от нервов» — это миф?
Это даже не миф, это просто старая студенческая шутка. Полная цитата звучит так: «Все болезни — от нервов, и только пять — от любви» (имеется в виду пять классических венерических болезней). Впрочем, хронический стресс — действительно доказанный фактор риска развития как минимум сердечно-сосудистых заболеваний. Несколько лет назад при помощи позитронно-эмиссионной томографии (высокоточного исследования, позволяющего изучать обменные процессы в различных тканях) учёные выявили механизмы, трансформирующие стресс в хроническое воспаление, которое, в свою очередь, служит ключевым механизмом развития атеросклероза.
— Однако повторяю снова и снова: стресс не причина болезней, а один из факторов риска, который работает лишь сообща с другими факторами, прежде всего генетическими.
Психосоматическое расстройства: каковы причины и механизмы их возникновения?
Психосоматические заболевания — это группа болезней, которые проявляются телесными страданиями (то есть симптомами заболеваний внутренних органов), но их основная причина всё же кроется в неполадках со стороны нервной системы. К ним относят целый спектр желудочно-кишечных расстройств (функциональная желудочная диспепсия и синдром раздражённого кишечника), фибромиалгию (специфический болевой синдром в проекции суставов), гипервентиляционный синдром (ощущение нехватки кислорода и потребность в частом дыхании) и много чего ещё.
То, как связаны между собой психические страдания и соматические симптомы, поясню на примере самой распространённой жалобы, с которой пациенты приходят к кардиологу — ощущения учащённого сердцебиения. Тахикардия (частый пульс) в норме возникает, когда надо отреагировать на внешний раздражитель, например убежать от опасности. В этой ситуации мышцам нужно больше крови, следовательно, сердце должно увеличить частоту сокращений. Но когда опасность проходит, пульс нормализуется. Пациент с невротическим расстройством внешне спокоен, за ним никто не гонится, ему никого не нужно догонять, но головной мозг даёт сигнал: «Ты в опасности, убегай!» В результате активируется симпатическая нервная система, повышается давление и учащается пульс. Пациент чувствует себя плохо… В этом случае лечить тахикардию как отдельный симптом по меньшей мере нелепо — надо лечить само невротическое заболевание, причём лечить таких пациентов должен не кардиолог, а психиатр или психотерапевт.
Что касается детской психосоматики, расскажу ещё одну историю. Недавно на приём пришла молодая женщина. Она выглядела очень встревоженной и всё время пыталась меня расспросить о здоровье своего мужа, хотя, по моим представлениям, её муж вполне мог сам прийти на приём. В разговоре выяснилось, что муж (много работающий и хорошо зарабатывающий человек) дома постоянно кричит на жену и ребёнка, при этом ещё успешно манипулирует своим повышенным давлением, но лечиться не хочет. В конце нашей встречи женщина спросила, нет ли у меня на примете хорошего невролога, специалиста по детским тикам… Стоит продолжать рассказ? По-моему, не надо быть доктором Хаусом, чтобы понять простую вещь: большинство преходящих неврологических и невротических симптомов у детей — это проблема с родителями.
Что такое «чикагская семёрка» и насколько актуальна такая классификация в наши дни?
Классификации психосоматических расстройств мне не очень нужны в повседневной работе, да и про «чикагскую семёрку» я впервые узнал благодаря этому вопросу. Прочитал и ужаснулся. Неужели в XXI веке кто-то всерьёз может рассматривать их как «болезни неотреагированных эмоций»! Перечислю эти семь заболеваний с указанием их истинных причин:
Болезнь Паркинсона возникает из-за стремления к контролю? Аденоиды у детей появляются, когда они чувствуют, что родители их не любят?
Приведённые примеры — плод неуёмного воображения диванных психологов. У обеих болезней есть гораздо более понятные причинные факторы, хотя и не до конца изученные. А вот психосоматические заболевания желудочно-кишечного тракта (функциональная диспепсия, синдром раздражённого кишечника) действительно характерны для людей мнительных, тревожных и неуверенных в себе. В древности даже существовала поговорка: любой невропат — колопат (colon — лат. «толстая кишка»).
Ипохондрия — это тоже психосоматика?
Строго говоря, «ипохондрическое расстройство» — это не психосоматика, это чистая «психика», то есть настоящее тревожное невротическое расстройство, в рамках которого пациент бесконечно ищет у себя соматические заболевания и цепляется к самым безобидным симптомам. Моя почта переполнена письмами от ипохондриков, которые, обнаружив у себя несколько десятков экстрасистол (внеочередных сокращений сердца), тут же интересуются, какова теперь у них вероятность внезапной смерти.
Как происходит диагностика психосоматических расстройств?
Пациенты с психосоматическими расстройствами могут посещать врачей любой специальности. У кого-то болезни проявляются немотивированной одышкой и сердцебиением, у кого-то тошнотой, рвотой и поносом, а у некоторых — болевыми синдромами.
— Главный диагностический критерий — обследование, зачастую неоднократное — не позволяет обнаружить никаких признаков органического заболевания. Именно этот факт должен навести на мысль о необходимости консультации с психиатром или психотерапевтом.
Основа диагностики — беседа с пациентом. Уже только на основании того, как пациент излагает жалобы, можно задуматься о наличии психосоматических расстройств. Если врач располагает достаточным временем для выяснения обстоятельств, связанных с началом или обострением заболевания, если найдёт аккуратные слова для выяснения психотравмирующих ситуаций, то картина болезни начнёт вырисовываться. Как я уже сказал, диссоциация между жалобами и отсутствием органической патологии — важный аргумент в пользу «психосоматики». Конечно, разумный объём дообследования всегда необходим, но он не должен быть избыточным.
Приведу в пример одно из классических психосоматических заболеваний — синдром раздражённого кишечника (СРК). В России считают, что для установки диагноза нужно обязательно сделать колоноскопию — непростое и недешёвое эндоскопическое обследование толстого кишечника. Во всём мире считают иначе. Если длительные симптомы кишечного дискомфорта (поносы или запоры, вздутие живота и так далее) не сопровождаются наличием так называемых «красных флагов» (снижение веса, кровь в кале, воспалительные изменения в анализах крови, поздний возраст начала болезни и наличие онкологических заболеваний у близких родственников), то мучить пациента такой непростой процедурой, как колоноскопия, смысла нет — диагноз СРК весьма вероятен.
Сколько лет проходит от обращения пациента с психосоматическим расстройством до постановки ему корректного диагноза? Бывает по-разному. Мне кажется, что если правильно построить общение с пациентом, то это совсем не сложно. Но мы этому хорошо обучены. Дело в том, что наш ныне покойный учитель, бывший директор клиники факультетской терапии Первого меда (ныне Сеченовский университет) профессор В. И. Маколкин большое внимание уделял изучению психосоматической патологии, в результате чего на базе клиники был фактически создан небольшой психосоматический центр. Сотрудники клиники довольно хорошо ориентируются в патологии такого рода, кроме того, нас поддерживает команда из нескольких психиатров.
Иногда случается, что от начала заболевания до получения профессиональной помощи проходят годы. Сложно сказать, с чем это связано. Скорее всего, с тем, что коллеги «не видят» психосоматику или же стесняются отправить пациентов к психиатру, опасаясь, что пациенты их неправильно поймут.
Как лечить психосоматику?
Всё зависит от ситуации; понятие «психосоматические расстройства» слишком широкое. В лёгких случаях специфическое лечение вообще не требуется, достаточно детальной беседы врача с пациентом и разъяснения сути происходящего. Дело в том, что порой пациента тревожат не столько сами симптомы, сколько неизвестность и подозрение на серьёзные органические заболевания. Если объяснить, что за «ощущением неполного вдоха» или «покалываниями в сердце» не стоят органические болезни сердца и лёгких, многих пациентов это вполне удовлетворит.
В отдельных случаях врач-интернист (терапевт, кардиолог, гастроэнтеролог и другие) самостоятельно может назначить психотропную терапию, если он умеет, конечно, это делать. Скажем, квалифицированный гастроэнтеролог вполне может и должен сам назначать антидепрессанты пациентам с функциональными заболеваниями желудочно-кишечного тракта, не прибегая к помощи психиатров. Зачем антидепрессанты гастроэнтерологическим пациентам? Они нужны для того, чтобы разорвать патологическую связь между сигналами в головном мозге и симптомами со стороны желудочно-кишечного тракта. Кстати, антидепрессанты давно уже перестали быть специфическими препаратами для лечения депрессии. Их с успехом применяют и в терапии некоторых болевых синдромов.
Если интернист чувствует, что пациенту нужна серьёзная комбинированная терапия, то лучше подключить к лечению психиатра, так как психофармакология довольно сложна и арсенал препаратов многообразен. Желательно консультироваться не просто с психиатром из районного диспансера, а со специалистом, который имеет опыт работы именно с психосоматическими пациентами.
Психотерапия (то есть лечение в разговорном жанре) может быть весьма полезна многим пациентам с психосоматическими расстройствами. Есть только два минуса: это дорого и долго. Противопоказание к психотерапии — симптомы «большого» психического заболевания (бредовые расстройства, галлюцинации), впрочем, это уже выходит за рамки темы «психосоматика».
А вот что пациенту точно не нужно — это видимость лечения с использованием пустышек: витаминов, «общеукрепляющих», «метаболических», «сосудистых» препаратов и так далее.
Могут ли психосоматические заболевания со временем трансформироваться в соматические патологии?
Маловероятно. Вернёмся в начало. Факторами риска они могут быть, причиной — нет. То есть гипервентиляционный синдром не превратится в астму, СРК не станет язвенным колитом, фибромиалгия не трансформируется в ревматоидный артрит. Важно только понимать, что с возрастом увеличивается риск настоящих соматических заболеваний. Нужно только не пропустить их начало.
Что такое психогигиена и чем она может помочь?
И последнее. Если чувствуете, что что-то в жизни идёт совсем не так и самостоятельно выкарабкаться не получается, не стесняйтесь обращаться к специалистам в области психиатрии и психотерапии. Современная психиатрия ушла далеко вперёд по сравнению с классическим представлением о ней в фильме «Полёт над гнездом кукушки».
Если вы хотите грамотно использовать все возможности современной медицины, а также не стать жертвой сомнительного лечения и избыточной диагностики, книги из курса «Академии доктора Родионова» — вам в помощь. Все авторы серии не только практикующие врачи и специалисты, но и наши постоянные эксперты (за что им огромное спасибо).