Рефлекторная тахикардия что это такое
О сердце
Под общим понятием «тахикардия» скрывается более двух десятков состояний, которые могут проявляться одинаково, но иметь разные причины развития и методы лечения. Что представляют собой наиболее распространенные виды тахикардий и как их лечить, рассказываем в нашей статье.
Тахикардии: одинаковые, но разные
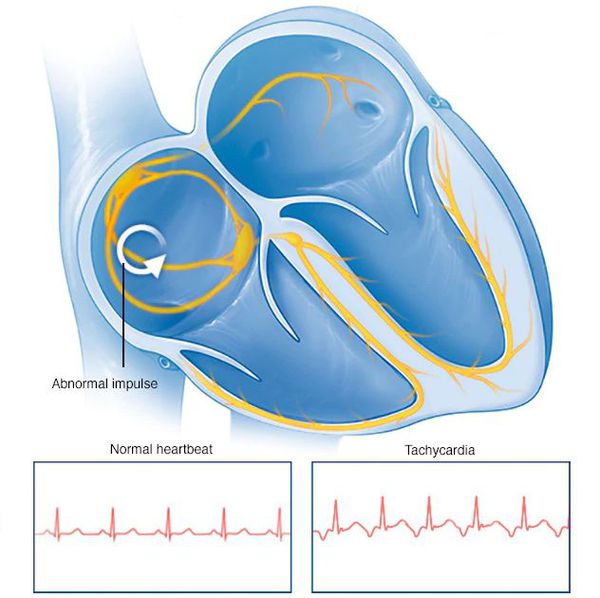
Миокард состоит из двух типов клеток — типичных, которые только сокращаются, и атипичных. Последние выполняют непривычную для мышечных клеток функцию: в них появляется электрический импульс, который передается дальше по проводящей системе таких же клеток и обеспечивает сокращение камер сердца. Большие скопления таких клеток называют узлами.
ЧСС может ускорить любой из элементов проводящей системы сердца
Главными элементами проводящей системы являются в порядке убывания:
синоатриальный узел (его также называют водителем ритма, поскольку в норме сердце сокращается именно по его команде) — он расположен над правым предсердием;
атриовентрикулярный узел (или АВ-узел) — скопление атипичных клеток миокарда на границе предсердий и желудочков;
пучок Гиса — группа клеток, передающих импульс с АВ-узла на желудочки через волокна Пуркинье.
Каждый из этих элементов имеет собственную электрическую активность, из-за чего и возникает многообразие тахикардий: увеличение частоты сердечных сокращений (ЧСС) может возникнуть на любом из этапов проведения импульса. Поэтому все тахиаритмии (нарушения сердечного ритма по типу ускорения) делят на две группы в зависимости от источника генерации импульса:
В группу наджелудочковых тахикардий включают синусовую. Это единственный физиологический вид ускорения ЧСС, который возникает при стрессе, у детей и беременных. Все остальные наджелудочковые и желудочковые виды тахикардий в норме не встречаются
При патологических видах тахикардий источником ритма становится другой элемент проводящей системы, который генерирует импульсы с большей, чем синусовый узел, частотой
Наджелудочковые тахикардии
Источник ритма: синусовый узел. Может быть физиологической, но бывает и патологической — при ней сердце работает все еще ритмично, но слишком быстро (более 100-120 ударов в минуту).
Симптомы: боли в грудной клетке, затруднение дыхания, головокружения. Иногда протекает бессимптомно.
Лечение: физиологические варианты не нуждаются в терапии. При патологических вариантах до начала лечения рекомендовано пересмотреть образ жизни: увеличить объем потребляемой жидкости, повысить физическую активность и ограничить употребление веществ, стимулирующих сердце (кофе, крепкий чай, табак, алкоголь, медикаментозные средства). В качестве терапии используются бета-адреноблокаторы и антагонисты кальциевых каналов. Значительной опасности для жизни такая тахикардия не представляет.
Источник ритма: чаще всего импульс возникает в правом предсердии около устьев сосудов и клапанов сердца, между синусовым и атриовентрикулярным узлами.
Симптомы: учащение сердцебиения до 150-200 ударов в минуту, одышка, дискомфорт и боль в области сердца, иногда предобморочные состояния.
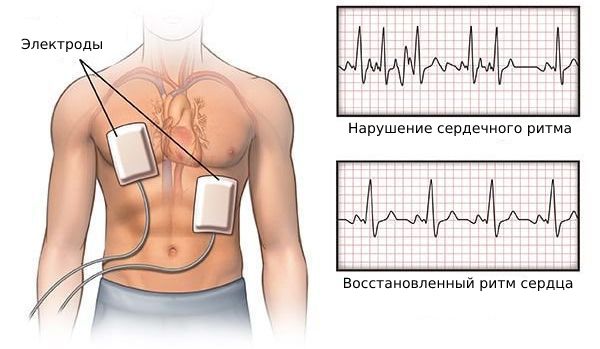
Лечение: вагусные приемы (стимуляция блуждающего нерва, снижающего частоту сердечных сокращений), внутривенное введение антиаритмических препаратов. У пациентов с нестабильным кровообращением может проводиться синхронизированная электроимпульсная терапия (кардиоверсия-дефибрилляция — воздействие на миокард электрическим током, после чего ритм сердечной деятельности задает синусовый узел).
Источник ритма: АВ-узел. Импульс может распространяться вниз к желудочкам, вверх к предсердиям или в обоих направлениях одновременно.
Симптомы: одышка, потливость, головокружения вплоть до предобморочного и обморочного состояния, боль и/или дискомфорт в области сердца, ощущение пульсации в сосудах шеи и «дрожание рубашки» — сильные сокращения миокарда, способные передаться через грудную клетку на одежду.
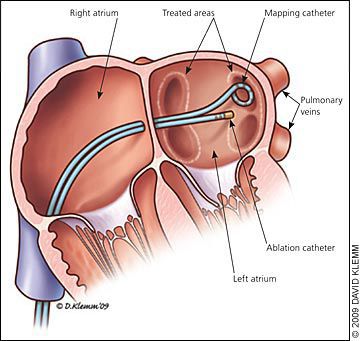
Лечение: вагусные приемы, внутривенное введение антиаритмиков. Может понадобиться проведение кардиоверсии-дефибрилляции, установка кардиостимулятора, а также катетерная абляция (микрохирургическая процедура воздействия на аритмически активный участок миокарда радиочастотами; выполняется с помощью введенных внутрь сердца через сосуды катетеров).
Предсердные тахикардии выявляются у пациентов с ишемической болезнью, гипертонией, анатомическими пороками сердечных клапанов, миокардитами и кардиомиопатиями, то есть почти не встречаются у людей со здоровым сердцем.
Опасность наджелудочковых тахикардий заключаются в том, что на фоне основной патологии сердца тахикардия может перерасти в фибрилляцию предсердий — угрожающее жизни состояние.
Желудочковые тахикардии
Источник ритма: циркулирующие внутри желудочка электрические импульсы, которые не позволяют миокарду расслабиться, заставляя его сокращаться повторно чаще, чем предсердия.
Симптомы: затруднение дыхания, боль в области сердца, потеря сознания, в тяжелых случаях — развитие кардиогенного шока с резким падением артериального давления вплоть до остановки кровообращения. ЧСС составляет 100-250 ударов в минуту.
Лечение: внутривенное введение антиаритмических препаратов, часто — радиочастотная катетерная абляция аритмически активного участка. При остановке кровообращения применяют электростимуляцию сердца. Нередко единственный эффективный способом лечения — установка кардиовертера-дефибриллятора.
Желудочковые тахикардии с высокой степенью вероятности могут трансформироваться в фибрилляцию желудочков. Из-за этого такой тип ускорения ЧСС оказывает крайне неблагоприятное влияние на прогноз жизни
Желудочковые тахикардии возникают на фоне хронических заболеваний сердечно-сосудистой системы и могут приводить к внезапной сердечной смерти.
Фибрилляция предсердий или желудочков
Фибрилляцией, или мерцанием, миокарда называют частые нескоординированные между собой сокращения. Мерцать могут как верхние отделы сердца (предсердия), так и нижние (желудочки).
Фибрилляция является непосредственным механизмом внезапной сердечной смерти. При подозрении на мерцательную аритмию необходимо немедленно обратиться за медицинской помощью
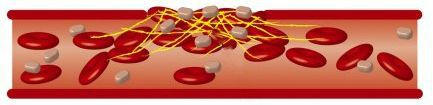
При фибрилляции не происходит полноценного сокращения сердечных отделов: один общий импульс распадается на части, хаотично подергивая миокард без малейшей синхронизации. Это приводит к застою крови внутри камер сердца. Органы в большом круге кровообращения начинают испытывать кислородное голодание, как и сама сердечная мышца. В это время кровь застаивается в полости предсердий или желудочков, из-за чего повышается риск формирования тромба. Если сердце наконец сократится с достаточной силой, кровяные сгустки попадут в кровоток и с большой вероятностью закупорят протоки артерий.
тромбоэмолия (закупорка тромботическими массами) сосудов внутренних органов и конечностей
Опасность тромбоэмолии после эпизода фибрилляции сохраняется до трех недель.
Коварство фибрилляции заключается в том, что ее эпизоды могут протекать бессимптомно. Однако мерцательная аритмия никогда не возникает в здоровом сердце. Это обязывает каждого, у кого есть заболевание сердечно-сосудистой системы, регулярно посещать кардиолога для оценки состояния сердца и сосудов, а также знать методику оказания первой помощи при эпизодах тахикардии.
Профилактика развития тахикардии
Сама по себе тахикардия не является болезнью — она лишь симптом, говорящий о наличии других проблем с сердцем. Поэтому профилактика должна быть направлена на предотвращение развития сердечно-сосудистой патологии.
Первичной профилактикой заболеваний миокарда (предупредительными мерами, рекомендованными к выполнению людям со здоровым сердцем и сосудами) является соблюдение постулатов здорового образа жизни. К ним относится достаточная двигательная активность, поддержание оптимальной массы тела, отказ от вредных привычек, полноценный сон и сбалансированное питание. Особое внимание этим правилам должны уделять люди с установленными факторами риска по развитию сердечно-сосудистой патологии.
Меры вторичной профилактики должны выполнять люди с уже диагностированной патологией сердца, чтобы избежать осложнений. Эти меры включают соблюдение рекомендаций лечащего врача, прием назначенных препаратов и своевременные визиты к кардиологу. Посещайте доктора не реже одного раза в год до 35 лет или один раз в шесть месяцев после 35.
Что такое тахикардия? Причины возникновения, диагностику и методы лечения разберем в статье доктора Гончарова В. Е., терапевта со стажем в 3 года.
Определение болезни. Причины заболевания
Тахикардия — это симптом, при котором частота сердечных сокращений увеличивается, начиная от 100 ударов в минуту и более.
Когда сердце начинает сокращаться слишком часто, эффективность его работы снижается, уменьшается доставка кислорода к органам, и появляются такие симптомы, как одышка, головокружение, боль в груди и потеря сознания.
Краткое содержание статьи — в видео:
Риск развития тахикардии увеличивается по мере старения человека. Это связано с возрастными изменениями сердечной ткани.
Часто склонность к тахикардии передаётся по наследству. Сама по себе тахикардия, которая не является проявлением аритмии, одинаково часто может встречаться у мужчин и женщин. Однако, если тахикардия является проявлением определенной аритмии, например, трепетания предсердий, она чаще встречается у мужчин.
Причины тахикардии
Самая простая физиологическая причина тахикардии — это физическая нагрузка. Любой организм, даже тренированный, в ответ на нагрузку достаточной интенсивности пытается компенсировать затраты кислорода и увеличить его доставку к органам. При этом задействуется множество механизмов, которые включают усиление сердечного выброса (увеличение объёма крови, выбрасываемого из левого желудочка в большой круг кровообращения) и увеличение частоты дыхательных движений и сердечных сокращений, т. е. тахикардия.
Для спортсменов, чей организм привык к физическим нагрузкам, для достижения тахикардии требуются значительные усилия и время. У малотренированных людей даже при незначительных нагрузках может значительно участиться пульс.
Важной особенностью физиологической тахикардии является её быстрое исчезновение после избавления от провоцирующего стимула.
Ещё одной причиной возникновения тахикардии является стрессовое воздействие на организм. Оно вызывает активацию симпатоадреналовой системы и рефлекторное учащение сердцебиения.
Также тахикардию может спровоцировать употребление некоторых продуктов и химических веществ — кофе, крепкого чая, алкоголя, лекарств (например, препаратов для лечения бронхиальной астмы, гормонов щитовидной железы или психостимуляторов).
Тахикардия является распространённым симптомом множества заболеваний, причём в большинстве случаев она развивается сразу от нескольких причин. Так, учащение пульса характерно для:
Особенности проявления тахикардии у мужчин и женщин
Сама по себе тахикардия, которая не является проявлением аритмии, одинаково часто встречается у мужчин и женщин. Однако, если тахикардия является проявлением определённой аритмии, например трепетания предсердий, она чаще встречается у мужчин.
Тахикардия в подростковом возрасте
Тахикардия может наблюдается в подростковом возрасте, когда ребёнок активно развивается. Обычно она не требует лечения и со временем проходит. Однако учащение сердечных сокращений может возникать как в результате физиологических причин, так и при различных заболеваниях. Поэтому появление тахикардии требует тщательной диагностики в любом возрасте.
Тахикардия у беременных
Симптомы тахикардии
Основные симптомы тахикардии:
Однако часто (в 38% случаев) люди с тахикардией не предъявляют жалоб, и это состояние обнаруживается во время рутинного обследования, например, при прохождении медосмотра или во время случайного измерения частоты сердечных сокращений.
В отдельных случаях признаками тахикардии могут быть обмороки и увеличение объёма мочи.
Патогенез тахикардии
Анатомия и физиология сердца
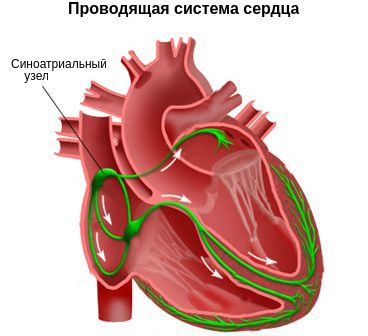
Важным показателем работы сердца является ритм. Если он в норме, то такой ритм называют синусовым. Этот термин связан с синоатриальным узлом — группой клеток миокарда, ответственных за стимуляцию работы сердца.
Как известно, сердце состоит из мышечных волокон, способных к самопроизвольному сокращению. Ритм сокращений задаётся именно из синоатриального узла, клетки которого сокращаются с определенной частотой (в норме 55-70 в минуту).
Импульс от синоатриального узла распространяется по всему сердцу через цепи специальных клеток (так называемым проводящим путям), вызывая одновременное сокращения всех кардиомиоцитов (клеток сердечной мышцы). Таким образом, чрезмерная стимуляция клеток синоатриального узла либо нарушение его функционирования может привести к учащению ритма сердца вплоть до такихардии.
Патогенез синусовой тахикардии связан с нарушением баланса симпатических и вегетативных влияний на проводящую систему миокарда. Симпатическая нервная система отвечает за реакцию стресса и любого другого действия, мобилизуя все системы организма. Вегетативная система, наоборот, обладает некоторым тормозящим эффектом и отвечает за постоянство внутренней среды организма. Преобладание симпатического воздействия на сердце вызывает симптом тахикардии.
При заболеваниях щитовидной железы, сопровождающихся избытком продукции её гормонов, либо при передозировке препаратами гормонов щитовидной железы также часто отмечается учащение пульса. Это связано с активацией гормонами железы симпатических нервных центров.
Также вклад в развитие тахикардии вносит структурное повреждение миокарда в районе работы синусового узла (правого предсердия) в результате воспалительных изменений. Однако такой механизм встречается гораздо реже. [3]
Классификация и стадии развития тахикардии
Существует несколько видов тахикардии:
Синусовая тахикардия
Это сокращение сердца, учащённое до 100 ударов в минуту и более, идущее из синусового узла, который отвечает за нормальное сокращение миокарда. Частота сердечных сокращений при этом постепенно нарастает и также постепенно снижается. Такой вид тахикардии считается нормальной реакцией сердца на эмоциональные и физические нагрузки. В частности, она возникает как компенсаторный ответ сердечно-сосудистой системы на лихорадку, гипогликемию, шок, гипотонию, гипоксию, анемию, инфаркт миокарда, эмболию лёгочной артерии, гипертиреоз, приём некоторых лекарств и воздействие токсических веществ. [2]
Патологической является хроническая неадекватная синусовая тахикардия. От «нормальной» тахикардии она отличается тем, что возникает без воздействия явных физических или эмоциональных факторов. [11]
Синоатриальная реципрокная тахикардия — один из редких видов учащённого сердцебиения. В его основе лежит re-entry — повторный вход импульса в области синусового узла. Отличается внезапным появлением и исчезновением. Зачастую протекает бессимптомно.
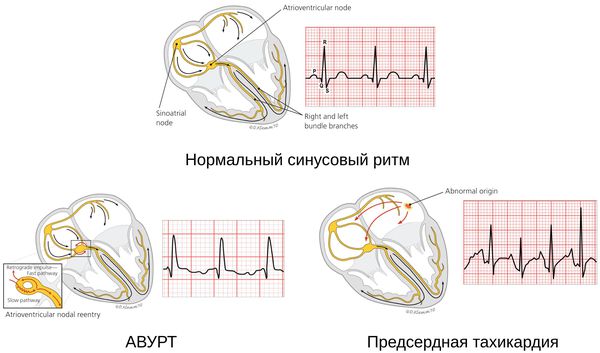
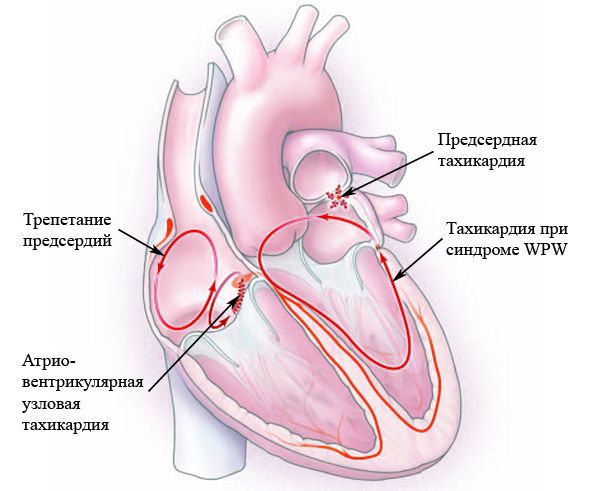
Атриовентрикулярная тахикардия (АВУРТ)
АВУРТ — одна из распространённых приступообразных наджелудочковых аритмий с частотой сердечных сокращений около 140-280 ударов в минуту. Возникает в связи с повторными импульсами в АВ-узле, который разделяет пути проведения быстрых и медленных импульсов. Данная тахикардия не опасна для жизни, обычно сопровождается головокружением, обмороком, одышкой, перемежающимся сердцебиением, болью/дискомфортом в шее и груди, тревогой и увеличением объёма мочи. АВУРТ на фоне ишемической болезни сердца может привести к инфаркту миокарда. [6]
Хотя обморок является редким симптомом АВУРТ, он типичен для людей с частотой сердечных сокращений выше 170 ударов в минуту, так как меньшее заполнение желудочков приводит к снижению сердечного выброса и перфузии головного мозга (прохождению крови сквозь него). [5] [6]
Если у пациента АВУРТ имеется сердечная недостаточность или стеноз коронарной артерии, он может жаловаться на боли в груди, а также может иметь симптомы сердечной недостаточности, такие как тахипноэ, свистящее дыхание или отёк нижних конечностей при физикальном обследовании. [4] [9]
Фибрилляция предсердий
Фибрилляция предсердий (мерцательная аритмия) — стойкая патология сердечного ритма, при котором в предсердиях возникает несколько хаотичных импульсов вместо одного. Частота сердечных сокращений при фибрилляции предсердий повышена до 350-700 ударов в минуту.
Пароксизмальная тахикардия
Пароксизмальная тахикардия — внезапное учащение сердцебиения до 150-300 ударов в минуту, которое длится несколько секунд. Такое нарушение ритма относится к жизнеугрожающим состояниям и требует диагностики и лечения в условиях стационара. [3] [7] В зависимости от места, из которого выходит импульс, может быть предсердной, узловой и желудочковой. [6] [7] [12]
Предсердная тахикардия
Предсердная тахикардия — «неопасная» аритмия, очаг которой располагается над желудочками. Как правило, возникает у пожилых людей с нарушениями сердца. Протекает в виде приступа, который иногда может длиться около недели.
Желудочковая тахикардия
Желудочковая тахикардия — это сердечный ритм, который возникает в нижних камерах сердца и обусловливает частоту сердечных сокращений не менее 120 ударов в минуту.
Тахикардия при синдромах предвозбуждения
Такие состояния вызываются преждевременными импульсами сокращения желудочков и/или предсердий, которые опережают нормальное возбуждение проводящей системы сердца. Их причина во врождённой аномалии — наличии дополнительного проводящего пути. Может угрожать жизни пациента.
Осложнения тахикардии
Все возможные осложнения тахикардии связаны с её причиной и степенью выраженности.
Чем опасна тахикардия
В целом учащение частоты сердечных сокращений приводит к нарушению доставки кислорода в саму сердечную мышцу, так как кровоток по коронарным артериям возможен только в период диастолы (расслабления сердца между сокращениями), и чем чаще сокращается сердце, тем меньше времени занимает диастола.
И хотя в большинстве случаев данное расстройство не вызывает никаких других симптомов и осложнений, учащение сердцебиения всё же может серьёзно нарушить нормальную работу сердца и повысить риск инсульта.
Тахикардия при определённых нарушениях ритма может вызывать следующие осложнения:
В норме поток крови по сосудам ламинарный (т. е. равномерный), при этом кровь движется в одном направлении, но с разными скоростями: самая высокая скорость — в середине сосуда, медленные всего — у сосудистой стенки. При тахикардии, особенно при частоте сокращений сердца более 130 ударов в минуту, большое число сердечных выбросов нарушает естественный ток крови, и он приобретает свойство турбулентности: в равномерном потоке жидкости формируются множественные локальные завихрения, что провоцирует столкновения клеток крови, иногда приводящие к их повреждению и способствующие формированию мелких сгустков-тромбов. Подобное явление может привести к закупорке тромбами мелких сосудов и формированию микроинсультов.
У людей с ишемической болезнью сердца, перенёсших инфаркт миокарда, а также с сахарным диабетом нарушение поступления кислорода в миокард может привести к обострению основного заболевания, а зачастую и к смерти.
Какой вид тахикардии опасен для жизни
Тахикардия с очень высокой частотой сокращений сердца (более 170 ударов в минуту) может привести к грозным и потенциально смертельным осложнениям:
Диагностика тахикардии
Общий визуальный осмотр
При осмотре пациента с тахикардией выявляется частое дыхание (одышка), бледность и влажность кожи, частое сокращение сонных артерий.
Аускультация сердца и измерение пульса
После внешнего осмотра при аускультации (выслушивании) сердца оценивается характер сердечных тонов, а также равномерность и частота сердечных сокращений. Она определяется подсчётом по секундомеру за 60 секунд.
Фонокардиография
Электрокардиография
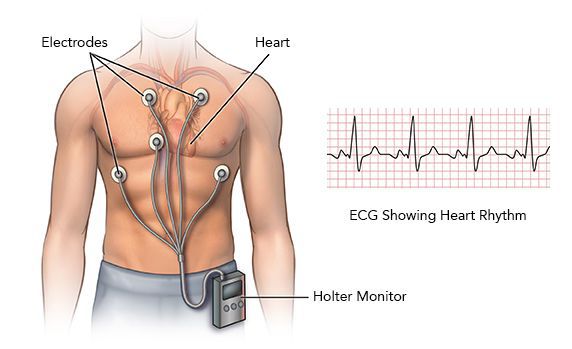
Диагноз «тахикардия» устанавливается по результатам записи электрокардиографии (ЭКГ) и суточного мониторирования ЭКГ.
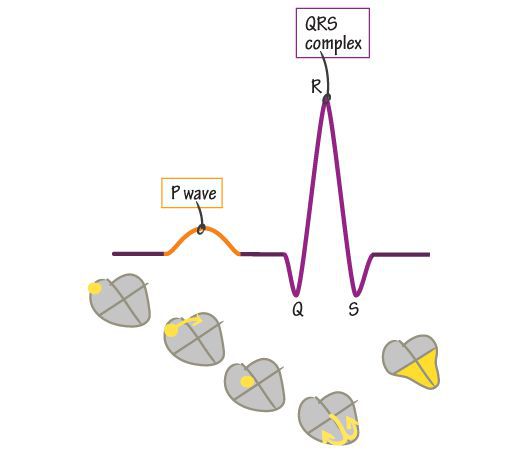
Суточное монитрорирование ЭКГ назначается при постоянной, непрекращающейся тахикардии, часто рецидивирующей в течение суток либо возникающей спонтанно. Так, на кардиограмме при синусовой тахикардии структура сердечного ритма сохраняется, но вместе с этим отмечается более 100 сердечных сокращений в минуту. Несинусовые тахикардии отличаются тем, что зубец Р либо не стоит перед каждым комплексом QRS, либо расстояние между зубцом P и комплексом QRS увеличено значительно больше нормы.
Для дифференциальной диагностики и выявления причины нарушения ритма необходимо:
Иногда необходим общий анализ крови. С его помощью можно подтвердить АВУРТ: при таком виде тахикардии в плазме крови повышается концентрация вторичного предсердного натрийуретического фактора, который выделяется предсердием в ответ на его растяжение.
Лечение тахикардии
Что надо делать при приступе
Если человек при внезапном приступе тахикардии находится один, необходимо глубоко дышать, а также выполнить манёвр Вальсальвы. Для этого закрывают голосовую щель и напрягают мышцы грудной клетки в течение 10-15 секунд (можно сравнить с попыткой потужиться). Детям младшего возраста можно попробовать выдохнуть шприц или соломинку для напитков. Для такой же реакции у младенцев можно приложить к лицу пакеты со льдом на несколько секунд.
Какие действия нельзя предпринимать
Без тщательной диагностики и рекомендаций лечащего врача нельзя принимать какие-либо лекарства и БАДы. При некоторых аритмических тахикардиях, которые выявляются по данным электрокардиограммы, их приём может быть опасен.
Устранение основного заболевания
Лечение длительной тахикардии начинается с устранения основного заболевания, симптомом которого она является, либо каких-то других причинных факторов. Если заболевание известно, то после соответствующего лечения купируется и тахикардия.
При феохромоцитоме (опухоли надпочечника), продуцирующей адреналин, и иногда при гипертиреозе лечением является оперативное вмешательство, после которого один из симптомов в виде тахикардии исчезает.
При заболеваниях щитовидной железы лечением является либо оперативное вмешательство, либо лекарственная терапия.
При артериальной гипертензии многие назначаемые для её лечения препараты не только снижают уровень артериального давления, но и влияют на скорость сердечных сокращений, снижая её. Если назначение таких препаратов противопоказано, то кардиологи используют лекарство, действующее только на клетки синусового узла, замедляющее исключительно пульс — ивабрадин. Препарат имеет ограниченное количество показаний и запрещён к самостоятельному применению без консультации специалиста.
При анемии восстановлению уровня гемоглобина и нормализации сердечного ритма способствует назначение препаратов железа (при железодефицитной анемии), витамина В12 или фолиевой кислоты (при В12-дефицитной и фолиеводефицитной анемии), переливание компонентов крови (при постгеморрагической либо апластической анемии), а также лечение атрофического гастрита или паразитозов (дифиллоботриоз).
Если тахикардия возникает у здорового человека и связана с низким физическим развитием, то выходом является постепенная тренировка выносливости. Она включает в себя повышение активности образа жизни, нарастание сложности физических тренировок, выполнение статичных и динамических упражнений, ходьбу в умеренном и быстром темпе, бег на различные дистанции с возрастающей сложностью, а также плавание.
Лечение наджелудочковых тахикардий
В случае диагностированой наджелудочковой тахикардии (например, предсердной тахикардии, АВУРТ или трепетания предсердий) для начала состоит оценить нестабильность артериального давления по наличию следующих признаков:
Электроимпульсная терапия
Если пациент нестабилен, то необходима немедленная кардиоверсия — стимуляция сердца разрядом электрического тока. При этом важно, чтобы дефибриллятор находился в режиме синхронизации с комплексом QRS (основными импульсами на линии ЭКГ). Этот режим позволяет дефибриллятору предотвратить передачу удара во время того, когда сердце деполяризовано (иначе кардиоверсия может привести к полиморфной желудочковой тахикардии).
Начальная энергия для синхронизированной стимуляции сердца:
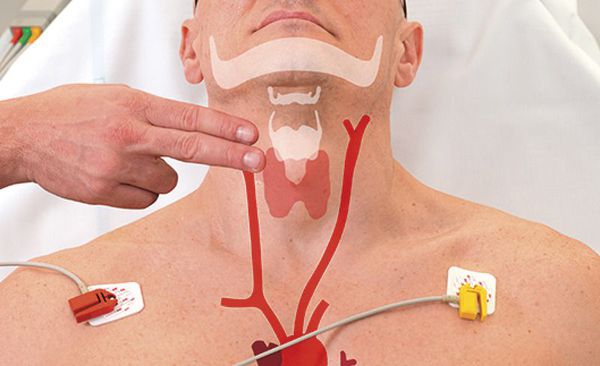
Пациента со стабильным давлением нужно подготовить к химической кардиоверсии — восстановлению сердечного ритма с использованием препаратов. Для этого рекомендуется провести стимуляцию блуждающего нерва при помощи манёвра Вальсальвы и массажа сонной артерии. Эти методы стимулируют парасимпатическую систему, замедляют формирование импульса в синусовом узле и не только.
Для долгосрочного лечения рецидивирующей наджелудочковой тахикардии пациентам следует проконсультироваться о том, как самостоятельно повышать тонус блуждающего нерва.
Техника манёвра Вальсальвы: закрытие голосовой щели и напряжение мышц грудной клетки в течение 10-15 секунд (можно сравнить с попыткой потужиться). Детям младшего возраста можно попробовать выдохнуть шприц или соломинку для напитков. Для такой же реакции у младенцев можно приложить к лицу пакеты со льдом на несколько секунд.
Надавливание на глазные яблоки также может вызывать стимуляцию парасимпатической системы, однако данный метод не рекомендуется, поскольку при чрезмерном надавливании могут повредиться глаза. [4] [8]
Техника массажа сонной артерии: пациент лежит на спине, шея вытянута, в это время пальцами он надавливает на один каротидный синус в течение примерно 10 секунд. Такой массаж противопоказан людям с единственной артерией, пациентам, перенёсшим транзиторную ишемическую атаку или острое нарушение мозгового кровообращения в течение последних трёх месяцев, а также детям или младенцам. [5]
Медикаментозная терапия
Если воздействие на блуждающий нерв не дало эффекта, то для нормализации сердцебиения можно использовать аденозин. Его необходимо вводить в струйно внутривенно. Начальная доза составляет 6 мг (детская доза — 0,1 мг/кг). Если такая доза неэффективна, то можно ввести 12 мг (детям — 0,2 мг/кг). Вторая доза аденозина (12 мг) может быть введена ещё один раз, если должный эффект не достигнут. Каждую дозу аденозина необходимо быстро промыть 10–20 мл физраствора. Если на момент лечения пациент получает карбамазепин или дипиридамол, то рекомендуется снизить дозу аденозина до 3 мг. [1] [11]
В случае неверно истолкованного ритма введение аденозина может помочь замедлить частоту сердечных сокращений на длительное время. Это позволит определить, вызвана ли тахикардия другой узкой комплексной тахикардией (например, мерцательной аритмией или трепетанием предсердий).
При неэффективности аденозина можно использовать:
Если вышеуказанные препараты по-прежнему оказываются неэффективными, то стимуляция сердца с большей скоростью, чем его собственный ритм, может устранить наджелудочковую тахикардию. Однако есть риск желудочковой тахикардии или фибрилляции, поэтому её следует использовать с осторожностью и с немедленной доступностью кардиоверсии. [4]
Пациентам с рецидивирующей наджелудочковой тахикардией без синдрома предварительного возбуждения может потребоваться длительное лечение пероральными бета-адреноблокаторами или блокаторами кальциевых каналов для поддержания синусового ритма. Также может потребоваться радиочастотная (катетерная) абляция — оперативное лечение аритмии с использованием радиочастотной энергии.
Лечение АВ-узловой реципрокной тахикардии
Первичная тактика лечения АВУРТ также сводится к стимуляции блуждающего нерва и приёму аденозина, который прекращает примерно 80% аритмий. Препаратами второго ряда являются недигидропиридиновые блокаторы кальциевых каналов, бета-блокаторы или дигоксин. [8]
Хирургическое лечение
Если лечение вышеуказанными способами не увенчалось успехом, или приём медикаментов невозможен из-за побочных эффектов, то пациенты могут выбрать катетерную абляцию как одноразовое окончательное лечение. Данный метод лечения АВУРТ высокоэффективен (успешен в 95% случаев).
Хроническая медикаментозная терапия с использованием антиаритмических средств III или IC класса (флекаинид, пропафенон, амиодарон, дофетилид или соталол) может проводиться в тех случаях, когда организм не реагирует на блокаторы кальциевых каналов или бета-блокаторы, а также в случае отказа пациента от катетерной абляции. Выбор этих антиаритмиков обычно связан с сопутствующими заболеваниями и профилем побочных эффектов. [6] [10]
Лечение тахикардии народными средствами
Применение методов народной медицины часто приводит к тому, что пациент не получает своевременного квалифицированного лечения. При тахикардии это может стать причиной опасных для жизни осложнений, например инсульта и инфаркта миокарда.
Прогноз. Профилактика
В случае физиологической тахикардии, возникающей при умеренных или значительных физических нагрузках, прогноз благоприятный, так как в данном случае она является нормальной адаптационной реакцией на повышение работы организма.
Если же тахикардия развивается в стрессовой ситуации, т. е. при эмоциональном возбуждении, то часто необходима коррекция состояния, например, исключение возникновения таких ситуаций, работа с психотерапевтом (в некоторых случаях после консультации с врачом может быть назначена медикаментозная терапия).
С увеличением возраста человека и наличием одного и более заболеваний, являющихся причиной тахикардии, лечение должно быть комплексным и воздействовать на максимальное число причинных звеньев заболевания. Поэтому человек, имеющий сердечно-сосудистые, бронхо-лёгочные, гормональные, острые либо хронические воспалительные заболевания, а также заболевания нервной системы обязательно должен проконсультироваться с врачом, подробно описав свои жалобы и симптоматику заболевания, ни о чём не скрывая и не умалчивая. Открытость и взаимопонимание в общении со специалистом способствуют быстрому достижению результата лечения.
Профилактика приступов тахикардии: