Рефлекс розовый что это
Рефлекс розовый что это
Исследование глазного дна является одним из объективных методов, применяемых в клинике неврологии раннего возраста. Исследование глазного дна у детей раннего возраста затруднено. Для расширения зрачка закапывают 1% гоматропин в конъюнктивальный мешок. У новорожденных и грудных детей голову фиксирует мать или медицинская сестра. Если ребенок очень беспокоен, зажмуривает глаза, врач может пользоваться векоподъемником. При хорошем контакте с ребенком 2—3 лет можно заставить его фиксировать взгляд на интересном предмете. Глазное дно осматривают с помощью зеркального или электрического офтальмоскопа.
Глазное дно новорожденного отличается рядом особенностей. Оно окрашено в светло-желтый цвет. Диск зрительного нерва бледно-розовый с сероватым оттенком, границы четкие, отсутствует макулярный рефлекс. У взрослых такое глазное дно бывает при атрофии зрительного нерва. Сероватый цвет макуляр-ной области и депигментация остальных отделов глазного дна сохраняется до 2-летнего возраста. Артерии сетчатки новорожденных нормального калибра, а вены шире обычного.
У новорожденных, родившихся в асфиксии, на глазном дне можно обнаружить мелкоточечные кровоизлияния вдоль артериол в виде языков пламени, клякс, штрихов, пятен, лужиц. Эти кровоизлияния рассасываются на 6—7-й день жизни. Кровоизлияния в макулярную область и периретинальные кровоизлияния сохраняются дольше. Иногда они возникают повторно на 12—14-й день жизни.
У недоношенных детей, которые находились в атмосфере с повышенным содержанием кислорода, на глазном дне находят ретролентальную фиброплазию — пролиферацию эндотелия капилляров, кровоизлияния, отек нервных волокон. В дальнейшем нервные волокна утолщаются, новообразованные капилляры прорастают в стекловидное тело. Начавшись на периферии, процесс захватывает всю сетчатку и стекловидное тело.
При повышении внутричерепного давления, декомпенсированной гидроцефалии, объемных процессах на глазном дне отмечаются расширение вен, сужение артерий, стушеванность гранпц диска зрительного нерва вследствие отека сетчатки. Отек распространяется также по ходу сосудов. При нарастании гипертензии диск увеличивается в размерах и проминирует в стекловидное тело, сосуды тонут в отечной сетчатке, появляются кровоизлияния из расширенных вен. Длительная внутричерепная гипертепзия приводит к субатрофии, а затем и ко вторичной атрофии диска зрительного нерва. Диск становится бледно-серый с нечеткими границами. Сосуды сужены, особенно артерии.
Врожденная атрофия зрительного нерва характеризуется резким побледнеиием диска зрительного нерва, особенно височных половин. Границы диска четкие в отличие от вторичной атрофии зрительного нерва. Артерии сужены.
Для мозговых липоидозов (ганглиозидозы, сфинголипидозы) и некоторых муколипидозов характерно наличие вишнево-красного пятнышка в макулярной области, которое не изменяется на всем протяжении болезни. Эти изменения на глазном дне связаны с атрофией сетчатки и просвечиванием сосудистой оболочки. Их можно обнаружить уже в первые месяцы жизни, что имеет важное значение для дифференциального диагноза. Хориоретинит, микрофтальм наблюдаются при врожденном токсоплазмозе.
Офтальмоскопическая картина глазного дна

Исследования могут проводиться в различном виде: в прямом и обратном, с узким и широким зрачком.
Офтальмоскопия входит в стандартный осмотр врача-офтальмолога и является одним из важнейших методов диагностики заболеваний глаз.
Помимо глазных заболеваний, офтальмоскопия помогает в диагностике таких патологий, как гипертония, диабет и многих других, т.к. именно при этом исследовании можно визуально оценить состояние сосудов человека.
Осмотр глазного дна
Офтальмолог, меняя положение глаза относительно глаза исследуемого и заставляя его перемещать взор в различных направлениях, может осмотреть и остальные участки глазного дна.
При максимально расширенном зрачке только небольшая область глазного дна у лимба шириной 8 мм остается недоступной исследованию. Общая окраска глазного дна складывается из цветовых оттенков лучей, выходящих из исследуемого глаза и в основном отраженных пигментным эпителием сетчатки, сосудистой оболочкой и отчасти склерой.
Нормальная сетчатка при исследовании в ахроматическом свете почти не отражает лучей и поэтому остается прозрачной и невидимой. В зависимости от содержания пигмента в пигментном эпителии и в сосудистой оболочке заметно меняется цвет и общий рисунок глазного дна. Чаще всего глазное дно представляется равномерно окрашенным в красный цвет с более светлой периферией. В таких глазах пигментный слой сетчатки скрывает рисунок подлежащей сосудистой оболочки. Чем более выражена пигментация указанного слоя, тем более темным выглядит глазное дно.
По краям макулярной области возвышение сетчатки выравнивается в плато, ширина которого у отдельных лиц варьирует, и образует вал эллиптической формы. Отраженные от вала лучи направляются обратно в зрачок, обусловливая офтальмоскопическую картину макулярного рефлекса. В зависимости от индивидуальных особенностей рельефа глазного дна может наблюдаться наружный макулярный рефлекс и более широкое кольцо бликов.
При патологических процессах на глазном дне нормальные рефлексы могут исчезать или появляются новые рефлексы в тех местах, где в норме они не наблюдаются. Различают следующие причины исчезновения рефлексов:
Патологические рефлексы являются следствием изменения рельефа глазного дна. Точечные рефлексы, единичные или групповые, указывают на возвышение сетчатки, например на наличие очага диффузного воспаления, а каждый рефлекс соответствует вершине возвышения. Круговые или полукруговые рефлексы образуются на границе возвышения и западения уровня сетчатки.
Пигментный слой сетчатки может содержать мало пигмента и тогда через него просвечивает сосудистая оболочка. Глазное дно представляется ярко-красным. На нем видны хориоидальные сосуды в виде густо переплетающихся оранжево-красных полос, сходящихся к экватору глаза. Если сосудистая оболочка богата пигментом, то межваскулярные пространства ее принимают форму вытянутых пятен или треугольников. Это так называемое пятнистое, или паркетное, глазное дно (fundus tabulatus). В тех случаях, когда пигмента мало и в сетчатке и в сосудистой оболочке, глазное дно благодаря более сильному просвечиванию склеры выглядит особенно светлым. На этом фоне сосок зрительного нерва и сосуды сетчатки резче контурированы и кажутся более темными. Хорошо видны хориоидальные сосуды. Макулярный рефлекс плохо выражен или отсутствует.
Слабо пигментированное глазное дно чаще всего встречается у альбиносов, почему его называют также альбинотическим. Сходно по окраске с альбинотическим глазное дно новорожденных. Но сосок зрительного нерва у них бледно-серого цвета с нечеткими контурами. Вены шире обычного. Макулярный рефлекс отсутствует. Со второго года жизни глазное дно детей уже почти не отличается от глазного дна взрослых.
Патологические изменения в сосудистой и сетчатой оболочках отличаются значительным многообразием и могут проявляться в виде диффузных помутнений, ограниченных очагов, кровоизлияний и пигментаций.
Диффузные помутнения больших или меньших размеров придают сетчатке тусклый серый цвет и особенно резко выступают в области диска зрительного нерва.
Ограниченные очаги в сетчатке могут иметь различную форму и величину и светло-белый, светло-желтый или голубовато-желтый цвет. Располагаясь в слое нервных волокон, они принимают штрихообразную форму; в области желтого пятна образуют фигуру, напоминающую звезду.
Круглая форма и пигментация очагов наблюдаются при локализации процесса в наружных слоях сетчатки. Свежие фокальные изменения в сосудистой оболочке темнее ретинальных и менее четко очерчены. В результате наступающей затем атрофии сосудистой оболочки на этих участках обнажается склера и они приобретают вид белых, резко ограниченных очагов различной формы, часто окруженных пигментированным ободком. Над ними обычно проходят сосуды сетчатки.
Кровоизлияния сосудистой оболочки встречаются сравнительно редко и, будучи прикрыты пигментным эпителием, плохо различимы. Свежие кровоизлияния в сетчатку имеют вишнево-красный цвет и разную величину: от мелких, точечных экстравазатов до крупных, занимающих обширную область глазного дна. При локализации в слое нервных волокон кровоизлияния представляются в виде радиальных штрихов или треугольников, обращенных вершиной к соску зрительного нерва. Преретинальные кровоизлияния круглой или поперечно-овальной формы. В редких случаях кровоизлияния бесследно рассасываются, но чаще оставляют после себя беловатые, серые или пигментированные атрофические очаги.
Диск (сосок) зрительного нерва при офтальмоскопии
Наиболее заметной частью глазного дна является сосок (диск) зрительного нерва и с него обычно начинают исследование. Сосок расположен кнутри от заднего полюса глаза и попадает в офтальмоскопическое поле зрения, если исследуемый повернет глаз к носу на 12–15°.
Сосок зрительного нерва чаще всего имеет форму круга или вертикального овала и очень редко — поперечно-овальную форму. Астигматизм исследуемого глаза может искажать истинную форму соска и создавать у врача ложное представление о его очертаниях. Подобное искажение формы соска может также наблюдаться в результате погрешностей в технике исследования, когда, например, при офтальмоскопии в обратном виде лупу ставят слишком косо к линии наблюдения.
Горизонтальный размер соска в среднем равен 1,5–1,7 мм. Видимые же размеры его, как и других элементов глазного дна, при офтальмоскопии значительно больше и зависят от рефракции исследуемого глаза и способа исследования. Сосок зрительного нерва может всей своей плоскостью располагаться на уровне глазного дна (плоский сосок) или иметь в центре воронкообразное углубление (экскавированный сосок). Углубление образуется за счет того, что покидающие глаз нервные волокна начинают перегибаться у самого края склерально-хориоидального канала. Тонкий слой нервных волокон в центральном участке соска зрительного нерва делает более заметной подлежащую белесоватую ткань решетчатой пластинки, и поэтому участок экскавации выглядит особенно светлым. Нередко здесь можно обнаружить следы отверстий решетчатой пластинки в виде темно-серых точек.
Иногда физиологическая экскавация располагается парацентрально, несколько ближе к височному краю соска. От патологических видов экскаваций ее отличает небольшая глубина (менее 1 мм) и главное обязательное присутствие ободка нормально окрашенной ткани соска между его краем и краем экскавации. Выраженное углубление на месте соска зрительного нерва может наблюдаться при врожденных колобомах. В таких случаях сосок часто окружен белым ободком с пигментными включениями и кажется несколько увеличенным. Значительная разница в уровне соска и сетчатки ведет к резкому изгибу сосудов и создает впечатление, что они появляются не в середине соска, а из-под его края.
С аномалией развития связаны также изредка встречаемые дефекты (ямки) в ткани соска и мякотные, миелиновые волокна, имеющие вид ярко-белых блестящих вытянутых пятен. Они могут иногда располагаться на поверхности соска, прикрывать его; при невнимательном исследовании их можно принимать за сосок причудливой формы.
На красном фоне глазного дна сосок зрительного нерва выделяется своими четкими границами и розовым или желтовато-красным цветом. Цвет соска определяется структурой и соотношением образующих его анатомических элементов: артериальных капилляров, сероватых нервных волокон и лежащей под ними беловатой решетчатой пластинки. Носовая половина соска содержит более массивный папилломакулярный пучок нервных волокон и лучше снабжена кровью, тогда как в височной половине соска слой нервных волокон тоньше и через него сильнее просвечивает белесоватая ткань решетчатой пластинки. Поэтому наружная половина соска зрительного нерва почти всегда выглядит более светлой, чем внутренняя. По этой же причине из-за большего контраста с фоном глазного дна височный край соска очерчен резче носового.
Впрочем, цвет соска и четкость его границ заметно варьируют. В ряде случаев только большой клинический опыт и динамическое наблюдение за состоянием глазного дна позволяют отличить вариант нормы от патологии соска зрительного нерва. Такие затруднения возникают, например, при так называемом ложном неврите, когда нормальный сосок имеет нечеткие контуры и представляется гиперемированным. Псевдоневрит большей частью встречается при средней и высокой гиперметропии, но может наблюдаться и при миопической рефракции.
В сомнительных случаях рекомендуется обращать внимание на сосудистую воронку соска зрительного нерва: она ясно выражена при псевдоневрите и не видна при явлениях воспаления или застоя.
Нередко сосок зрительного нерва окружен белым (склеральным) или темным (хориоидальным, пигментным) кольцом.
Первое кольцо, именуемое также конусом, обычно представляет собой ободок склеры, видимой в результате того, что отверстие в сосудистой оболочке, через которое проходит зрительный нерв, оказывается шире отверстия в склере. Иногда это кольцо образуется за счет глиальной ткани, окружающей зрительный нерв. Склеральное кольцо не всегда бывает полным и может иметь форму серпа или полумесяца.
Что касается хориоидального кольца, то основу его составляет скопление пигмента по краю отверстия в сосудистой оболочке. При наличии обоих колец хориоидальное кольцо располагается периферичнее склерального; нередко оно занимает только часть окружности.
Изменения диска зрительного нерва при различных заболеваниях
При заболеваниях зрительного нерва, в основном протекающих в виде воспаления или застоя, сосок может приобретать красный, серовато-красный или мутнокрасный цвет и форму вытянутого овала, неправильного круга, почкообразную форму или вид песочных часов. Размеры его, особенно при застойных явлениях, нередко превышают обычные в 2 раза и более. Границы соска становятся нечеткими, размытыми. Порой очертаний соска вообще нельзя уловить и только выходящие из него сосуды позволяют судить о его местоположении на глазном дне.
Атрофические изменения зрительного нерва сопровождаются побелением соска. Серый, серовато-белый или серовато-синий сосок с резкими границами наблюдается при первичной атрофии зрительного нерва; матово-белый сосок с нечеткими контурами характерен для вторичной атрофии зрительного нерва.
Различают 2 вида патологической экскавации соска зрительного нерва
Помимо экскаваций соска, наблюдается и выбухание, выпячивание его в стекловидное тело. Особенно выраженное выбухание соска бывает при застойных явлениях в зрительном нерве (так называемый грибовидный сосок).
Сосуды, видимые на глазном дне
Из середины соска зрительного нерва или несколько кнутри от середины выходит центральная артерия сетчатки (a. centralis retinae). Рядом с ней, латеральнее, входит в сосок центральная вена сетчатки (v. centralis retinae).
На поверхности соска артерия и вена делятся на две вертикальные ветви — верхнюю и нижнюю (a. et v. centralis superior et inferior). Каждая из этих ветвей, покинув сосок, вновь делится на две ветви — височную и носовую (a. et v. temporalis et nasalis). В дальнейшем сосуды древовидно распадаются на все более мелкие веточки и распространяются по глазному дну, оставляя свободным желтое пятно. Последнее окружено также артериальными и венозными веточками (a. et v. macularis), непосредственно отходящими от основных сосудов сетчатки. Иногда основные сосуды делятся уже в самом зрительном нерве и тогда на поверхности соска сразу появляется несколько артериальных и венозных стволов. Изредка центральная артерия сетчатки, прежде чем покинуть сосок и совершить свой обычный путь, петлевидно перекручивается и несколько выступает в стекловидное тело (препапиллярная артериальная петля).
Отличие артерий от вен при офтальмоскопии
Вены шире артерий (калибры их соответственно относятся как 4:3 или 3:2), окрашены в вишнево-красный цвет, более извиты. Световая полоска по ходу вен значительно уже, чем по ходу артерий. На крупных венозных стволах сосудистый рефлекс часто отсутствует. Нередко отмечается пульсация вен в области соска зрительного нерва.
В глазах с высокой гиперметропией извитость сосудов более выражена, чем в глазах с миопической рефракцие. Астигматизм исследуемого глаза, не корригированный стеклами, может создавать ложное впечатление о неравномерности калибра сосудов. На многих участках глазного дна виден перекрест артерий с венами, причем впереди может лежать как артерия, так и вена.
Изменения сосудов при различных заболеваниях
Изменение калибра сосудов наступает в результате нарушений сосудистой иннервации, патологических процессов в стенках сосудов и различной степени их кровенаполнения.
К патологическим явлениям относится также возникновение артериальной пульсации, особенно заметной в месте изгиба сосудов на соске зрительного нерва.
Желтое пятно при офтальмоскопии
В заднем полюсе глаза лежит наиболее важная в функциональном отношении область сетчатки — желтое пятно (macula lutea). Его можно увидеть, если исследуемый направит взор на световой «блик» офтальмоскопа.
Но при этом зрачок резко суживается, что затрудняет исследование. Проведению его также мешают световые рефлексы, возникающие на поверхности центральной части роговицы.
Поэтому при исследовании данной области сетчатки целесообразно пользоваться безрефлексными офтальмоскопами, прибегать к расширению зрачка (там, где это возможно) или направлять в глаз менее яркий пучок света.
При обычной офтальмоскопии (в ахроматическом свете) желтое пятно имеет вид темно-красного овала, окаймленного блестящей полоской — макулярным рефлексом. Последний образуется за счет отражения света от валикообразного утолщения сетчатки по краю желтого пятна.
Макулярный рефлекс лучше выражен у молодых людей, особенно у детей, и в глазах с гиперметропической рефракцией.
Желтое пятно окружено отдельными артериальными веточками, несколько заходящими на его периферию.
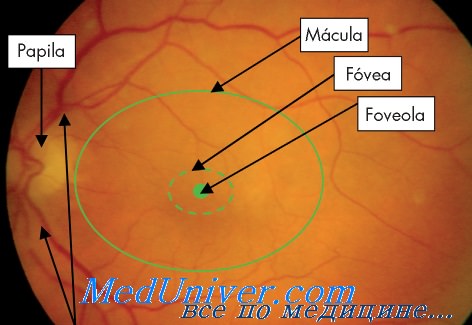
Размеры желтого пятна заметно варьируют. Так, больший горизонтальный диаметр его может иметь величину от 0,6 до 2,9 мм. В центре желтого пятна находится более темное круглое пятнышко — центральная ямка (fovea centralis) с блестящей светлой точкой в середине (foveola). Диаметр центральной ямки в среднем 0,4 мм.
Ретинопатии сетчатки глаза: первичные и фоновые (вторичные)
Термин «ретинопатия» обобщает большую группу патологических состояний сетчатки глаза, различных по происхождению, характеру, симптоматике, динамике и прогнозу. Общим для всех ретинопатий является поражение узкоспециализированной ретинальной ткани вследствие дефицита кровоснабжения.
Как и любое другое слишком общее понятие, диагноз «ретинопатия» является недостаточно конкретным и нуждается в классификационном уточнении. Так, различают ретинопатию первичную (как самостоятельную патологию, не связанную с внешними причинами, – например, инфекционно-воспалительными) и вторичную, которая всегда является следствием и проявлением иных заболеваний. К группе первичных ретинопатий относят такие формы, как центральная серозная, острая многофокусная задняя и наружная экссудативная. Группу вторичных ретинопатий составляют диабетическая, гипертоническая, травматическая формы, а также некоторые варианты поражения сетчатки при гематологических заболеваниях. Как особый тип ретинопатии, являющийся объектом изучения не только офтальмологии, но и неонатологии, рассматривается ретинопатия недоношенных.
Первичные ретинопатии
Центральная серозная ретинопатия
Механизм развития первичной ретинопатии, несмотря на продолжающиеся интенсивные исследования, на сегодняшний день остается не вполне понятным; заболевания такого рода относятся в медицине к категории идиопатических, т.е. обусловленных индивидуальными особенностями, предрасположенностью или иными сугубо внутренними характеристиками конкретного организма. Центральная серозная ретинопатия (синонимические названия – серозный ретинит, идиопатическое отслоение макулы), как следует из определения, поражает центральную область сетчатки, наиболее чувствительную к свету и обеспечивающую наиболее четкое, насыщенное, контрастное центральное зрение. Таким образом, при данном варианте ретинопатии страдает самое ценное эволюционное «приобретение» зрительной системы человека. Насыщенный фоточувствительным пигментом эпителий по неизвестным причинам начинает постепенно опухать и обнаруживает тенденцию к отслоению. При офтальмоскопическом осмотре наблюдаются изменения фовеальных ямок в макулярной области, отсутствие фовеального рефлекса (характерного светового отражения вокруг центрального углубления в макуле), специфические выступающие неровности темного цвета, серовато-желтые «осадочные» уплотнения.
Имеющиеся медико-статистические данные свидетельствуют о том, что центральная серозная ретинопатия в большинстве случаев поражает один глаз и развивается преимущественно у мужчин в возрасте от 20 до 40 лет, в остальном вполне здоровых. Тщательное изучение собранного подробного анамнеза у таких пациентов выявляет частые мигренозные головные боли и обилие пережитых стрессовых ситуаций, однако эти сведения, по сути, ничего не объясняют и не добавляют к пониманию этиологии первичной ретинопатии, поскольку то же самое наблюдается и во многих контрольных, офтальмологически благополучных выборках.
Клиническую картину центрального серозного ретинита образуют симптомы микропсии (человек видит предметы меньшими, чем они есть в действительности), наличие в поле зрения скотом (зон локальной слепоты), общее снижение зрительных функций, – остроты и полей зрения. Диагностически информативным является существенное субъективное облегчение, отмечаемое пациентами при назначении оптически слабых плюсовых линз.
Основные терапевтические подходы при центральной серозной первичной ретинопатии включают эксимер-лазерную коагуляцию сетчатки, меры по укреплению стенок сосудов, нормализации кровообращения, снижению отечности. Во многих случаях показана и эффективна оксигенобаротерапия (насыщение и обогащение тканей кислородом). Прогноз достаточно благоприятен: предотвратить отслоение и восстановить зрительные функции удается, согласно статистике, примерно в 80% всех клинически подтвержденных случаев центральной серозной ретинопатии.
Острая задняя многофокусная пигментная эпителиопатия
В отличие от предыдущего, преимущественно одностороннего варианта первичной ретинопатии, задняя многофокусная ретинопатия (уточняющий диагноз – пигментная эпителиопатия) может поражать как один, так и оба глаза. Для многофокусной пигментной ретинопатии характерно образование плоских светло-серых депигментированных очагов, отек мелких кровеносных сосудов, избыточное кровенаполнение и ветвление вен, а также отечность диска зрительного нерва, наблюдаемая при офтальмоскопии глазного дна. Нередко такое состояние сопровождается также снижением прозрачности стекловидного тела, эписклеритом (воспалительным процессом конъюнктивы и склеры), иридоциклитом (воспалением цилиарной системы и радужной оболочки глаза). Нарушается, в первую очередь, центральное поле зрения, в котором, – или вокруг которого, – возникают скотомы.
Терапевтическая стратегия при задней многофокусной пигментной эпителиопатии обычно консервативна: назначаются медикаменты сосудорасширяющего и ангиопротективного действия (напр., кавинтон, пентоксифиллин, солкосерил), инъекции кортикостероидных гормонов в ретробульбарную область, оксигенобаротерапия, специальные витаминные комплексы. Прогноз в большинстве случаев и при своевременном начале лечения благоприятен.
Наружная экссудативная ретинопатия
Данный тип первичной ретинопатии, известный также под названиями «болезнь Коатса» (устоявшийся, однако некорректный перевод фамилии английского офтальмолога начала века Джорджа Коутса, который первым описал это редкое заболевание) или «наружный экссудативный ретинит», имеет много общего с центральной серозной ретинопатией. В частности, наружная экссудативная ретинопатия также развивается преимущественно на одном глазу, в молодом возрасте, на фоне соматического здоровья и чаще у мужчин. Этот тип первичной ретинопатии характеризуется скоплением жидкостного выпота под питающими сетчатку кровеносными сосудами; возможны мелкие кровоизлияния, кристаллизация холестерина. Дополнительное ангиографическое исследование зачастую выявляет многочисленные микроаневризмы (выпячивания) кровеносных сосудов, сращения артерий и вен. Патологические изменения касаются обычно периферических областей глазного дна, значительно реже вовлекается область центральной макулы.
Как правило, наружная экссудативная ретинопатия прогрессирует медленно. Предпочтительными методами лечения считаются лазерная коагуляция и оксигенобаротерапия. Возможны осложнения, существенно отягчающие прогноз: иридоциклит, глаукома, тенденция к отслоению сетчатки (в этом случае требуется незамедлительное вмешательство).
Вторичные ретинопатии
Гипертоническая ретинопатия
Как следует из названия, первопричиной данной формы ретинопатии является синдром артериальной гипертензии, основным проявлением которого, в свою очередь, выступает стойкое повышения кровяного давления. Простейшим диагностическим критерием считается уровень АД 140/90 мм рт. ст.; если артериальное давление постоянно достигает или превышает этот предел, необходимо обследоваться и принимать адекватные меры по его нормализации. По гипертоническому типу вторичная ретинопатия развивается не только при собственно гипертонической болезни, но и при токсикозе беременности, почечной недостаточности. В целом, данному варианту ретинопатии присуще преимущественное поражение кровеносной системы сетчатки: спазмы сосудов, перерождение ткани их стенок (белковая дистрофия или замена соединительной тканью – с утратой эластичности и сужением просвета). Выраженность симптоматики и прогноз находятся в прямой зависимости от степени тяжести и продолжительности течения гипертонической болезни.
В прогрессировании вторичной ретинопатии гипертонического типа различают четыре основные стадии.
На этапе гипертонической ангиопатии (сосудистой патологии) преобладают обратимые нарушения кровоснабжающих функций, выполняемых артериально-венозной оболочкой глазного дна.
Этап гипертонического ангиосклероза характеризуется органическими изменениями структуры стенок кровеносных сосудов с их уплотнением и снижением пропускной способности.
Собственно гипертоническая ретинопатия, или третья стадия, отличается образованием патологических очагов в ткани самой сетчатки: плазмо- и кровоподтеки, жировые отложения, белковый экссудат, области ишемического некроза (инфаркта). Нередко отмечается гемофтальм (глазное кровоизлияние), снижается острота и четкость зрения, возникают плавающие «слепые» скотомы, разного рода пятна в поле зрения. На этом этапе обычно эффективна гипотензивная терапия: по мере снижения кровяного давления симптоматика редуцируется.
На четвертой стадии, – на этапе гипертонической нейроретинопатии, – к описанным выше изменениям ткани кровеносных сосудов и самой сетчатки присоединяется отек диска глазного нерва, интенсивное образование экссудата, тенденция к отслоению сетчатки. Такой характер и выраженность поражения присущи наиболее тяжелым, злокачественным вариантам гипертонической болезни, а также хронической артериальной гипертензии при почечной недостаточности. Прогноз на стадии гипертонической нейроретинопатии значительно менее благоприятен, чем при других формах и стадиях вторичной ретинопатии: реален риск атрофии зрительного нерва, отслоения сетчатки и, как следствие, необратимой утраты зрительных функций.
Очевидно, что диагностика и лечение гипертонической ретинопатии требует мультидисциплинарного подхода. Кроме постоянного наблюдения у офтальмолога, необходимы консультации кардиолога, невролога, нефролога (в зависимости от генеза гипертензии). Исследуется общее состояние сердечно-сосудистой системы, назначается ангиография, в том числе флюоресцентное ангиографическое исследование кровеносной системы глаза. Клиническими и инструментальными методами обычно выявляют те или иные нарушения проходимости кровеносных сосудов, экссудативные процессы под сетчаткой, симптом Салюса-Гунна (перегруженная, уплотненная и утяжеленная артерия механически давит на вену в месте их соприкосновения, в результате чего вена буквально вдавливается в глубокие слои ретинальной ткани).
Главным направлением терапии является лечение основного заболевания, т.е. синдрома артериальной гипертензии. Назначаются гипотензивные препараты, антикоагулянты, витаминотерапия, а также стандартные при любой ретинопатии методы – гипербарическая оксигенация и эксимер-лазерная коагуляция сетчатки. Необходимо учитывать риск серьезных осложнений и принимать все доступные меры по предотвращению повторяющегося гемофтальма и тромбирования ретинальных вен. Прогноз статистически сомнительный: не исключено выраженное снижение зрительных функций вплоть до полной их утраты. Кроме того, ретинопатия этого типа не только обусловливается гипертонической болезнью, но, в свою очередь, отягощает ее течение, а также протекание беременности, и в отдельных случаях даже возникают серьезные показания к ее искусственному прерыванию.
Атеросклеротическая ретинопатия
Образование и отложение атеросклеротических бляшек на стенках сосудов, приводящее к сужению их просвета и, как следствие, к функциональной и органической деградации, может касаться не только крупных, магистральных сосудов, но и кровеносной системы сетчатки глаза. Клиническая и морфологическая картина, в целом, аналогичны таковой при гипертонической ретинопатии – на поздних стадиях развиваются геморрагии (кровоизлияния), кристаллизация экссудативного выпота под венами, изменения диска зрительного нерва. Соответственно, применяются сходный подход к диагностике (офтальмоскопия, ангиография) и лечению (в первую очередь, необходим контроль и терапия системного атеросклероза). Назначаются препараты тромболитического, тромбопрофилактического, сосудорасширяющего, ангиопротективного, гипотензивного действия. В некоторых случаях эффективен электрофорез с ферментами-протеолитиками (катализаторами белкового обмена). К наиболее типичным тяжелым осложнениям относятся артериальная окклюзия (полное блокирование просвета) и атрофия зрительного нерва, результирующая необратимой слепотой.
Диабетическая ретинопатия
Столь тяжелая хроническая эндокринная патология, как сахарный диабет, непосредственно или косвенно затрагивает все структуры и системы организма, не исключая и зрительную. Вероятность развития вторичной диабетической ретинопатии напрямую связана с продолжительностью основного заболевания, динамикой прогрессирования, выраженностью осевых симптомов и осложнений – гипергликемии, поражения почек и печени, артериальной гипертензии, избытка жиров, патологических сдвигов в биохимической картине крови. К сожалению, вторичная ретинопатия, причем в тяжелых формах и с неблагоприятным прогнозом (резкое снижение или утрата зрения), входит в число широко распространенных осложнений сахарного диабета.
Закономерности прогрессирования диабетической ретинопатии позволяют выделить три основные ее стадии: ангиопатическую, ретинопатическую и пролиферирующую. Первые две характеризуются, соответственно, изменениями ткани сосудистых стенок и затем сетчатки; клиническая картина в целом аналогична развитию гипертонической или атеросклеротической ретинопатии. Постепенно снижается острота зрения, возникает характерная «пелена» или «муть перед глазами», всевозможные плавающие пятна и т.п.; больные жалуются на затруднения при чтении и концентрации внимания на близко расположенных объектах. Симптоматика может носить мерцающий характер, периодически появляясь и на какое-то время исчезая вновь.
Однако на поздних этапах начинается пролиферация (разрастание) новообразованной сосудистой сетки, призванной компенсировать тяжелую функциональную недостаточность существующей кровеносной системы сетчатки. На этом этапе вероятны постоянные кровоизлияния в стекловидное тело, замещение паренхиматозных, функционально-специализированных глазных тканей соединительной и глиальной тканью, разного рода неблагоприятные врастания неоваскулярной (новой сосудистой) сетки и, как следствие, механические напряжения, деформации, тракционное, то есть «вытяжное» отслоение сетчатки. Грубое, вплоть до полной слепоты, снижение зрения, что нередко сопутствует сахарному диабету, обусловлено именно такой патологической логикой развития вторичной ретинопатии.
К основным диагностическим методам, позволяющим не пропустить появление специфических для диабета признаков ретинопатии и своевременно принять адекватные меры, относится максимально тщательная офтальмоскопия при расширенном зрачке (с этой целью закапывается один из существующих препаратов-мидриатиков), периметрическое исследование, ультразвуковое исследование глаза, в ходе которого могут быть выявлены характерные кровоизлияния, очаги уплотнения и рубцевания. Ценную и недоступную при других видах исследования диагностическую информацию поставляет электроретинография, томографическое лазерное сканирование, флюоресцентная ангиография сетчатки. В качестве дополнительных методов могут быть информативны биомикроскопия, диафаноскопия, КЧСМ (измерение критической частоты слияния мерцаний).
Терапия диабетической ретинопатии осуществляется в комплексе с лечением основного заболевания, т.е. требует согласованного участия офтальмолога и эндокринолога. Под постоянным контролем должен быть уровень сахара в крови; необходим пунктуальный прием назначенных препаратов, в т.ч. ангиопротекторов, витаминов, антиоксидантов, стимуляторов глазной гемодинамики. При угрозе отслоения сетчатки показана лазерная коагуляция. При наличии грубых изменений в стекловидном теле приходится прибегать к витреоретинальному хирургическому вмешательству. К наиболее распространенным осложнениям диабетической ретинопатии, помимо отслоения сетчатки и рубцевания стекловидного тела, относятся также катаракта и рецидивирующий гемофтальм. Прогноз, в целом, неблагоприятный.
Ретинопатия при заболеваниях крови
Нарушения в функционировании кроветворной системы, любые патологические изменения в биохимическом составе крови оказывают столь же неблагоприятное влияние на зрительную систему, как и эндокринная патология. К основным гематологическим заболеваниям, могущим спровоцировать развитие вторичной ретинопатии, относятся различные варианты анемии, полицитемия, лейкозы, миеломная болезнь, макроглобулинемия (болезнь Вальденстрема) и т.п. При этом каждая гематологически обусловленная ретинопатия имеет собственную клиническую специфику. В частности, при полицитемии меняется цвет ретинальных вен (они становятся темно-красными) и повышается вероятность их тромбирования; глазное дно приобретает цианозный оттенок, нередко развивается отек диска зрительного нерва.
Напротив, при анемической ретинопатии глазное дно, как правило, бледное, ретинальные кровеносные сосуды расширены, вены и артерии практически не отличаются по цвету и диаметру; возможны разного рода кровоизлияния (суб- и экстраретинальные, гемофтальм), а также экссудативное отслоение сетчатки.
Ретинопатия, развивающаяся на фоне лейкозов, характеризуется извитостью вен, отечностью сетчатки и диска зрительного нерва, множественными кровоизлияниями и очагами экссудации.
Ретинопатиям, обусловленным миеломной болезнью и макроглобулинемией Вальденстрема, присущи расширение вен и артерий сетчатки, образование микроаневризм, тенденция к венозному тромбированию (вплоть до полной окклюзии) и ретинальным кровоизлияниям.
Как и в других аналогичных случаях, лечение указанных вариантов вторичной ретинопатии требует, прежде всего, интенсивной терапии основного заболевания. В число наиболее часто назначаемых методов коррекции входит эксимер-лазерная коагуляция сетчатки. В плане функционального состояния зрительной системы прогноз чаще неблагоприятный.
Травматическая ретинопатия
К развитию травматической ретинопатии может привести не только травма собственно глаза, но и резкое механическое воздействие, например, на грудную клетку, при котором пережимаются или спазмируются артерии, наступает кислородное голодание сетчатки и/или заброс транссудативной (отечной) жидкости. Непосредственно после такой травмы могут наблюдаться геморрагии и органические изменения в сетчаточной ткани, создается также риск атрофии зрительного нерва.
Берлиновское, или постконтузионное ретинальное помутнение обусловлено кровоизлиянием при механической травме глазного яблока, отечностью глубоких слоев сетчатки, проникновением жидкости в область между сетчаткой и сосудистой оболочкой.
Терапевтическими методами выбора являются витаминотерапия, насыщение ткани кислородом и устранение последствий гипоксии (кислородного голодания).
Ретинопатия недоношенных
Как указывалось выше, ретинопатия недоношенных обладает выраженной клинической спецификой; она во многом отличается от описанных ранее «взрослых» ретинопатий, – как первичных, так и вторичных, – и потому рассматривается как самостоятельная форма патологии сетчатки.
Ретинопатия недоношенных характеризуется, в первую очередь, недостаточным развитием сетчатки, ее незрелостью и неполной функциональной готовностью, что нередко наблюдается в случаях преждевременного разрешения беременности. В подобной ситуации противопоказаны избыточные и даже нормативные нагрузки на инфантильные глазные структуры. Необходим щадящий визуальный режим и так называемое бескислородное дыхание ткани (гликолиз, ферментативное расщепление сахаров). В то же время, этому противоречит необходимость в оксигенации и искусственной стимуляции обмена веществ, обычно возникающая при уходе за недоношенными новорожденными и подавляющая процессы гликолиза в ретинальной ткани и сосудах сетчатки.
Развитие специфической ретинопатии наиболее вероятно при сроке вынашивания менее 31 недели и массе рождения менее полутора килограмм, что сопровождается нестабильностью общего состояния и требует продолжительной оксигенации и/или трансфузии (переливания) крови. Поэтому для новорожденных из группы ретинопатического риска обследование офтальмолога является строго обязательным и производится через 3-4 недели после родов, затем регулярно с интервалом в 2 недели, вплоть до формирования нормальной сетчатки. Дополнительной проблемой является вероятность таких офтальмологических осложнений недоношенности, как миопия, косоглазие, амблиопия («синдром ленивого глаза»), глаукоматозное повышение внутриглазного давления, близорукость, отслоение сетчатки, общая недостаточность зрительных функций.
На ранних этапах ретинопатии недоношенных активное терапевтическое вмешательство, как правило, не применяется – всегда есть шансы на спонтанную, без всякого лечения, нормализацию и естественное доразвитие глазной системы. Поэтому от наблюдательной тактики к непосредственному лечению переходят лишь тогда, когда ситуация грозит выйти из-под контроля. В таких случаях прибегают к лазер-коагуляции сетчатки, криоретинопексии (низкотемпературному «сшиванию» сетчатки с сосудистой оболочкой), а при наиболее неблагоприятных вариантах динамики – к склеропломбированию или удалению стекловидного тела.
Дети, у которых была диагностирована ретинопатия недоношенности, должны находиться на диспансерном офтальмологическом учете и наблюдении вплоть до достижения ими совершеннолетнего возраста.
В нашем офтальмологическом центре доступны самые современные методы диагностики и лечения ретинопатии у ведущих офтальмологов Москвы на самом современном оборудовании. Доверяйте профессионалам своего дела!
Профилактика ретинопатии
Главный принцип, которым ни в коем случае не должны пренебрегать пациенты эндокринологов, гематологов, неврологов, нефрологов, кардиологов (а также родители неонатологических пациентов) – это обязательность консультаций офтальмолога. При любом повышенным риске развития ретинопатии решающее значение имеет своевременность диагностики и вмешательства, координация усилий врачей различного профиля, ответственное отношение пациента к собственному зрению и, соответственно, к предписаниям лечащего офтальмолога. Лишь в этом случае появляются достаточно высокие шансы на долголетие зрительной системы, т.е. на предотвращение, замедление или приостановление начавшегося ретинопатического процесса.