Программа врт в гинекологии что
Вспомогательные репродуктивные технологии.
Представленная информация поможет Вам разобраться в современных вспомогательных репродуктивных технологиях (ВРТ) с использованием такой популярной методики, как экстракорпоральное оплодотворение (ЭКО). С помощью ВРТ многим парам с нарушением репродуктивной функции удалось родить здоровых детей.
Естественное зачатие.
Чтобы разобраться в сути ВРТ, важно понимать, как происходит естественное зачатие. Для успешного оплодотворения яйцеклетки необходимы следующие ключевые условия: фертильная сперма партнера, полноценная овуляция и проходимые маточные трубы у партнерши.
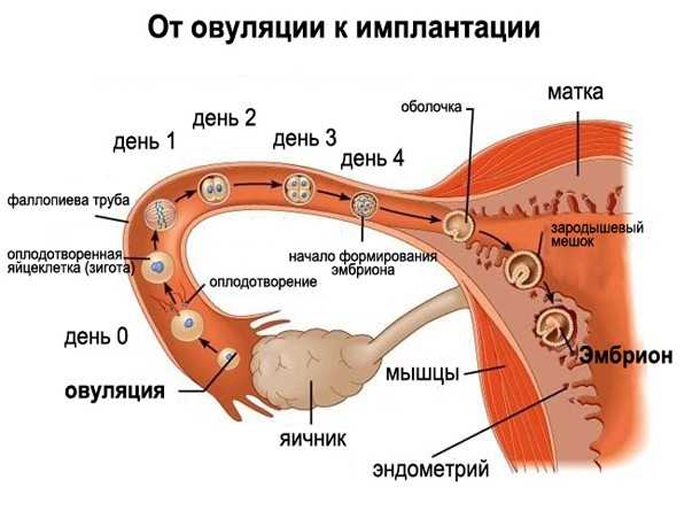
В яичниках женщины детородного возраста находится множество зачатков фолликулов, которые дожидаются своей очереди к созреванию, и каждый цикл либо в левом, либо в правом яичнике среди них выделяется, как правило, один доминантный фолликул.
Примерно в середине менструального цикла под действием гормонов происходит овуляция, которой предшествует разрыв оболочек фолликула и выход из него полноценной яйцеклетки. Яйцеклетка во время овуляции выходит из яичника в брюшную полость, а затем проникает в находящуюся возле него маточную трубу, внутренний слой которой выстлан ворсинками. Эти ворсинки маточной трубы плотно захватывают яйцеклетку и позволяют ей примерно в течение суток ожидать способного ее оплодотворить сперматозоида.
Во время полового акта внутрь женского влагалища в процессе эякуляции проникает до 500 миллионов сперматозоидов. Полноценные и подвижные сперматозоиды живут в женском организме около 7 дней, а это значит, что половой акт не обязательно должен быть строго в день овуляции. Благодаря специальному ферменту, сперматозоиды растворяют цервикальную слизь шейки матки и проникают в репродуктивные органы женщины. Лишь одному из нескольких миллионов сперматозоидов, проникших вглубь маточной трубы, удается разорвать оболочку яйцеклетки и затем оплодотворить ее. В результате слияния сперматозоида с яйцеклеткой образуется зигота – начальная стадия развитии беременности (Рисунок 1).
Рисунок 1. Процесс имплантации и овуляции.
Экстракорпоральное оплодотворение (ЭКО).
Современные репродуктивные технологии лечения бесплодия предлагают многим бесплодным парам искусственное оплодотворение методом ЭКО, при котором процесс зачатия происходит вне женского организма – в пробирке.
Обычно один или два эмбриона переносят в полость матки женщины, а оставшиеся эмбрионы криоконсервируют для возможного использования в будущем. Первоначально ЭКО применялось для лечения женщин с нарушением проходимости либо отсутствием маточных труб. Сегодня этот метод используется для лечения многих тяжелых форм бесплодия, включая мужские факторы.
Цикл ЭКО включают в себя следующие этапы: стимуляцию функции яичников, трансвагинальную пункцию яичников для забора яйцеклеток, оплодотворение, культивирование эмбрионов и перенос эмбрионов в полость матки. Обо всех этих этапах расскажем подробнее в следующих подразделах.
Стимуляция функции яичников.
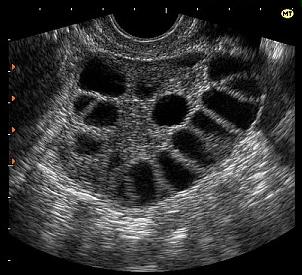
Во время стимуляции функции яичников используются гормональные препараты, в результате чего в женском организме созревает не одна яйцеклетка, как в естественном цикле, а сразу несколько (рисунок 2).
Рисунок 2. Стимуляция функции яичников.
Препараты для стимуляции яичников
· менопаузальный гонадотропин человека (МГЧ)
· фолликуло-стимулирующий гормон (ФСГ)
· лютеинизирующий гормон (ЛГ) (используется в сочетании с ФСГ)
· хорионический гонадотропный гормон (ХГГ)
Препараты для предотвращения преждевременной овуляции
· Гонадотропин-высвобождающий гормон (ГВГ)
· Лечение аналогами ГВГ
Выбор препарата и протокола стимуляции для конкретной пациентки осуществляет врач-репродуктолог, основываясь на многих факторах. Стимуляция овуляции проводится в среднем 10 дней, в течение которых проводится ультразвуковой мониторинг созревания и роста фолликулов. Когда фолликулы достигают определенного размера, применяются препараты, стимулирующие финальную стадию созревания яйцеклетки таким образом, что яйцеклетки становятся способны к оплодотворению. Яйцеклетки извлекаются перед началом овуляции, обычно через 34-36 часов после того, как вводится инъекция препарата.
При созревании большого количества фолликулов с целью профилактики развития синдрома гиперстимуляции яичников (СГЯ) цикл ЭКО может быть сегментирован. То есть все полученные эмбрионы криоконсервируют и производят перенос в нестимулированном цикле в программе «криоперенос».
Трансвагинальная пункция яичников для забора яйцеклеток.
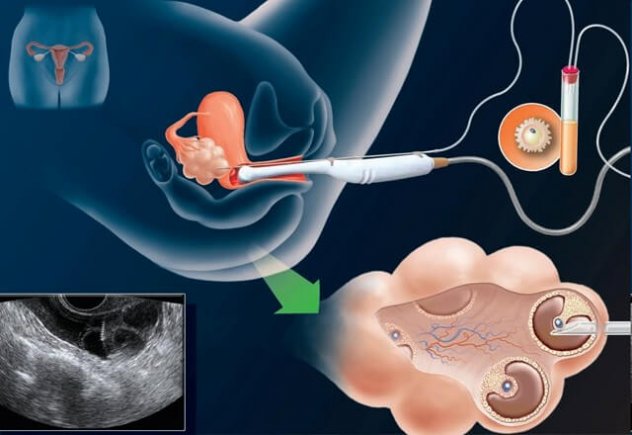
Трансвагинальная пункция яичников проводится путем аспирации фолликулярной жидкости через тонкую аспирационную иглу под контролем УЗИ.
Пункция фолликулов проводится под кратковременной внутривенной (10-20 минут) анестезией. Во влагалище находится трансвагинальный ультразвуковой датчик, с помощью которого визуализируются зрелые фолликулы, и тонкая игла вводится в фолликулы через стенку влагалища. Пункция фолликулов является малой хирургической операцией и не требует госпитализации (рисунок 3).
Рисунок 3. Трансвагинальная пункция яичников в программе ЭКО
Культивирование эмбрионов.
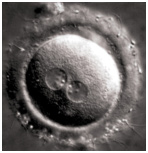
После извлечения яйцеклеток их изучают в лаборатории на степень зрелости и качество. Зрелые яйцеклетки (Рисунок 4) помещают в специальную среду и переносят в инкубатор для ожидания их оплодотворения спермой.
Одновременно с пункцией фолликулов мужчина сдает сперму, которая будет использована для оплодотворения яйцеклеток. Затем подготовленную сперму добавляют к яйцеклеткам, помещенным в специальную питательную среду, и оставляют в инкубаторе, где происходит оплодотворение.
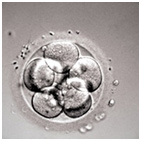
Через 16-18 часов под микроскопом оценивается качество оплодотворения, количество пронуклеусов (должно быть 2) и их морфология (рисунок 4). При дальнейшем культивировании эмбрионов еще через 24 часа оценивается качество дробления (на этом этапе эмбрионы обычно достигают 4-6 бластомерной стадии). Еще через 24 часа культивирования эмбрионы достигают 8-10 клеточной стадии (рисунок 5). На этом этапе эмбрионы можно переносить в полость матки пациентки. Однако более благоприятным прогностическим признаком является дальнейшее культивирование эмбрионов до стадии бластоцисты (5-дневные эмбрионы) (рисунок 5).
Перенос эмбрионов в полость матки.
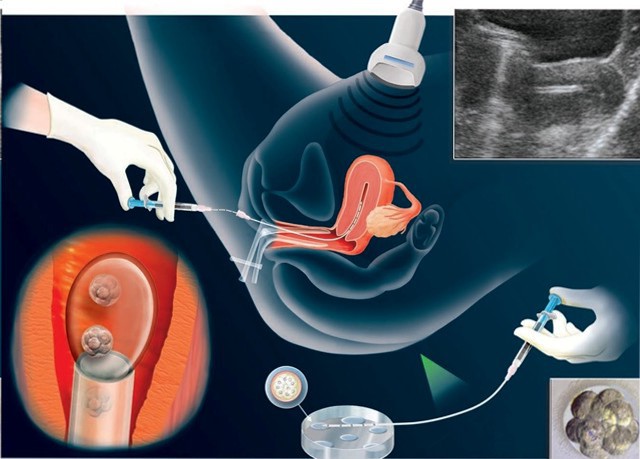
Следующий шаг в программе ЭКО – это перенос эмбриона в полость матки. Данная процедура является безболезненной и проводится без анестезии. Врач раскрывает шейку матки, используя гинекологическое зеркало. Один или два эмбриона помещаются в специальный зонд (катетер) со шприцем на конце. Врач мягко вводит конец катетера через шейку матки и помещает среду с эмбрионами в полость матки (рисунок 7).
Так как каждый эмбрион имеет равную вероятность имплантации и развития, количество эмбрионов для переноса должно быть определено для каждого пациента индивидуально. В последнее время в хорошо оснащенных клиниках ВРТ прослеживается тенденция переноса в полость матки одного эмбриона с целью минимизировать возможность наступления многоплодной беременности и связанными с ней осложнениями.
Рисунок 7. Перенос эмбрионов в полость матки
Преимплантационная генетическая диагностика (ПГД) используется для выявления наследственных болезней. В ходе процедуры биопсию эмбриона проводят на 5-е сутки культивирования. Эмбрионы, у которых нет генов, связанных с заболеваниями, выбирают для пересадки в матку. Некоторые пары, особенно те, которые являются носителями генетических заболеваний, считают скрининг эмбриона полезной процедурой для сокращения риска появление на свет ребёнка с отклонениями. Кроме того, данная диагностика крайне эффективна для пар с неудачными попытками ЭКО в анамнезе.
Криоконсервация.
Оставшиеся после переноса эмбрионы могут быть криоконсервированы (заморожены) для будущей пересадки. Криоконсервация упрощает будущие циклы ВРТ, делая их менее дорогостоящими и менее трудоемким, чем первоначальный цикл ЭКО, так как женщине не требуется проведение повторной стимуляции функции яичников и трансвагинальной пункции. Будучи замороженными, эмбрионы могут храниться длительный период времени. На сегодняшний день результативность программы ЭКО в циклах криопротокола не отличается от таковой при проведении переноса эмбриона в свежем цикле. Криоконсервация проводится обычно на 5-е, иногда 6-е сутки культивирования.
Также стоит отметить, что все больше центров ВРТ для сохранения генетического материала женщин криоконсервируют ооциты (яйцеклетки) до их оплодотворения. Чаще всего данный метод применяется для молодых женщин, которые собираются пройти лечение или процедуры, которые могут повлиять на их будущую фертильность, например, при назначении химиотерапии от рака. Кроме того, данная процедура проводится женщинам, не планирующим в ближайшее время реализацию репродуктивной функции.
Донорские программы.
ЭКО может быть проведено с использованием собственных яйцеклеток и спермы, либо с использованием донорского генетического материала. Женская яйцеклетка несет в себе набор женских хромосом, так же как и сперматозоид – набор мужских хромосом. Пара может выбрать донора, если существует проблема с собственной спермой или яйцеклетками, либо если у них имеются генетические отклонения, которые могут быть переданы ребёнку. Донор может быть как анонимным, так и неанонимным. Доноры спермы и доноры яйцеклеток проходят медицинское и генетическое обследование. Донорскую сперму замораживают на 6 месяцев и проводят повторный тест на инфекционные заболевания. Сперма допускается к использованию, если все тесты отрицательные.
Донорские яйцеклетки являются единственной возможностью для некоторых женщин, чтобы иметь собственных детей. Обстоятельства, по которым женщина вынуждена прибегать к донорским яйцеклеткам, могут быть разными. Основной причиной отсутствия у женщины яйцеклеток является преждевременное истощение яичников. То есть менопауза в этом случае наступает у женщины в молодом возрасте, и если она не успела до этого времени реализовать свою репродуктивную функцию, единственным выходом для нее остается прибегнуть к донорской яйцеклетке, взятой у молодой здоровой женщины. В других ситуациях причина связана с ранее выполненными операциями на яичниках, например, в случаях, когда пришлось удалить яичники в связи с возникновением опухоли. После восстановления эти женщины тоже не смогут иметь собственных детей, только если не воспользуются донорскими яйцеклетками другой женщины. Существуют также определенные обстоятельства, при которых женщина не может иметь детей в виду некоторых генетических аномалиях.
Таким образом, когда женщина хочет забеременеть, но у нее нет своих яйцеклеток, она может либо усыновить ребенка, либо прибегнуть к донорской программе. Благодаря донорской программе она получается возможность полностью испытать радость материнства, включая процесс беременности и родов. При этом ребенок будет нести генетическую информацию отца и донора ооцитов.
Суррогатное материнство.
Суть программы заключается в том, что суррогатная мать вынашивает ребенка, который не имеет с ней генетического родства: эмбрион получают при помощи ЭКО, где яйцеклетки биологической матери оплодотворяются спермой биологического отца. После этого эмбрион переносится суррогатной маме в полость матки, которая по договору обязуется после рождения передать ребенка матери и отцу. Именно они и будут зарегистрированы в качестве юридических родителей малыша в органах ЗАГС.
Программа суррогатного материнства проводится по определенному алгоритму. Сначала необходимо найти суррогатную мать. Подходить к этому вопросу нужно со всей серьезностью. Каждая суррогатная мать должна пройти тщательное обследование, она должна быть полностью здоровой, психически нормальной, психологически адекватной и иметь возможность участия в программе в ближайшее время.
Суррогатное материнство в России абсолютно легально и регулируется на основе действующего законодательства. Семейные пары обычно обращаются за помощью в специализированные центры, имеющие собственную базу данных обследованных женщин, которые полностью соответствуют требованиями Минздрава РФ и готовы немедленно вступить в программу. Между заменяющей матерью и биологическими родителями заключается договор, который содержит обязательства сторон и составляется юристами применительно к каждой конкретной ситуации. Обычно специалисты клиник ЭКО решают все вопросы, связанные с юридическим сопровождением процедуры, вплоть до момента регистрации ребенка в органах ЗАГС.
Основные риски ВРТ.
В ряде случаев стимуляция овуляции, которая проводится под воздействием гормонов, вводящихся извне, для получения в одном менструальном цикле нескольких яйцеклеток, влечет за собой риск развития синдрома гиперстимуляции яичников. Причина возникновения СГЯ — развитие большого числа фолликулов (более 15), что приводит к высокой активности яичников. В этом случае нарушается сосудистая проницаемость и жидкость из сосудов начинает выходить сначала в полость малого таза, а затем и в брюшную полость. В результате скопления жидкости в брюшной и плевральной полости пациентка может испытывать ощущение «распирания», тошноту, рвоту, отсутствие аппетита. Около 30 % пациенток, проходящих стимуляцию яичников, имеют СГЯ легкой степени, для преодоления которого не требуется особых усилий. При синдроме гиперстимуляции средней степени у пациенток скапливается жидкость в брюшной полости и появляются боли в области желудочно-кишечного тракта. Эти женщины нуждаются в наблюдении, но обычно в таких ситуациях бывает достаточно амбулаторного лечения. Постепенно состояние таких пациенток имеет положительную динамику без дополнительного вмешательства, но в случае наступления беременности улучшение может затянуться на несколько недель. У 1-2 % пациенток развивается СГЯ тяжелой степени, характеризуемый скоплением жидкости в брюшной и плевральной полости, нарушениями электролитического баланса, повышенной свертываемостью крови. Пациенты с тяжелой формой гиперстимуляции яичников нуждаются в госпитализации до улучшения их состояния, на что может потребоваться несколько недель.
При проведении ВРТ вероятность многоплодной беременности повышается при переносе более одного эмбриона. Хотя некоторые считают появление близнецов счастливым обстоятельством, существует множество проблем, которые связаны с многоплодной беременностью. Осложнения становятся более серьезными и распространёнными с тремя и большим количеством плодов. Риск преждевременных родов в многоплодной беременности высок, а недоношенные дети требуют длительного и интенсивного ухода.
Еще одним риском при проведении ВРТ является перекрут яичника. Как правило, после проведения стимуляции суперовуляции некоторое время яичники остаются увеличенными в размерах в 1,5-2 раза. Это связано с тем, что на месте аспирированных фолликулов формируются «желтые тела», поддерживающие беременность до 10-12 недель. Увеличенные яичники становятся чрезвычайно подвижными, и могут в редких случаях перекрутиться на своих связках. Перекрут проявляется резкой болью, интенсивность которой постоянно увеличивается. В таких ситуациях показано проведение лапароскопической операции с «раскручиванием» яичника, а если произошли необратимые изменения в яичнике, то удаление части или всего яичника.
После переноса эмбрионов пациентки должны тщательно следить за своим состоянием. С целью профилактики развития этих серьезных осложнений рекомендуется ограничивать физическую активность, исключать половую жизнь в течение первых двух месяцев беременности после ЭКО.
Хотя ранее высказывалось предположение, что использование стимулирующих препаратов может увеличить риск заболевания раком яичников, многочисленные недавние исследования не обнаружили никакой связи между препаратами для стимуляции суперовуляции и раком яичников или других органов.
Кровотечения в первом триместре беременности может сигнализировать о возможном выкидыше или внематочной беременности. Если появляется кровотечение или боли (до 13 недели), необходимо провести медицинское обследование для определения причины. Как правило, кровотечения на ранних сстадиях чаще всего бывают у женщин, которые проходят процедуру ЭКО и ПМГТ.
Вероятность внематочной беременности при использовании ВРТ составляет около 5% случаев. Нет данных касательно того, повышаются ли риски рождения детей с отклонениями при использовании ЭКО. Большинство исследований не выявляют повышенный риск, в то время как другие свидетельствуют о его существовании.
Вспомогательные репродуктивные технологии предполагают значительные физические, финансовые и эмоциональные обязательства со стороны пары. Психологический стресс является распространенной проблемой. Лечение является трудоёмким и затратным. У пациентов имеются высокие ожидания, и, учитывая, что результативность программы ЭКО не является 100-процентной, неудачи все же возможны. Поэтому советуем потенциальным родителям рассмотреть возможность прохождения психологической консультации как дополнительного средства поддержки и управления стрессом. Во многих клиниках ВРТ работают профессионалы в области психического здоровья для того, чтобы помочь парам справиться с сожалением, давлением либо беспокойством, связанным с бесплодием или его лечением.
Подготовка перед ЭКО.
Подготовка перед ЭКО включает в себя оценку состояния здоровья будущих родителей, а также подготовку организма женщины к вынашиванию беременности. Обследование супружеской пары перед планированием беременности является необходимым и начинается заблаговременно.
В ряде случаев супружеской паре необходима консультация генетика для определения риска рождения ребенка с наследственной патологией. Абсолютными показанием для медико-генетического консультирования являются: наследственные заболевания или пороки развития в семье; кровнородственный брак; возраст старше 35 лет, самопроизвольные выкидыши, неразвивающаяся беременность, внутриутробная гибель плода, мертворождение в анамнезе.
При благоприятных результатах исследования состояния здоровья будущим родителям можно готовиться к зачатию. Прежде всего, нужно отказаться от вредных привычек, соблюдать режим дня, иметь умеренные физические нагрузки, полноценно спать и отдыхать, не допускать негативных эмоций и стрессов. Будущие родители должны сбалансированно и качественно питаться, особенно в период прегравидарной подготовки.
Использование различных поливитаминных препаратов для беременных лучше обговорить со своим врачом. Передозировки витаминов так же опасны, как и их недостаток. Поэтому принимать их нужно только после консультации с врачом и по его назначению.
Подготовка перед ЭКО для мужчин: перед проведением программы ЭКО мужчина проходит обследование у андролога для оценки состояния мужской репродуктивной системы, которое включает спермограмму, УЗИ, обследование на инфекции передаваемые половым путем. При интерпретации результата спермограммы важны такие показатели, как высокая подвижность (категория а+в) и количество сперматозоидов с нормальной морфологией головки, шейки хвоста по строгим критериям. В случае серьезных отклонений спермограммы от нормы необходимо более полное обследование и проведение адекватной подготовки к программе ЭКО. Важным является выявление и устранение вредных воздействий на организм будущего отца и, как следствие, на сперматогенез (алкоголь, курение, медикаменты, инфекции, бытовые и профессиональные вредности, гиподинамия и др. факторы). Очень важно прекратить посещать бани, сауны, принимать горячие ванны.
Когда следует закончить лечение.
Исследования показывают: при применении программы ЭКО шансы забеременеть в каждом из четырех циклов ЭКО у пары одинаковые. При проведении последующих циклов вероятность положительного результата снижается. Однако, учитывая современные расширяющиеся возможности ВРТ, повторные программы ЭКО с большей вероятностью приведут к успеху. Так как тактика ведения супружеской пары будет откорректирована на основании предыдущих результатов, у доктора будет больше уверенности в успешном исходе.
Конечно, не существует общепринятого максимального количества допустимых попыток ЭКО. Все будет зависеть от вас и решения вашего доктора, которому, как никому другому, будет видна вся картина и ясна ситуация. Принимая решение о возможности проведения очередной попытки оплодотворения, доктор руководствуется результатами прошлых процедур и анализов, индивидуальными особенностями организма пациентки, ее психологическим состоянием, возрастом и прочими значимыми параметрами.
Заключение.
На сегодняшний день решение о поиске лечения бесплодия актуально по причине доступности ВРТ. Имея запас терпения, позитивное отношение и соответствующую программу лечения, большинство бесплодных пар в конечном итоге имеют высокие шансы иметь здорового ребенка.
Информация о ВРТ (вспомогательные репродуктивные технологии) программах ЭКО.
Вспомогательные репродуктивные технологии (ВРТ) представляют собой методы лечения бесплодия, при применении которых отдельные или все этапы зачатия и раннего развития эмбрионов осуществляются вне материнского организма.
Мужчина и женщина, как состоящие, так и не состоящие в браке, имеют право на применение вспомогательных репродуктивных технологий при наличии обоюдного информированного добровольного согласия на медицинское вмешательство.Одинокая женщина также имеет право на применение вспомогательных репродуктивных технологий при наличии ее информированного добровольного согласия на медицинское вмешательство.
Для определения показаний к применению ВРТ и установления причин бесплодия осуществляется:
Рекомендуемая длительность обследования для установления причин бесплодия составляет 3-6 месяцев.
В случае, если после установления причины бесплодия проведенное лечение, включая лапароскопическую и гистероскопическую коррекцию, стимуляцию овуляции и терапию мужского фактора бесплодия признано неэффективным (беременность в течение 9-12 месяцев не наступила), пациенты направляются на лечение с использованием ВРТ. Женщины старше 35 лет по решению консилиума врачей направляются на лечение с использование ВРТ до истечения указанного срока.
При подготовке к программе ВРТ для определения относительных и абсолютных противопоказаний к применению ВРТ мужчине и женщине проводится обследование, которое включает:
Женщинам выполняются:
Женщинам старше 35 лет проводится маммография. Женщинам до 35 лет выполняется ультразвуковое исследование молочных желез, при выявлении по результатам ультразвукового исследования признаков патологии молочной железы проводится маммография.
Женщинам, имеющим в анамнезе (в том числе у близких родственников) случаи врожденных пороков развития и хромосомных болезней, женщинам, страдающим первичной аменореей, назначается осмотр (консультация) врача-генетика и исследование хромосомного аппарата (кариотипирование).
При выявлении эндокринных нарушений назначается осмотр (консультация) врача-эндокринолога, проводится ультразвуковое исследование щитовидной железы и паращитовидных желез, почек и надпочечников.
Мужьям (партнерам) женщин выполняется исследование эякулята.
При выявлении патологии органов малого таза пациенткам выполняется лапароскопия и гистероскопия. В случае наличия гидросальпинкса (жидкости в трубах) выполняется тубэктомия (удаление маточных труб).
Выявленные при проведении лапароскопии субсерозные и интерстициальные миоматозные узлы, по расположению и размерам (более 4 см) способные оказать негативное влияние на течение беременности, удаляют. При обнаружении во время гистероскопиисубмукозныхмиоматозных узлов, полипов эндометрия выполняется гистерорезектоскопия.
Показаниями для проведения базовой программы ЭКО являются:
Ограничениями к применению программы ЭКО являются:
Проведение базовой программы ЭКО состоит из следующих этапов:
Решение о дальнейшей тактике (донорство, криоконсервация, утилизация) в отношении лишних половых клеток (эмбрионов) принимает лицо, которому принадлежат данные половые клетки (эмбрионы), с оформлением письменного согласия и договора о донорстве и криоконсервации с указанием срока их хранения.
Поддержка лютеиновой фазы стимулированного менструального цикла, направленная на прикрепление и дальнейшее развитие перенесенного в матку эмбриона, проводится лекарственными препаратами прогестеронового ряда.
Через 12-14 дней от момента переноса эмбрионов проверяется ХГЧ крови или мочи для диагностики наступления беременности. Ультразвуковая диагностика беременности проводится с 21 дня после переноса эмбрионов.
В случае диагностики многоплодной беременности в целях профилактики осложнений во время беременности, родов и в перинатальном периоде у новорожденных, связанных с многоплодием, проводится операция редукции эмбриона (ов) при наличии информированного добровольного согласия.
Число эмбрионов, подлежащих редукции, определяется женщиной с учетом рекомендации лечащего врача.
Выбор сохраняемых и подлежащих редукции эмбрионов должен проводиться с учетом данных ультразвукового исследования, характеризующих их состояние, в сроке до 12 недель беременности.
Доступ к эмбрионам (трансвагинальный, трансцервикальный, трансабдоминальный) и метод прекращения их развития выбирается в каждом конкретном случае лечащим врачом.
Абсолютными противопоказаниями для проведения операции по уменьшению числа развивающихся эмбрионов являются острые воспалительные заболевания любой локализации.
Относительным противопоказанием для проведения операции по уменьшению числа развивающихся эмбрионов является угроза прерывания беременности.
Инъекция сперматозоида в цитоплазму ооцита (ИКСИ)
При плохих показателях спермограммы оплодотворение полученных ооцитов (женских яйцеклеток) проводят с помощью операции ИКСИ. Отобранные под большим увеличением микроскопа самые лучшие сперматозоиды специальной иглой вводятся внутрь яйцеклетки.
Показаниями для инъекции сперматозоида в цитоплазму ооцита являются:
Иногда для получения сперматозоидов приходится прибегать к хирургическому вмешательству.
Показаниями к хирургическому получению сперматозоидов являются:
Противопоказаниями для хирургического получения сперматозоидов являются острые инфекционные заболевания любой локализации.
Рассечение блестящей оболочки эмбриона (хэтчинг).
Перед переносом эмбрионов в полость матки иногда проводится операция хетчинга. Хетчинг – это нанесение насечек на оболочку эмбриона. Эта процедура повышает вероятность имплантации, т.е. закрепления эмбриона в полости матки. Хетчинг может проводиться в следующих случаях:
Криоконсервация половых клеток, тканей репродуктивных органов и эмбрионов
Граждане имеют право на криоконсервацию и хранение своих половых клеток, тканей репродуктивных органов и эмбрионов (биоматериалы) за счет личных средств и иных средств, предусмотренных законодательством Российской Федерации.
Криоконсервация и хранение биоматериала пациентов осуществляется на основании заключенных договоров.
Использование донорских ооцитов
При отсутствии собственных половых клеток (ооцитов) или плохом их качестве, а также в случае имеющихся у женщины генетически обусловленных наследственных заболеваний в программе ЭКО могут использоваться донорские ооциты. Донорами ооцитов имеют право быть женщины в возрасте от 18 до 35 лет, физически и психически здоровые, прошедшие медико-генетическое обследование. Донорами ооцитов могут быть как неанонимные, так и анонимные доноры.
Показаниями для использования донорских ооцитов в программах ВРТ являются:
На донора ооцитов оформляется индивидуальная карта донора ооцитов.
При проведении ВРТ с использованием донорских ооцитов стимуляция суперовуляции и пункция фолликулов яичника для получения яйцеклеток проводится у женщины-донора. Противопоказаними к получению ооцитов у донора является наличие у нее заболеваний (состояний), включенных в Перечень противопоказаний.
Донорство ооцитов осуществляется при наличии информированного добровольного согласия женщины-донора на проведение стимуляции суперовуляции, пункции яичников и использование ее ооцитов для других пациентов.
Врач-акушер-гинеколог проводит медицинский осмотр донора ооцитов перед каждой попыткой ЭКО и осуществляет контроль за своевременностью проведения и результатами лабораторных исследований в соответствии с планом обследования.
Использование донорской спермы
Донорами спермы имеют право быть мужчины в возрасте от 18 до 35 лет, физически и психически здоровые, прошедшие медико-генетическое обследование. Донорами спермы могут быть как неанонимные, так и анонимные доноры.
Показаниями для проведения ЭКО с использованием донорской спермы являются:
Донорство спермы осуществляется при наличии согласия мужчины-донора после прохождения клинического, лабораторного, медико-генетического обследования.
Для облегчения процедуры выбора донора формируется список доноров спермы с указанием информации о внешних данных донора (рост, вес, цвет глаз, цвет волос, форма носа, ушей и иные), а также результатов медицинского, медико-генетического обследования донора, его расы и национальности.
Разрешается применение только криоконсервированной донорской спермы после получения повторных (через шесть месяцев после криоконсервации) отрицательных результатов обследования донора на сифилис, ВИЧ и гепатиты.
Использование донорских эмбрионов
Эмбрионы для донорства могут быть получены в результате оплодотворения донорских ооцитов донорской спермой.
С целью донорства могут быть использованы эмбрионы, оставшиеся после проведения ЭКО пациентам при условии их обоюдного письменного согласия.
Разрешается применение не подвергнутых криоконсервации и криоконсервированных донорских эмбрионов.
При использовании донорских эмбрионов реципиентам должна быть представлена информация о внешних данных доноров, а также результатах медицинского, медико-генетического обследования доноров, их расе и национальности.
Показаниями для проведения ЭКО с использованием донорских эмбрионов являются:
Суррогатное материнство
Суррогатной матерью может быть женщина в возрасте от двадцати до тридцати пяти лет, имеющая не менее одного здорового собственного ребенка, получившая медицинское заключение об удовлетворительном состоянии здоровья, давшая письменное информированное добровольное согласие на медицинское вмешательство. Женщина, состоящая в браке, зарегистрированном в порядке, установленном законодательством Российской Федерации, может быть суррогатной матерьютолько с письменного согласия супруга. Суррогатная мать не может быть одновременно донором яйцеклетки.
Показаниями к применению суррогатного материнства являются:
При реализации программы суррогатного материнства проведение базовой программы ЭКО состоит из следующих этапов:
Искусственная инсеминация спермой мужа (партнера) или донора
а) со стороны мужа (партнера):
б) со стороны женщины:
При ИИ донорской спермой допускается применение только криоконсервированной спермы.
Показаниями для проведения ИИ спермой мужа (партнера) являются:
а) со стороны мужа (партнера):
б) со стороны женщины:
Противопоказаниями для проведения ИИ у женщины являются непроходимость обеих маточных труб и заболевания, указанные в Перечне противопоказаний.
Ограничениями для проведения ИИ являются неудачные повторные попытки ИИ (более 3-х).
Решение об использовании спермы мужа (партнера) или донора принимается пациентами на основании предоставленной врачом полной информации о количественных и качественных характеристиках эякулята, преимуществах и недостатках использования спермы мужа (партнера) или донора.
ИИ может применяться как в естественном цикле, так и с использованием стимуляции овуляции и суперовуляции (при ановуляции), с применением лекарственных препаратов, зарегистрированных в установленном порядке на территории Российской Федерации, в соответствии с инструкцией по применению.
Применение ВРТ у ВИЧ-инфицированных пациентов
ВИЧ-инфекция не является противопоказанием к отбору пациентов для оказания медицинской помощи с использованием ВРТ.
По эпидемиологическим показаниям ВРТ проводится в дискордантных парах (когда ВИЧ-инфекция диагностирована только у одного партнера) с целью снижения риска инфицирования партнера при попытке зачатия.
Противопоказаниями к проведению ВРТ у ВИЧ-инфицированных пациентов являются заболевания (состояния), включенные в Перечень противопоказаний.
ВРТ рекомендуется проводить при достижении неопределяемого уровня РНК ВИЧ в крови в двух последовательных исследованиях, сделанных с интервалом не менее 3 месяцев. В случае отсутствия полного подавления РНК ВИЧ в ходе антиретровирусной терапии вопрос о проведении ВРТ решается консилиумом врачей.
Мужчине и женщине перед началом лечения с использованием ВРТ проводится обследование, за исключением анализа на антитела к ВИЧ, который ВИЧ-позитивному пациенту не проводится.
Мужчине и женщине, независимо от наличия у них ВИЧ-инфекции, или одинокой ВИЧ-инфицированной женщине назначается консультация врача-инфекциониста Центра по профилактике и борьбе со СПИД и инфекционными заболеваниями по вопросу снижения риска передачи ВИЧ-инфекции партнеру и будущему ребенку, по результатам которой оформляется выписка из медицинской документации с указанием стадии и фазы ВИЧ-инфекции, результатов лабораторного обследования в течение последних 3 месяцев (уровень лимфоцитов (СД 4), вирусная нагрузка) и медицинского заключения о возможности проведения ВРТ в настоящее время или целесообразности отсрочить проведение ВРТ до достижения субклинической стадии заболевания, фазы ремиссии и неопределяемого уровня РНК ВИЧ.Женщинам с ВИЧ-инфекцией перед проведением ВРТ рекомендуется лечение антиретровирусными лекарственными препаратами независимо от наличия клинических и лабораторных показаний к их назначению. Неинфицированному пациентувыдается медицинское заключение об отсутствии ВИЧ-инфекции.
Работу с образцами спермы, фолликулярной жидкости, эмбрионами ВИЧ-инфицированных, инвазивные манипуляции у пациентов с ВИЧ-инфекцией следует проводить в специально выделенные для этого часы/дни либо в отдельных помещениях. После завершения работ проводится уборка и дезинфекция лабораторных помещений и использованного оборудования.
Особенности использования ВРТ у серодискордантных пар в случае,
когда ВИЧ-инфицирован только мужчина
При консультировании специалистом Центра ВРТ, женщине и мужчине предоставляется подробная информация о методе, о вероятности риска инфицирования женщины при ЭКО, ИКСИ, ИИ специально подготовленными сперматозоидами мужа (партнера).
Перед использованием ВРТ ВИЧ-дискордантные мужчина и женщина должны использоватьпрезерватив при каждом половом контакте в период проведения процедуры и во время беременности.
По данным клинико-лабораторного обследования в Центре по профилактике и борьбе со СПИД и инфекционными заболеваниями необходимо убедиться в том, что женщина перед проведением ВРТ не инфицирована ВИЧ.
При отсутствии у мужчины и женщины бесплодия возможно использование метода ИИ женщины без проведения стимуляции суперовуляции или с таковой по показаниям. При наличии факторов бесплодия у дискордантной супружеской пары применяются другие методы ВРТ.
В случае отказа мужчины и женщины от использования донорской спермы применяется специально подготовленная (отмытая) сперма мужа (партнера).
Для контроля качества подготовленной спермы рекомендуется проведение проверки супернатанта (надосадочной жидкости после центрифугирования или седиментации) на наличие ВИЧ-инфекции.
При определении ВИЧ-инфекции в полученном супернатанте он не используется в программах ВРТ, и пациентам рекомендуется использование донорской спермы.
Возможно проведение криоконсервации дополнительной порции специально подготовленной (отмытой) ВИЧ-отрицательной порции спермы ВИЧ-инфицированного мужчины.
Наблюдение врачом-инфекционистом Центра по профилактике и борьбе со СПИД и инфекционными заболеваниями женщины, беременность у которой наступила в результате ВРТ, проводится в течение всей беременности.
Особенности проведения ВРТ ВИЧ-инфицированной женщине
Перед проведением ВРТ женщине с ВИЧ-инфекцией проводится дополнительное консультирование врачом-инфекционистом Центра по профилактике и борьбе со СПИД и инфекционными заболеваниями и/или специалистом Центра ВРТ по вопросу предупреждения передачи ВИЧ-инфекции от матери ребенку.
При назначении женщине лекарственных препаратов фармакотерапевтической группы эстрогенов и гестагенов следует учитывать их лекарственное взаимодействие с антиретровирусными лекарственными препаратами.
Стимуляцию овуляции целесообразно проводить на фоне лечения антиретровирусными лекарственными препаратами, независимо от наличия показаний к началу лечения ВИЧ-инфекции. При наступлении беременности антиретровирусную терапию следует продолжить на весь период гестации до родов. В период беременности не рекомендуется проведение инвазивных медицинскихвмешательств (кордоцентез, взятие ворсин хориона, редукцию многоплодной беременности, хирургичекую коррекцию истмико-цервикальной недостаточности и т.д.), которые могут привести к увеличению риска передачи ВИЧ-инфекции от матери ребенку.
При проведении ЭКО (ИКСИ) рекомендуется переносить один эмбрион, перенос 2-х эмбрионов должен быть обусловлен клинической и эмбриологической целесообразностью и согласован с пациентами.
Перечень противопоказаний к проведению базовой программы
вспомогательных репродуктивных технологий
Некоторые инфекционные и паразитарные болезни:
— при стадии 1, 2А, 2Б, 2В – рекомендуется отложить использование ВРТ до перехода заболевания в субклиническую стадию;
4. Сифилис у мужчины или женщины – использование ВРТ возможно после излечения.
5. Острые воспалительные заболевания любой локализации у женщины являются противопоказанием к использованию ВРТ до их излечения.
Новообразования:
Болезни крови и кроветворных органов:
Болезни эндокринной системы, расстройства питания и нарушения обмена веществ:
Психические расстройства:
Болезни нервной системы:
Болезни системы кровообращения:
Болезни органов дыхания:
Болезни органов пищеварения:
Болезни мочеполовой системы:
Беременность, роды и послеродовый период:
Болезни костно-мышечной системы и соединительной ткани:
Врожденные пороки развития:
Травмы, отравления и другие воздействия внешних причин: