кожный зуд связанный с холестазом что такое
Внутрипеченочный холестаз при болезнях печени: от диагноза до лечения
При длительно существующем холестазе нарушается липидный обмен, в результате чего на коже образуются ксантомы и ксантелазмы Внутрипеченочный холестаз (ВХ) может развиваться на уровне гепатоцитов или внутрипеченочных желчных протоков. С
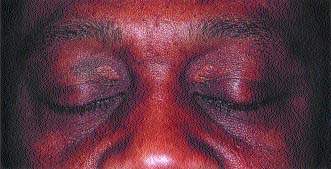 |
| При длительно существующем холестазе нарушается липидный обмен, в результате чего на коже образуются ксантомы и ксантелазмы |
Внутрипеченочный холестаз (ВХ) может развиваться на уровне гепатоцитов или внутрипеченочных желчных протоков. Соответственно этому выделяют ВХ, обусловленный поражением гепатоцитов и каналикул, и ВХ, связанный с поражением протоков.
Этиология и патогенез ВХ многообразны. Гепатоцеллюлярный и каналикулярный холестазы могут быть обусловлены вирусным, алкогольным, лекарственным, токсическим поражением печени, застойной сердечной недостаточностью, эндогенными метаболическими нарушениями (холестаз беременных, при муковисцидозе, при альфа-1-антитрипсиновой недостаточности и др.). Экстралобулярный (дуктулярный) холестаз характерен для первичного билиарного цирроза печени и первичного склерозирующего холангита, этиология которых неизвестна, а также для некоторых других заболеваний с известными причинами, например, для вторичного склерозирующего холангита.
При гепатоцеллюлярном и каналикулярном холестазах преимущественно поражаются транспортные системы мембран, а для экстралобулярного холестаза характерно повреждение эпителия желчных протоков. Для ВХ характерно поступление в кровь, а следовательно, и в ткани, различных компонентов желчи, преимущественно желчных кислот, и их дефицит или отсутствие в просвете двенадцатиперстной кишки и других отделах кишечника. При холестазе избыточная концентрация компонентов желчи в печени и тканях организма вызывает печеночные и системные патологические процессы, обусловливающие соответствующие клинические и лабораторные проявления болезни.
В основе формирования клинических симптомов лежат три фактора:
— избыточное поступление желчи в кровь и ткани;
— уменьшение количества или отсутствие желчи в кишечнике;
— воздействие компонентов желчи и ее токсических метаболитов на печеночные клетки и канальцы.
Характерными симптомами холестаза, в том числе ВХ, являются: кожный зуд, желтуха, ксантомы, ксантелазмы, ахоличный стул, моча темно-коричневого цвета. Выраженность симптомов ВХ зависит от основного заболевания, нарушения экскреторной функции гепатоцитов и печеночно-клеточной недостаточности.
Кожный зуд обычно предшествует появлению желтухи.
При ВХ присоединяются симптомы, связанные с недостатком желчи в просвете кишечника и нарушением всасывания жиров (стеаторея, похудение, дефицит жирорастворимых витаминов).
При длительно существующем холестазе закономерно выявляются: дефицит витамина Д (оссалгии, проксимальная миопатия, остеопороз, иногда остеомаляция), витамина Е (мышечная слабость, мозжечковая атаксия), витамина К(геморрагический синдром, гипопротромбинемия), витамина А (“куриная слепота”, гиперкератоз кожи, ксерофтальмия, кератомаляция). При формировании билиарного цирроза печени присоединяются признаки билиарной гипертензии (упорный метеоризм, асцит, спленомегалия) и печеночно-клеточной недостаточности (потеря массы тела, атрофия мышц, гипоальбуминемия и др.). К характерным лабораторным признакам ВХ относят: увеличение в крови щелочной фосфатазы (ЩФ) и гамма-глютаминтранспептидазы (ГГТП) до трех и более норм, а также повышение в крови холестерина (свыше полутора норм), желчных кислот (до полутора норм и выше) и некоторых других маркеров (лейцинаминопептидазы и др.), имеющих определенное диагностическое значение.
Уровень трансаминаз обычно повышен, но, как правило, он ниже уровней ферментов холестаза и только при быстро прогрессирующем холестазе уровень АсАТ и АлАТ резко возрастает, особенно при внепеченочном обструктивном синдроме.
Важным, но необязательным лабораторным признаком ВХ является повышение уровня конъюгированного билирубина, холестерина и его производных.
К симптомам, связанным с задержкой липидов в организме, относят ксантомы на коже, во внутренних органах, в том числе на оболочках нервных стволов с проявлениями полинейропатии.
Прежде чем диагностировать болезни, при которых проявляются ВХ, необходимо исключить внепеченочный холестаз, который также может длительно протекать под маской ВХ.
Внепеченочный холестаз имеет следующие характерные признаки: надстенотическое расширение протоков, выявляемое на УЗИ, и блокада протоков (холедохолитиаз, стриктура и др.), выявляемая при эндоскопической ретроградной холангиографии (ЭРХГ).
| Внутрипеченочный холестаз (ВХ) характеризуется уменьшением тока желчи и ее поступления в двенадцатиперстную кишку при отсутствии механического повреждения и обструкции внепеченочного билиарного тракта. ВХ обусловлен либо нарушением механизмов образования и транспорта желчи на уровне гепатоцитов, либо повреждением внутрипеченочных протоков, либо их сочетанием |
ВХ на уровне гепатоцитов, каналикулов и даже экстралобулярных желчных протоков, по существу, клинически неразличимы, поскольку внутрипеченочный билиарный тракт представляет собой непрерывную систему, и поэтому любой патологический процесс на уровне печени, в том числе поражающий гепатоциты, может сопровождаться холестазом. Гепатоцеллюлярный холестаз развивается как при острых, так и при хронических гепатитах вирусной, алкогольной, лекарственной и токсической этиологии, при циррозе печени, а также при невоспалительных заболеваниях печени (амилоидоз, саркоидоз и др.).
Таблица 1. Патогенетические подходы к медикаментозной терапии ВХ
Независимо от этиологии и нозологии ВХ, постоянное присутствие в избыточном количестве желчи в гепатоцитах и каналикулах приводит к некрозу гепатоцитов и развитию печеночно-клеточной недостаточности. Если холестаз наблюдается в течение трех–пяти лет, то формируется цирроз печени с развитием асцита, отеков и печеночной энцефалопатии. Тяжесть и выраженность клинических симптомов и при ВХ чрезвычайно вариабельны. Но почти всегда процесс прогрессирует, если не устраняется причина, обусловившая его развитие, — например, лекарство, алкоголь, вирус, бактерии и т. д.
В лечении используются любые лекарственные средства, влияющие на этиологию и патогенез болезни, если это возможно; также предпринимаются попытки оказать медикаментозное влияние на отдельные симптомы, например, устранить дефицит витаминов, улучшить процессы пищеварения и всасывания и т. д. Однако у каждого конкретного больного надо применять только патогенетически обоснованную лекарственную терапию.
1. Адеметионин-1,4-бутандисульфонат (S-адеметионин, гептал) — биологическое вещество, входящее в состав тканей и жидких сред организма и участвующее в реакциях трансметилирования. Обладает антидепрессивной и гепатопротективной активностью.
В течение двух-трех недель целесообразно применять ежедневно внутривенно или внутримышечно по 5-10 мл (400-800 мг), а в дальнейшем принимать внутрь по 400 мг (одна таблетка) два–четыре раза в день натощак.
Курс лечения. При остром ВХ полтора — два месяца, при хроническом — с учетом эффективности.
2. Урсодезоксихолевая кислота (УДХК) — обладает разносторонним позитивным действием на гепатобилиарную систему при ВХ и желчекаменной болезни. УДХК абсорбируется в прямой кишке. При систематическом приеме внутрь (10 мг/кг в сутки) она включается в энтерогепатическую циркуляцию, обеспечивая нормализацию желчеобразовательной и выделительной функций печени. Чаще применяется препарат урсофальк, назначаемый при ВХ внутрь по 250 мг два-три раза в день на длительный период. Возможно сочетание с гепталом.
3. Рифампицин (рифадин, рифарен и др.) — в основе его позитивного действия при ВХ лежит индукция микросомальных ферментов печени. Препарат вызывает ряд побочных эффектов (тошнота, рвота, диарея, головная боль и др.)
Эффект от применения препаратов, используемых при ВХ, как правило, больными оценивается по тому, как они влияют на зуд (его выраженность обычно уменьшается через несколько дней, но исчезает зуд лишь через один-два месяца от начала лечения. Врачами эффект оценивается, кроме того, по клиническим и лабораторным показателям (уровни ЩФ, ГГТП, холестерина и др.).
О патофизиологии холестаза
Как известно, желчь представляет собой изоосмотическую жидкость, состоящую из воды, электролитов, органических веществ (желчных кислот и солей, холестерина, коньюгированного билирубина, цитокинов, эйкозаноидов и других веществ) и металлов, в частности меди. Общее количество выделяемой печенью желчи в сутки составляет в среднем 600 мл. Основными же органическими компонентами желчи являются желчные кислоты, которые поступают из двух источников:
Формирование желчи проходит в три этапа: 1) захват из крови ее компонентов на уровне базолатеральной мембраны; 2) метаболизм, а также синтез новых составляющих и их транспорт в цитоплазме гепатоцитов; 3) выделение их через каналикулярную (билиарную) мембрану в желчные каналикулы.
В физиологических условиях транспорт желчных кислот из плазмы в гепатоцит осуществляется благодаря наличию в составе базолатеральных мембран K+-Na+-АТФазы. Внутриклеточный транспорт желчных кислот от базолатеральной мембраны до каналикулярной мембраны гепатоцита осуществляется цитозольными протеинами.
Выделение компонентов желчи из цитоплазмы гепатоцитов в просвет каналикулов против градиента концентрации осуществляют АТФ-зависимые транспортные белки, которые синтезируются в гепатоцитах наряду со щелочной фосфатазой (ЩФ). В результате функционирования этих транспортных систем в каналикулы поступают желчные кислоты и их соли, а также ряд осмотически активных веществ (глютатион, бикарбонаты), обеспечивающих поступление воды в каналикулы по осмотическому градиенту из синусоидов. Ток желчи во всей системе протоков зависит от темпов образования желчи. Из каналикулов желчь через вставочные канальцы Геринга поступает в желчные протоки, которые, соединяясь между собой, образуют интралобулярные, а затем и общий желчный проток. Эпителий протоков секретирует бикарбонаты и воду, формируя тем самым окончательный состав желчи, поступающей по внепеченочному желчному протоку (холедоху) в двенадцатиперстную кишку.
Холестаз: симптомы и лечение холестатического синдрома
Холестаз – клинико-лабораторный синдром, при котором нарушена выработка желчи или полностью либо частично блокирован ее отток в двенадцатиперстную кишку.
Состояние может быть вызвано различными заболеваниями. Оно характеризуется накоплением в крови выводимых с желчью веществ, что сопровождается кожным зудом, слабостью, желтухой и другими проявлениями.
Диагностика патологии основана преимущественно на данных анализов, а также инструментальных методов исследования.
Лечение холестатического синдрома включает прием медикаментов, диету и в ряде случаев хирургическое вмешательство на органах печени и желчевыводящих путей.
Распространенность и особенности холестаза
По данным статистики, этой патологией страдает 1 человек на 10 тысяч населения планеты в год. При этом около 50-70% людей с заболеваниями печени и желчных путей (даже пролеченных ранее) может столкнуться в той или иной степени с холестазом в разные периоды жизни.
Большая часть заболевших мужского пола, в возрасте старше 40 лет. Среди беременных женщин состояние выявляется от 0,2 до 27% среди обследованных, в зависимости от региона и дополнительных заболеваний и состояний.
Причины и виды холестатического синдрома
Существует две основные формы патологии – внепеченочная и внутрипеченочная. Первая развивается в случае полной или частичной закупорки желчных протоков, чаще всего камнями при желчнокаменной болезни и холедохолитиазе, а также при опухоли органов гепатобилиарной системы, дисфункции сфинктера Одди, описторхоза, врожденных аномалий желчевыводящих путей.
Внутрипеченочный холестаз – следствие заболеваний гепатоцеллюлярной системы, таких как гепатиты вирусного, алкогольного и медикаментозного происхождения, жировая болезнь печени (довольно частая патология современного человека, поражающая до 20% людей и более, в зависимости от возраста и массы тела) и ее аутоиммунные поражения, дефекты внутрипеченочных протоков.
Среди частых причин патологии также врожденные метаболические нарушения (галактоземия, муковисцидоз и другие), саркоидоз, изменения гормонального фона, например, при беременности.
Проявления застоя желчи
Холестаз у беременных женщин и детей
Отдельного внимания заслуживают такие формы патологии, как холестаз во время вынашивания плода и в детском возрасте. В этих случаях механизм развития нарушений и симптомы имеют свои особенности.
Проявления холестаза у беременных наблюдаются в третьем триместре. Кожный зуд может быть ярко выраженным или практически не доставлять дискомфорта. Расчесы чаще отмечаются на руках, голенях, предплечьях. Желтуха встречается лишь у одной из десяти женщин и, как правило, проходит самостоятельно через две недели после родов. Однако при выраженной желтухе и раннем начале (до 25-27-й недели беременности) может повышать риск осложнений в родах.
Детский холестаз может наблюдаться как с первых месяцев жизни, так и появиться в более старшем возрасте. В младенчестве чаще встречаются внутрипеченочный холестатический синдром, вызванный врожденными метаболическими нарушениями, идиопатический неонатальный гепатит и пороки развития желчных протоков. Причинами холестаза могут быть также инфекции, токсические поражения органов, цирроз печени, сердечно-сосудистая недостаточность, опухоли поджелудочной железы, паразитарные поражения, склерозирующий холангит.
Опасность холестаза в том, что он развивается у детей в скрытой форме. Симптоматика зависит от возраста, в котором проявилось заболевание, и особенностей организма.
Диагностика патологии
Диагностику и лечение синдрома холестаза проводит врач-гастроэнтеролог. Некоторые пациенты ошибочно консультируются с дерматологом, акцентируя внимание только на кожном зуде и не принимая во внимание прочие симптомы.
Заподозрить патологию врачу позволяют беседа с больным, внешний осмотр кожи и слизистых пациента. Пальпация и перкуссия часто позволяют выявить увеличение печени в размерах, болезненные области. Нередко холестатический синдром протекает почти бессимптомно, и на его наличие указывают только лабораторные анализы. Они заключаются в определении уровня билирубина, холестерина, щелочной фосфатазы, ферментов и желчных кислот в крови, желчных пигментов в моче.
Для общего анализа крови при холестазе характерны анемия, лейкоцитоз, завышенные значения СОЭ. В биохимическом анализе крови выявляются гипербилирубинемия (за счет прямого (конъюгированного) билирубина), гиперлипидемия, повышение активности ферментов, таких как аланинаминотрансфераза (АЛТ), аспартатаминотрансфераза (АСТ), щелочная фосфатаза (ЩФ), гаммаглутамилтранспептидаза (ГГТП). Обнаружение антимитохондриальных, антинуклеарных антител и антител к гладкомышечным клеткам позволяет заподозрить аутоиммунное поражение печени как возможную причину холестаза.
Инструментальная диагностика холестаза предполагает ультразвуковое и рентгеновское исследования органов брюшной полости, гастро- и дуоденоскопию, магнитно-резонансную или эндоскопическую ретроградную холангиопанкреатографию, чрескожную чреспеченочную холангиографию. Диагноз может быть установлен на любом этапе, даже просто после выполнения лабораторных анализов и УЗИ, не все вышеперечисленные исследования обязательно потребуются для диагностики.
Если результаты проведенных обследований сомнительны, то прибегают к биопсии печени (которая также может быть назначена на любом этапе диагностического поиска).
Лечение холестаза
Первая мера при выявлении холестаза или подозрении на него – коррекция питания. Особенностью такой диеты является замена животных жиров на растительные. Рекомендуется употреблять больше овощей и фруктов, выбирать нежирные сорта мяса и виды молочных продуктов. Полезны также каши на основе злаковых культур. Нужно ограничить жареные, копченые и острые продукты. Следует полностью отказаться от спиртного, крепкого кофе и чая.
Лечение беременных осложняется рисками для плода при применении лекарств, потому для уменьшения симптоматики прибегают в первую очередь к простым и безопасным средствам – маски из овсяных хлопьев, отвар ромашки, использованию детского крема.
Холодная вода и сон в прохладном помещении облегчают кожный зуд. Однако при его усилении врачом могут быть назначены препараты желчных кислот, разрешенные к применению у беременных (в частности – урсодезоксихолевая кислота). Эти препараты определены американской Food and Drug Administration (FDA) на основании проведенных клинических исследований. Препараты, по которым накоплено достаточно данных о применении их у беременных, отнесены данной организацией к соответствующей группе (категории действия на плод).
Для успешного лечения холестаза у детей важно своевременно установить причину данного синдрома. Часто одними лекарствами патологию у этой группы больных не вылечить, тогда проводят хирургическую операцию.
Патогенетическая терапия кожного зуда у пациентов с холестазом

– Кожный зуд – не частое, но мучительное проявление, осложняющее течение холестатических заболеваний печени. Болезненный кожный зуд существенно снижает трудоспособность и качество жизни пациентов, приводит к нарушениям сна, вызывает депрессию. Дифференциация причины этого симптома представляет интерес не только для дерматологов и гастроэнтерологов, но и других специалистов.
Кожный зуд без первичного поражения кожи может свидетельствовать о соматической патологии и часто сопровождает заболевания гепатобилиарной системы с синдромом холестаза, а также может присутствовать при хронической болезни почек, эндокринных нарушениях (сахарном диабете, гипер- и гипофункции щитовидной железы, гиперпаратиреозе), заболеваниях соединительной ткани, крови (эритремии, парапротеинемии), психических расстройствах, злокачественных новообразованиях, протозойных и глистных инвазиях, как побочный эффект от приема лекарственных средств.
Кожный зуд на фоне холестаза может наблюдаться при инфекционных, генетических, метаболических, аутоиммунных поражениях печени, которые приводят к внепеченочной билиарной обструкции и/или внутрипеченочному нарушению экскреции желчи (гепатоцеллюлярный, каналикулярный, дуктулярный виды холестаза).
Согласно данным современных научных исследований, в формировании кожного зуда при холестазе имеют значение центральные и периферические механизмы: повышенная стимуляция рецепторов кожи пруритогенами (желчные кислоты, эндогенные опиаты, гистамин, лизофосфатидная кислота, цитокины), повышение тонуса опиоидных и дисбаланс серотониновых структур головного мозга. Эти изменения возможны на фоне генетических мутаций, приводящих к развитию холестаза (мутации генов белков – транспортеров гепатобилиарного переноса фосфатидилсерина, фосфатидилхолина, желчных солей), а также нарушений биохимических процессов в клетках печени (трансметилирование, транссульфирование) и других (K. Tajiri, Y. Shimizu, 2018).
Кожный зуд на фоне холестаза не является патогномоничным проявлением конкретного заболевания, поэтому для установления причины необходимо изучить данные анамнеза, клинических и лабораторных исследований. Одной из характерных особенностей холестатического зуда является его циркадный ритм с наибольшей интенсивностью в вечерние и ночные часы, а также в тепле. У женщин он усиливается в прогестероновую фазу менструального цикла, во время заместительной гормональной терапии и на поздних сроках беременности, что указывает на роль женских половых гормонов в патогенезе зуда. Хотя у 25-50% больных с холестазом кожный зуд носит генерализованный характер, другой его специфической особенностью является локализация в области спины (в 70% случаев) или на конечностях, в частности – ладонях и подошвах.
На первых этапах заболевания у пациентов, как правило, отсутствуют первичные изменения кожи. Однако из-за длительного зуда и постоянного расчесывания возможно покраснение кожи, появление линейных уртикарий, экскориированных папул, трещин и корок в местах расчесов и их инфицирование.
Чрезвычайно важным при выборе оптимальной тактики ведения пациентов с гепатобилиарной патологией и холестатическим зудом является дифференциация вне- и внутрипеченочного холестаза. На первом этапе определяется уровень билирубина и его фракций, уробилиногена мочи, активность печеночных ферментов (АЛТ, АСТ), щелочной фосфатазы, гамма-глутамилтранспептидазы, протромбинового времени, в ряде случаев – измерение концентрации медикаментов в крови. Далее для уточнения этиологии заболевания применяются дополнительные лабораторные маркеры. Так, при подозрении на аутоиммунную этиологию холестаза необходимо определить типичные аутоантитела (ANA или NF, ASMA, LKM1). При первичном билиарном циррозе определяются антимитохондриальные антитела и общий уровень иммуноглобулинов класса M. Для подтверждения инфекционного генеза поражения печени необходима серологическая диагностика гепатитов. Инструментальная диагностика должна обязательно включать ультразвуковое исследование печени и желчевыводящих путей для исключения диффузного или очагового процесса. При отсутствии четкого понимания этиологии необходимо проведение компьютерной томографии с контрастированием, магнитно-резонансной холангиопанкреатографии, эндоскопической ретроградной холангиопанкреатографии, диагностической биопсии печени.
Лечение гепатобилиарной патологии, сопровождающейся синдромом холестаза и кожным зудом, предполагает лечение основного заболевания печени и желчевыводящих путей. При внутрипеченочном холестазе проводится этиотропная и/либо патогенетическая терапия. К сожалению, кардинальное устранение причины возможно только при алкогольной болезни печени и ее вирусных заболеваниях. Эффективным направлением в лечении пациентов с внепеченочной билиарной обструкцией в ситуациях, когда проведение этиотропного лечения невозможно, является билиарный дренаж.
Лекарственная терапия холестатического кожного зуда включает следующие направления: выведение пруритогенов, воздействие на метаболизм пруритогенов путем их трансформации в менее токсичные метаболиты, влияние на опиоидные рецепторы, экспериментальный подход. При синдроме холестаза с наличием зуда традиционно описывается применение холестирамина, рифампицина, налтрексона и сертралина, но анализ данных литературы указывает на отсутствие строгой доказательной базы для этих препаратов.
На фоне холестатических заболеваний печени рекомендуется поэтапное ступенчатое лечение кожного зуда. Препаратом 1-й линии считается холестирамин (уровень доказательности 2В). Несмотря на хорошую переносимость, он имеет ряд побочных эффектов: нарушает всасывание витаминов А, D, E, K и некоторых лекарственных препаратов, вызывает мальабсорбцию, запоры, анорексию и дискомфорт со стороны пищеварительного тракта. Рифампицин относится ко 2-й линии фармакологического лечения (уровень доказательности 2А). Основными ограничениями при использовании рифампицина для лечения хронического холестатического зуда являются гепатотоксичность при длительном применении препарата (более 2 недель), высокий риск развития гемолитической анемии, почечной недостаточности, тромбоцитопении. Есть сведения об эффективности антагонистов µ-рецепторов в снижении интенсивности неукротимого кожного зуда, что позволило отнести антагонисты опиоидных рецепторов (налтрексон) к 3-й линии терапии (уровень доказательности 2В). Налтрексон противопоказан пациентам с наркотической зависимостью, тяжелой печеночной недостаточностью. Сертралин, селективный ингибитор обратного захвата серотонина, относится к лекарственным средствам 4-й линии для лечения холестатического кожного зуда (уровень доказательности 2С). При отсутствии положительного эффекта от стандартных методов терапии согласно рекомендациям EASL следует рассмотреть возможность применения экспериментальных методов лечения и ранней трансплантации печени.
Препаратом выбора для патогенетического лечения больных с холестазом является урсодезоксихолевая кислота (УДХК). Это гидрофильная экзогенная нетоксичная третичная желчная кислота, содержание которой в естественном пуле желчных кислот человека составляет всего 4%. Доказано, что прием УДХК приводит к улучшению секреторной способности гепатоцитов, увеличению пассажа желчи, уменьшению энтерогепатической циркуляции гидрофобных желчных кислот, оказывающих токсический эффект на мембраны гепатоцитов и билиарный эпителий, снижению литогенного индекса желчи, усилению желудочной и панкреатической секреции, подавлению апоптоза и выработки провоспалительных цитокинов (интерлейкинов 1, 2, 6, интерферона-γ), нормализации антигенов HLA-DR на поверхности клеточных мембран, ингибированию пролиферативной активности фибробластов, связанной с фактором роста тромбоцитов, стабилизации клеточных мембран и антиоксидантному действию (С.В. Морозов, Ю.А. Кучерявый, 2015). Разнообразные механизмы действия обусловливают многообразие показаний к назначению лекарственного средства. Применяют УДХК при острых и хронических гепатитах (включая аутоиммунные), токсических (в том числе алкогольных) поражениях печени, первичном склерозирующем холангите, неалкогольной жировой болезни печени, первичном билиарном циррозе (до формирования выраженной циррозной трансформации печени), холестатическом гепатозе беременных, муковисцидозе, желчекаменной болезни, для лизиса рентгенонегативных холестериновых конкрементов в желчном пузыре (не более 15 мм в диаметре) у пациентов с функционирующим желчным пузырем. При холестатических заболеваниях печени различного генеза средняя суточная доза УДХК составляет 12-15 мг/кг массы тела. В зависимости от тяжести патологии суточная доза может увеличиваться до 20-30 мг/кг в 2-3 приема.
Европейским стандартом УДХК является Урсофальк компании «Др. Фальк Фарма ГмбХ». Препарат производится по инновационным технологиям в Германии и применяется во многих странах. Стабильность и высокое качество действующего вещества препарата Урсофальк обеспечивает не только быстрое купирование клинических и лабораторных симптомов, но и ряд долгосрочных последствий, таких как замедление прогрессирования заболевания, улучшение субъективного статуса и качества жизни, уменьшение смертности (уровень доказательности А-В). Урсофальк выпускается в различных лекарственных формах: суспензия для орального применения с мерным стаканчиком (для детей с рождения и больных с затрудненным глотанием), капсулы 250 мг, таблетки 500 мг, покрытые пленочной оболочкой. Это позволяет подобрать каждому пациенту ту форму лекарственного средства, которая будет для него наиболее удобна.
Патофизиологические механизмы зуда разнообразны, и применение препаратов в соответствии со ступенчатыми алгоритмами и рекомендациями не всегда приводит к его регрессированию, что говорит о недостаточности современных фармакологических методов, о необходимости разработки дополнительных, более эффективных лекарственных средств. Но при лечении заболеваний печени, сопровождающихся холестазом, обосновано пролонгированное применение препарата Урсофальк.
Подготовила Виктория Бандалетова
Тематичний номер «Гастроентерологія. Гепатологія. Колопроктологія» № 3 (53), 2019 р.
СТАТТІ ЗА ТЕМОЮ Гастроентерологія
Функціональні розлади шлунково-кишкового тракту (ШКТ) є однією з найактуальніших проблем сучасної гастроентерології. Глобальна поширеність функціональної диспепсії (ФД) у дорослих становить 20,8%, а в Україні цей показник зростає до 30-40%. Серед усіх гастроентерологічних скарг майже 40% припадає на симптоми диспепсії, що часто зумовлює велику кількість дискусійних питань щодо її діагностики та лікування. Пропонуємо до уваги читачів доповідь завідувачки кафедри сімейної медицини факультету післядипломної освіти ДЗ «Дніпровський державний медичний університет», доктора медичних наук, професора Ірини Леонідівни Височиної, яка була представлена під час нещодавньої науково-практичної конференції «ІХ наукова сесія Інституту гастроентерології НАМН України. Новітні технології в теоретичній та клінічній гастроентерології».
15-16 вересня відбувся регіональний конгрес з міжнародною участю «Людина та ліки» (м. Дніпро, Україна – Білорусь), під час якого було висвітлено основні питання та проблеми в лікуванні захворювань, зокрема, наведено паралелі щодо значення мікрофлори кишечнику, а також супутніх патологій. З унікальною доповіддю «Мікробіом та ожиріння» виступила проректор з науково-педагогічної роботи та післядипломної освіти ПЗВО «Міжнародний європейський університет» (м. Київ), доктор медичних наук, професор Світлана Іванівна Доан.
Патологія гепатобіліарної системи залишається проблемним питанням органів охорони здоров’я в усьому світі, адже являє собою широкий спектр захворювань печінки та жовчовивідних шляхів. Результати епідеміологічних досліджень свідчать про те, що на зазначені розлади страждають >2 млрд осіб [1]. В Україні також спостерігається тенденція до неухильного зростання захворюваності на цю патологію 4.
Кислотозалежними називають захворювання верхніх відділів травного тракту, пов’язані зі шкідливою дією соляної кислоти й пепсину на слизову оболонку стравоходу, шлунка та дванадцятипалої кишки (ДПК). До них передусім відносять гастроезофагеальну рефлюксну хворобу (ГЕРХ), асоційовані й не асоційовані з Helicobacter pylori пептичні виразки шлунка та ДПК, симптоматичні ендокринні виразки (синдром Золлінгера – Еллісона, виразки при гіперпаратиреозі), функціональну диспепсію (частіше епігастральний больовий синдром), а також гастропатії й ентеропатії, зумовлені прийомом нестероїдних протизапальних препаратів (НПЗП).